分析鼻内镜下动力系统腺样体切除术在腺样体肥大患儿中的应用效果
周东杰,郝永波
莒县人民医院耳鼻咽喉科,山东日照 276500
腺样体肥大高发于3~10 岁的儿童,且男孩居多[1],是由于腺样体受到多种因素的炎症刺激后导致的增生肥大,因腺样体位于鼻咽顶后壁,可见张口呼吸、听力下降以及耳闷等临床症状,病情在持续发展的过程中,会引发慢性鼻窦炎、阻塞性睡眠呼吸暂停综合征等更加棘手的并发症问题[2],影响孩子颌面骨的发育甚至是智力的发育,需要及时治疗。传统刮除术治疗小儿腺样体肥大有术野受限以及出血量多等弊端,无法彻底的刮除,整体效果有限[3]。近几年,动力系统治疗技术发展较快,在内镜下行动力系统腺样体切除术能取得比较理想的效果,此次将进一步分析鼻内镜下动力系统腺样体切除术治疗小儿腺样体肥大的临床效果,选取2022年1—12 月莒县人民医院耳鼻咽喉科收治的120 例腺样体肥大患儿作为研究对象,现报道如下。
1 资料与方法
1.1 一般资料
选取本院收治的120 例腺样体肥大患儿作为研究对象,采用单双号随机分组法分为对照组和观察组,各60 例。对照组男44 例,女16 例;年龄3~12岁,平均(6.28±1.16)岁;病程2~21 个月,平均(11.63±2.29)个月。观察组男43 例,女17 例;年龄3~12 岁,平均(6.32±1.18)岁;病程2~22 个月,平均(11.75±2.14)个月。两组患者一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究已获得医院医学伦理委员会批准,患儿家属对本次研究知情且同意。
1.2 纳入与排除标准
纳入标准:①经电子鼻咽镜检查或鼻咽侧位片检查确诊为腺样体肥大;②符合对应手术治疗指征;③家属签署了手术知情同意文件;④临床资料完整。
排除标准:①存在先天性发育不良情况者;②存在多脏器功能障碍或免疫功能障碍者;③术后脱落研究者。
1.3 方法
对照组采用传统腺样体刮除术。患儿取平卧位,行气管插管麻醉,在鼻腔中置入大小合适的鼻内镜,注意置镜过程中避免误伤鼻中隔和咽鼓管,再用腺样体刮匙刮除肥大的腺样体。
观察组采用鼻内镜下动力系统腺样体切除术。麻醉方式同上,麻醉起效后,在双侧鼻腔粘膜表面湿敷0.9%的肾上腺素盐水,用于收缩双鼻腔黏膜,充分显露鼻咽后壁的腺样体,再置入鼻内镜,用动力系统切割器沿着腺样体的边缘中央,将肥大的腺样体切除,注意腺样体需要和切割器保持同一个方向,切割器和咽鼓管相距2~3 mm 以避免损伤到咽鼓管,一侧腺样体切除并彻底止血后,且在视野比较清晰的状态下,切割另一侧的残余腺样体,术后连续2 d 静滴抗生素。
1.4 观察指标
①对比两组患者手术情况。包括术中出血量、手术时间、术后鼻腔恢复通气时间。
②对比两组患者治疗前后的血管内皮功能。包括一氧化氮(检测方法:硝酸还原酶法)、血清内皮素-1(检测方法:放射免疫法)、血小板膜蛋白-140(检测方法:酶联免疫双抗夹心法)。
③对比两组患者手术效果。术后打鼾、睡眠时张口呼吸等症状完全消失,检查结果显示肥大的腺样体无残留,则达到“治愈”标准;术后各症状得以减轻,完全切除肥大的腺样体,则符合“有效”标准;若术后各症状未减轻,有肥大的腺样体残留,则表示“无效”[4]。总有效率=1-无效率。
④对比两组患者并发症发生情况。
1.5 统计方法
采用SPSS 25.0 统计学软件数据,计量资料符合正态分布用()表示,行t检验;计数资料用例数(n)和率(%)表示,行χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者手术情况比较
观察组术中出血量少于对照组,手术时间、术后鼻腔恢复通气时间优于对照组,差异有统计学意义(P<0.05),见表1。
表1 两组患者手术情况比较()
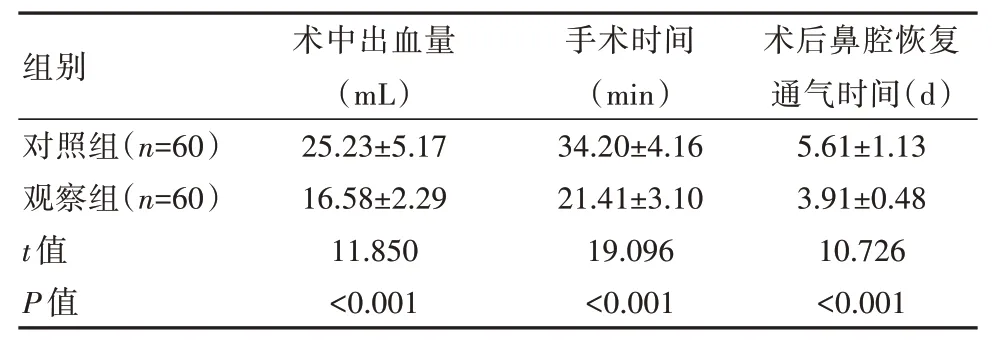
表1 两组患者手术情况比较()
?
2.2 两组患者血管内皮功能比较
术前,两组患者血管内皮功能各指标对比,差异无统计学意义(P>0.05);术后,观察组一氧化氮水平高于对照组,血清内皮素-1 和血小板膜蛋白-140 水平均低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组患者血管内皮功能比较()
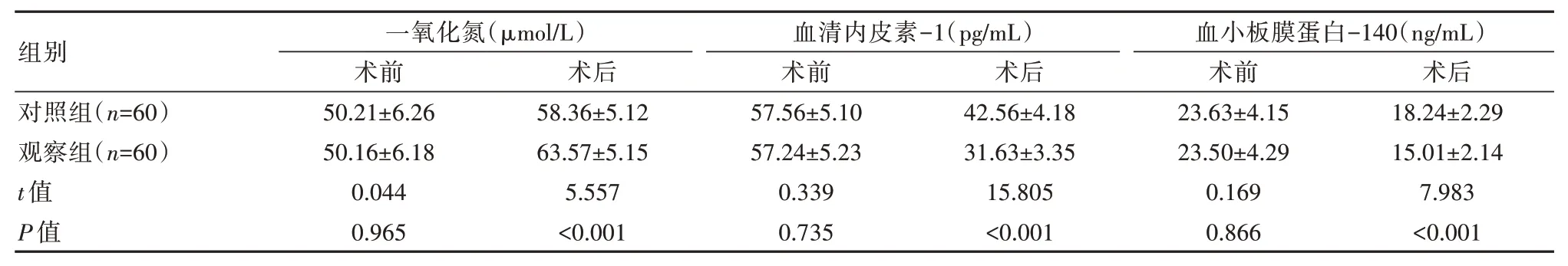
表2 两组患者血管内皮功能比较()
?
2.3 两组患者手术效果比较
观察组手术治疗总有效率水平高于对照组,差异有统计学意义(P<0.05),见表3。

表3 两组患者手术效果比较
2.4 两组患者并发症发生情况比较
观察组并发症发生率低于对照组,差异有统计学意义(P<0.05),见表4。

表4 两组患者并发症发生情况比较
3 讨论
腺样体肥大和鼻腔炎、扁桃体炎以及急慢性鼻咽炎反复发作等有关,有鼻塞、睡时张口呼吸、打鼾等临床症状,当腺样体肥大时,腺体功能会比较活跃,组胺释放量增加,导致血管周围扩张[5-6],当伴发腺样体炎时,病菌侵犯咽鼓管,导致咽鼓管黏膜出现褶皱粘连的情况,破坏咽鼓管的平衡性,影响其引流功能[7],疾病症状的严重程度和腺样体肥大程度呈正比[8],需要及时治疗,否则会影响生长发育。
传统腺样体刮除术操作简单,是既往治疗小儿腺样体肥大的主要方法,但是手术容易损伤咽鼓管等处,且常存在刮除不干净的情况,术后容易复发[9]。近几年,鼻内镜显现系统、动力切割系统发展较快,明显优化了小儿腺样体肥大的手术方案。在鼻内镜下行动力系统腺样体切除术,可以同时经口鼻腔清楚看见腺样体在鼻咽部的具体情况,从多角度定位腺样体和周边组织结构的关系,视野更加清晰,切除更加彻底[10-12]。此次研究结果显示,观察组患者术中出血量低于对照组(P<0.05),手术时间以及术后鼻腔恢复通气时间优于对照组(P<0.05),可能和鼻内镜下动力系统切除手术可以将腺体组织更加完整且精准的切除有关,损伤更轻,效率更高。血管内皮功能指标可以预测小儿腺样体肥大病情的发生发展以及预后情况,一氧化氮水平越低,血清内皮素-1 和血小板膜蛋白-140 水平越高,说明病情越严重[13],观察组术后各项血管内皮功能指标均优于对照组(P<0.05),说明观察组术式治疗效果更加理想,观察组治疗总有效率(98.33%)高于对照组(86.67%)(P<0.05),进一步表明鼻内镜下动力系统切除术效果更好。任福强[14]研究中显示,采取鼻内镜下行动力系统腺样体切除术的总有效率(96.00%)明显高于传统腺样体刮除术的总有效率(87.00%)(P<0.05),与本文结论一致。对比两组患者并发症情况,观察组并发症发生率低于对照组(P<0.05),原因在于,鼻内镜下动力系统切除术采用的电动吸切器操作简单,采取连续切割的操作方式可以增加术野清晰度,创面更加光滑,可以在很大程度上避免损伤咽鼓管等组织,创伤更小,恢复更快[15-16]。
综上所述,在鼻内镜下行动力系统腺样体切除术治疗小儿腺样体肥大效果好,安全性高,值得推广。

