腋窝后入路切开复位内固定治疗肩胛盂前下缘骨折
闫英杰,贾 刚,白丁文
肩胛盂前下缘骨折是一种与创伤性肩关节前脱位相关的关节内骨折,多因高能量损伤导致肱骨头撞击肩胛盂前下缘从而造成骨折及关节囊损伤。治疗不当可导致习惯性肩关节脱位及创伤性关节炎,严重影响肩关节功能[1]。早期手术治疗可以降低脱位的风险,改善肩关节功能[2]。由于肩胛盂周围血管、神经丰富,位置较深,目前常用的切开复位内固定和关节镜手术均存在创伤大、暴露不充分的缺点。腋窝后入路具有切口隐蔽、创伤小、视野清晰等优点[3]。2019年3月~2021年6月,我科采用腋窝后入路切开复位内固定治疗15例肩胛盂前下缘骨折患者,疗效满意,报道如下。
1 材料与方法
1.1 病例资料本组15例,男9例,女6例,年龄29~75岁。右肩7例,左肩8例。损伤原因:高处坠落伤4例,交通伤2例,摔伤8例,重物砸伤1例。查体:患侧肩关节疼痛、活动障碍。肩关节X线片、CT三维重建提示肩胛盂前下缘骨折,部分合并肩关节前脱位(盂下)。骨折Ideberg分型:ⅠA型6例,ⅡA型3例,ⅡB型3例,Ⅲ型2例,Ⅳ型1例。合并伤:肩关节前脱位7例,肋骨骨折3例,大结节骨折3例,锁骨骨折1例,桡骨骨折1例。伤后至手术时间1~11 d。本研究经医院伦理委员会批准,患者均签署知情同意书。
1.2 手术方法全身麻醉,患者健侧卧位,患肩在上,患侧上肢外展90°~120°。自腋窝顶点(侧胸壁与上臂内侧缘交点)至肩胛下角水平做长约10 cm切口。切开皮肤及浅、深筋膜,显露背阔肌腱。在肱骨头关节面远侧约3 cm处可扪及条索状滑动的腋神经和伴行的旋肱后动脉,仔细分离,橡皮条牵拉保护。分离背阔肌间隙,牵开肌肉组织,显露下方的旋肩胛动脉,通常Ideberg Ⅰ、Ⅱ型骨折不需要结扎处理旋肩胛动脉,Ideberg Ⅲ、Ⅳ型骨折需要结扎该血管,以方便手术切口延伸显露肩胛骨外侧缘直至肩胛下角。清除骨折间隙的血凝块,暴露骨折端及关节囊撕裂口,将骨折块连同附着的关节囊一起向头侧推移,配合肩关节外展轻松完成骨折复位。如存在关节内游离骨折块或关节囊卡压,切开关节囊直视下复位,选择桡骨远端掌侧T形锁定板或肩胛骨腋窝后入路专用接骨板固定,接骨板远端置于肩胛盂外侧的前方或后方,近端贴着关节盂下缘放置,固定螺钉可以垂直骨折线方向打入,实现对骨折端的加压固定。关节囊及盂唇的撕裂口,钢板固定前采用肌腱缝线缝合修补,也可以配合带线锚钉修复。C臂机透视肩关节盂的切线位,确认骨折复位良好,关节面平整,螺钉未穿出关节面。冲洗切口,放置引流管,逐层关闭切口。
1.3 术后处理术后24~48 h拔除引流管。术后1~2 周开始肩关节钟摆样运动,2~3周开始肩关节前后向和内外向摆动训练,3~4周开始肩关节内外旋训练,4周后开始外展训练,8周后开始上举牵拉训练及部分负重抗阻力锻炼,12周后可完全负重并进行更大力量的抗阻锻炼。
1.4 观察指标及疗效评价① 手术时间,术中出血量,骨折愈合时间,肩关节活动度,并发症发生情况。② 采用 Constant-Murley评分评价肩关节功能恢复情况。
2 结果
手术时间55~120 min,术中出血量60~200 ml。患者均获得随访,时间12~36个月。术后第2天,X线片显示:骨折均达到解剖复位,内固定稳定,肩关节结构正常,无肩关节半脱位表现;CT检查显示:肩关节盂关节面平整,螺钉未穿出关节面。切口均一期愈合,无感染病例。骨折均愈合,时间12~19周。随访期间均未发生腋神经损伤、骨折块移位、骨折不愈合、内固定失效、肩袖损伤无力、肩关节不稳、肩关节脱位等并发症。1例出现轻微异位骨化,对肩关节功能无影响,未进行特殊处理;1例老年患者术后肩关节僵硬,外展外旋活动受限,经物理康复治疗后症状明显改善。术后12个月肩关节活动度:前屈上举110°~180°,外展上举105°~175°,外旋20°~60°,内旋20°~80°。末次随访时,肩关节功能Constant-Murley评分87~99分,其中优13例、良2例,优良率15/15。
典型病例见图1、2。
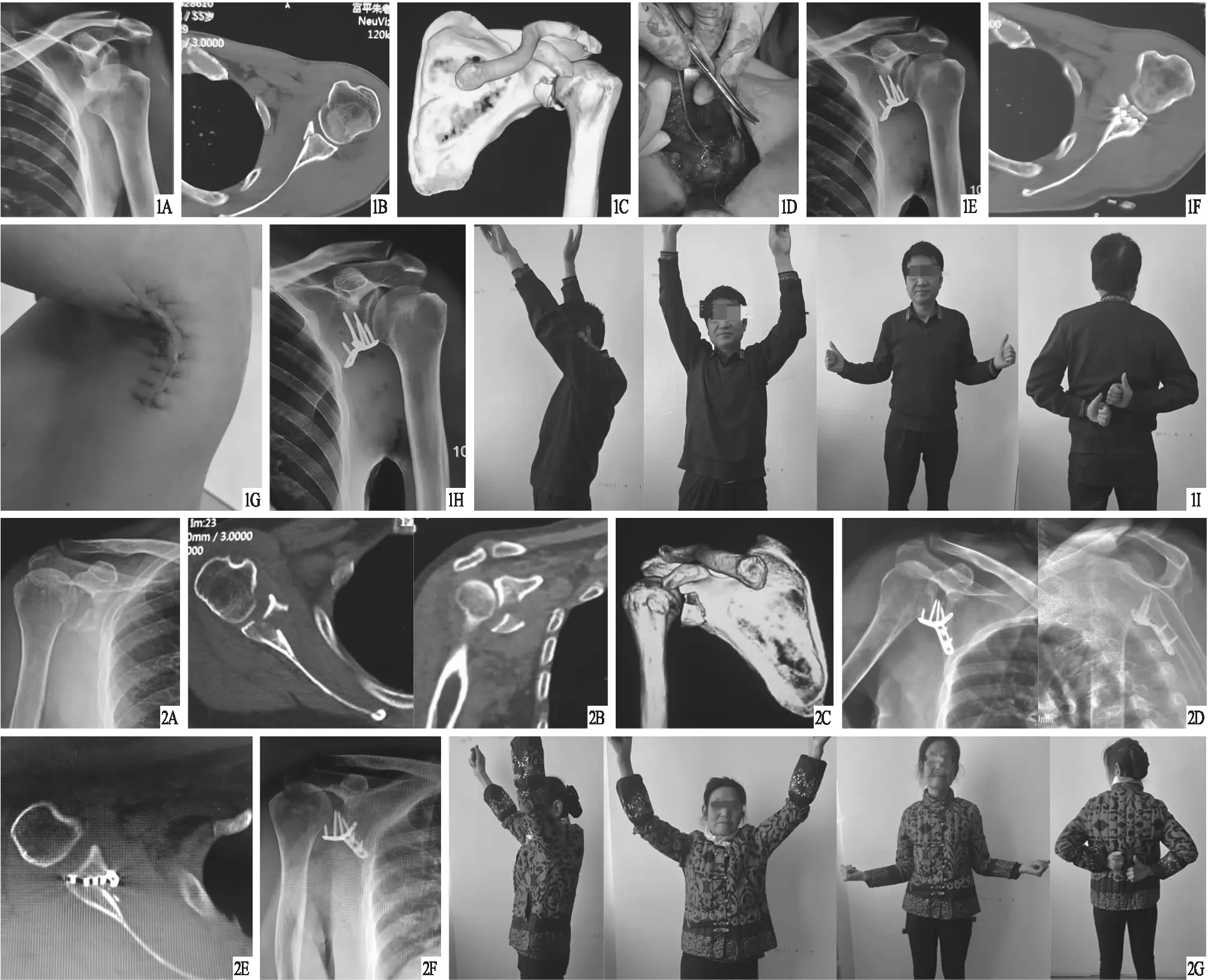
图1 患者,男,55岁,左侧肩胛盂前下缘骨折合并肩关节前脱位,Ideberg分型 ⅠA型,采用腋窝后入路切开复位内固定治疗 A.术前X线片,显示肩胛盂前下缘骨折合并肩关节前脱位;B、C.术前CT+三维重建,显示肩胛骨关节盂前下缘骨折,肩关节不稳;D.术中复位骨折,肌腱缝线缝合撕裂的关节囊;E.术后2 d X线片,显示骨折复位良好,固定稳定;F.术后1周CT,显示骨折复位良好,关节面平整;G.术后2周切口愈合;H.术后15周X线片,显示骨折已愈合;I.术后12个月大体外观,肩关节前屈上举155°、外展上举170°、外旋50°、内旋80° 图2 患者,女,75岁,右侧肩胛盂前下缘骨折,Ideberg分型 ⅠA型 ,采用腋窝后入路切开复位内固定治疗 A.术前X线片,显示肩胛盂前下缘骨折;B.C.术前CT +三维重建,显示肩胛骨关节盂前下缘骨折;D.术后1周X线片,显示骨折复位良好,固定稳定;E.术后1周CT,显示骨折复位良好,关节面平整;F.术后12周X线片,显示骨折愈合;G.术后18个月大体外观,肩关节前屈上举145°、外展上举155°、外旋60°、内旋80°
3 讨论
3.1 肩胛盂前下缘骨折常规手术方式的优、缺点肩胛盂前下缘骨折常用的手术方式包括切开复位内固定和关节镜手术两种。切开复位内固定术通常选择胸大肌-三角肌入路[4],术中切开肩胛下肌和关节囊显露肩胛盂前侧,骨折复位后使用螺钉固定,该术式的优点是可以切开直视下暴露骨折块,实现骨折解剖复位。缺点:① 需要离断肩胛下肌,对肩关节的稳定性产生影响。肩胛下肌重叠缝合后,对肩关节外旋功能有影响,导致术后关节僵硬、力量减弱。② 关节盂向后弯曲,胸大肌肌腱和联合腱遮挡螺钉置入时螺丝刀的方向,手术操作困难,螺钉固定的角度难以与骨折线垂直,无法提供足够的生物学强度。③ 显露范围有限,无法向肩胛颈及肩胛体扩展。对于延伸到关节盂后方的骨折,需要采用后方入路或者联合入路[5]。关节镜手术具有创伤小、可以显露关节腔的优势,采用锚钉固定小的撕脱骨折块,经皮螺钉固定大骨折块。缺点:① 固定的稳定性相对薄弱,早期功能锻炼受限[6]。② 对于骨折线延伸至关节囊外的骨折,镜下手术难以完成。③ 对于腋神经及旋肱后动脉缺乏直视下保护,有损伤的风险。
3.2 腋窝后入路切开复位内固定治疗肩胛盂前下缘骨折的优势① 无需损伤肩袖,最大限度减少了开放手术对肩袖的损伤,符合肩袖豁免的手术改良趋势[7]。② 腋窝后入路具有切口小、暴露清晰、软组织创伤小、出血少的优点[8-9]。③ 神经血管解剖位置恒定、清晰,方便切口延伸,可以充分显露肩胛盂前方结构,适用于肩胛盂前下缘骨折即骨性Bankart损伤、肩胛骨外缘骨折、肩关节前脱位,尤其对于关节镜使用不熟练的骨科医师,临床可操作性强[10-11]。④ 骨折坚强固定,可直视下缝合修补关节囊,患者术后早期即可开始不受限制的功能锻炼,对关节功能的恢复具有重要的作用。本研究结果显示,术后骨折均达到解剖复位。切口均一期愈合。骨折均愈合,时间12~19周。随访期间未发现腋神经损伤、骨折块移位、骨折不愈合、内固定失效、肩袖损伤无力、肩关节不稳、肩关节脱位等并发症。术后12个月肩关节活动度:前屈上举110°~180°,外展上举105°~175°,外旋20°~60°,内旋20°~80°。末次随访时,肩关节功能Constant-Murley评分优良率15/15。
3.3 本术式术中注意事项① 腋神经和旋肱后动脉被结缔组织包绕,通常无法识别,术中手指按压推动,触及到滑动的条索状组织,即可识别为腋神经,与其伴行的为旋肱后动脉,分离后用橡皮条标识并保护。② 旋肩胛动脉自前侧走行的肩胛下动脉发出,向后越过肩胛骨外缘至肩胛骨背侧,旋肩胛动脉为腋窝后入路“上四边区”和“下三边区”的分界标志[3],术中牵开背阔肌前缘,即可显露肩胛盂前下缘及外侧缘上部(约2点钟到8点钟位置)。Ideberg Ⅰ、Ⅱ型骨折通常不需要结扎旋肩胛动脉,Ideberg Ⅲ、Ⅳ型骨折结扎该血管可以显露肩胛骨外侧缘的下部直至肩胛下角。 ③ 做切口时,在腋后线水平进入,可以避开腋窝中心汗腺集中区,减少切口感染风险。④ 肩胛盂下缘螺钉应避免穿入关节,术中确定盂肱关节间隙,打入螺钉后应透视标准的肩胛盂正位及肩关节腋位,确认螺钉未穿出关节面。⑤ 肩胛盂前下缘骨折合并肱骨头脱位,关节囊修复尤为重要。单纯关节囊破裂缝合即可;合并较大骨折块时,骨折固定后,关节囊加强缝合到接骨板的缝合孔;关节囊止点撕裂或者关节盂唇损伤,配合带线锚钉修复效果满意。
综上所述,腋窝后入路切开复位内固定治疗肩胛盂前缘骨折手术创伤小,显露清晰,固定稳定,肩关节功能恢复较好。

