前内侧腓骨入路胫骨内侧微创接骨板治疗胫腓骨远段骨折
李维超,曹立峰,许 渴
胫骨远段骨折是临床常见的骨折类型,多采用手术治疗[1]。传统的切开复位接骨板内固定容易损伤皮下组织和神经,术后钢板外露可能性大,往往影响骨折愈合、肢体功能恢复,而且会增加切口并发症的发生。微创接骨板内固定能有效保护软组织及骨折端血供,但是对于一些难复型胫腓骨远段骨折,很难达到理想的骨折复位,需采取有限切开或者广泛切开才能复位[2]。2017年6月~2019年12月,我科采用前内侧腓骨入路胫骨内侧微创接骨板内固定和传统切开复位接骨板内固定治疗65例胫腓骨远段骨折患者,本研究比较两种方法的疗效,报道如下。
1 材料与方法
1.1 病例资料本组65例,均为胫腓骨远段A3型骨折,根据手术方法不同将患者分为两组。① 观察组:采用前内侧腓骨入路胫骨内侧微创接骨板内固定治疗,32例,男22例,女10例,年龄28~53(33.6±9.4)岁。体重指数(BMI)18.2~26.6(23.6±3.1)kg/m2。致伤原因:交通伤14例,高处坠落伤5例,跌倒伤4例,压砸伤9例。软组织损伤程度:C0级21例,C1级6例,C2级5例。受伤至手术时间3~10(4.7±1.6)d。② 对照组:采用传统切开复位接骨板内固定治疗,33例,男22例,女11例,年龄22~57(32.4±8.8)岁。BMI 17.9~26.8(23.9±3.3)kg/m2。致伤原因:交通伤17例,高处坠落伤4例,跌倒伤6例,压砸伤6例。软组织损伤程度:C0级20例,C1级10例,C2级3例。受伤至手术时间3~11(4.8±1.7)d。两组术前一般资料比较差异无统计学意义(P>0.05)。手术均由同一医师主刀完成。
1.2 手术方法全身麻醉或硬膜外麻醉。患者仰卧于可透视骨科手术床,患侧臀部垫高以抵消下肢的外旋,使踝关节处于中立位。大腿上端应用充气止血带。
1.2.1观察组 以腓骨前缘作为解剖标志,在外踝与前侧间室肌肉之间可看到一个明显的凹陷,凹陷的深部是胫骨远端前结节(Chaput或Tillaux-Chaput结节)和距骨。自凹陷处沿着腓骨的前内侧缘向胫骨近端做一个切口,根据胫腓骨骨折线的位置可适当向近端延伸,找到腓浅神经并加以保护,将腓浅神经牵向内侧,纵向切开前侧间室表面的筋膜,沿着腓骨嵴切开伸肌支持带。沿腓骨外侧钝性分离腓骨长、短肌,向后外侧牵开,显露腓骨骨折端。如果腓骨骨折为简单骨折或容易复位,则先复位及固定腓骨骨折。用骨膜剥离器沿骨膜下剥离,暴露腓骨骨折,保护骨膜及血运,清理断端软组织,尤其是肌肉组织及筋膜。用2把复位钳牵引复位,纠正腓骨的旋转畸形,恢复腓骨长度,用第3把复位钳钳夹加压骨折端,采用克氏针或者皮质骨螺钉行初步固定,重建接骨板或者外踝解剖接骨板行中和固定。如果腓骨粉碎或者复位困难则先复位及固定胫骨。沿着腓骨嵴的筋膜向内侧仔细牵开紧邻骨间膜的外侧间室肌肉,显露胫骨远侧干骺端骨折线,如遇到腓动脉的穿支,予以保护或者电凝切断。如果胫骨骨折线位置较高,可将切口向近端适当延长,分离胫骨前肌与长伸肌间隙有效显露主要骨折线。剥离器沿骨膜下剥离,暴露骨折断端,特别注意保护胫骨骨膜及血运,清理骨折断端血肿、软组织及嵌顿的骨膜。2把复位钳牵引、旋转复位,复位后持骨器把持,用克氏针交叉固定,必要时用皮质骨螺钉行骨折间加压固定。骨折端稳定后,去除持骨器,选择胫骨远端内侧长解剖型锁定加压接骨板经皮微创插入固定。固定完成后,检查骨折固定的稳定性及下胫腓关节的稳定性,根据Cotton试验决定是否需要下胫腓螺钉固定。彻底冲洗切口后间断缝合,如皮肤张力较大采用减张缝合避免皮肤张力性坏死,无菌敷料加压包扎。
1.2.2对照组 通过腓骨外侧入路进入小腿外侧间室,注意避免损伤腓浅神经,对腓骨骨折进行复位与固定。做与所选接骨板长度相当的小腿前内侧切口,直视下显露胫骨骨折端,行切开复位长解剖型锁定加压接骨板内固定。复位及固定步骤同观察组。
1.3 术后处理两组术后处理方法相同。抬高患肢,鼓励患者术后第1天开始行主动及被动的踝关节背伸、跖屈、旋转、内外翻活动及股四头肌收缩锻炼,预防下肢深静脉血栓形成,每天不少于3次,每次不少于15 min。术后2周内严格限制患肢负重,术后2~3周切口拆线,如出现切口坏死、裂开及感染情况予以加强换药,必要时使用负压封闭引流处理,拆线后患者可扶双拐不负重下地行走。定期复查X线片观察骨折处骨痂生长情况,术后12周根据骨折愈合情况逐渐负重。
1.4 观察指标及疗效评价① 手术时间,术中出血量,切口长度,住院时间,骨痂开始形成时间。② 术后1年根据Lane-Sandhu 骨痂评分标准评价骨折愈合情况:Ⅰ级(0分)——骨折端无骨痂生成,存在清晰的骨折线;Ⅱ级(1分)——新生骨痂为骨折区域的1/4,存在较为清晰的骨折线;Ⅲ级(2分)——新生骨痂为骨折区域的 1/2左右,骨折线较模糊;Ⅳ级(3分)——新生骨痂为骨折区域的 3/4 左右,骨折线消失;Ⅴ级(4分)——新生骨痂为骨折区域的100%,骨折线彻底消失。③ 末次随访时患肢下地行走情况及膝、踝关节活动度。④ 术后并发症发生情况。

2 结果
患者均获得随访,时间12~18个月。
2.1 两组手术情况比较见表1。两组手术时间、住院时间比较差异均无统计学意义(P>0.05)。术中出血量和切口长度观察组少(短)于对照组,差异均有统计学意义(P<0.05)。
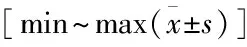
表1 两组手术情况比较
2.2 两组骨折复位及愈合情况比较两组骨折均获得良好的复位,对线良好,胫腓骨均无成角畸形、旋转畸形及短缩畸形。骨痂开始形成时间观察组8~12(8.6±2.5)周,对照组8~16(8.8±3.5)周,两组比较差异无统计学意义(P>0.05)。术后1年Lane-Sandhu骨痂评分:观察组3~4(3.9±0.3)分,对照组2~4(3.4±0.6)分,观察组高于对照组,差异有统计学意义(P<0.05)。
2.3 两组末次随访时患肢功能情况比较观察组29例行走正常,无跛行,患肢完全负重,3例轻度跛行,需在手杖辅助下部分负重;对照组20例行走正常,无跛行,患肢完全负重,13例轻度跛行,需在手杖辅助下部分负重。两组膝关节伸直、屈曲活动度比较差异均无统计学意义(P>0.05);踝关节背伸、跖屈活动度观察组均大于对照组,差异均有统计学意义(P<0.05),见表2。
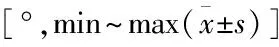
表2 两组末次随访时关节活动度比较
2.4 两组术后并发症情况比较观察组2例术后出现足背外侧感觉麻木,术后3个月逐渐恢复,考虑为周围神经损伤。对照组5例术后出现切口皮缘坏死,3例出现切口浅表感染,均通过间断换药治愈。术后并发症发生率观察组(6.25%)低于对照组(24.24%),差异有统计学意义(P<0.05)。
2.5 两组典型病例见图1~10。
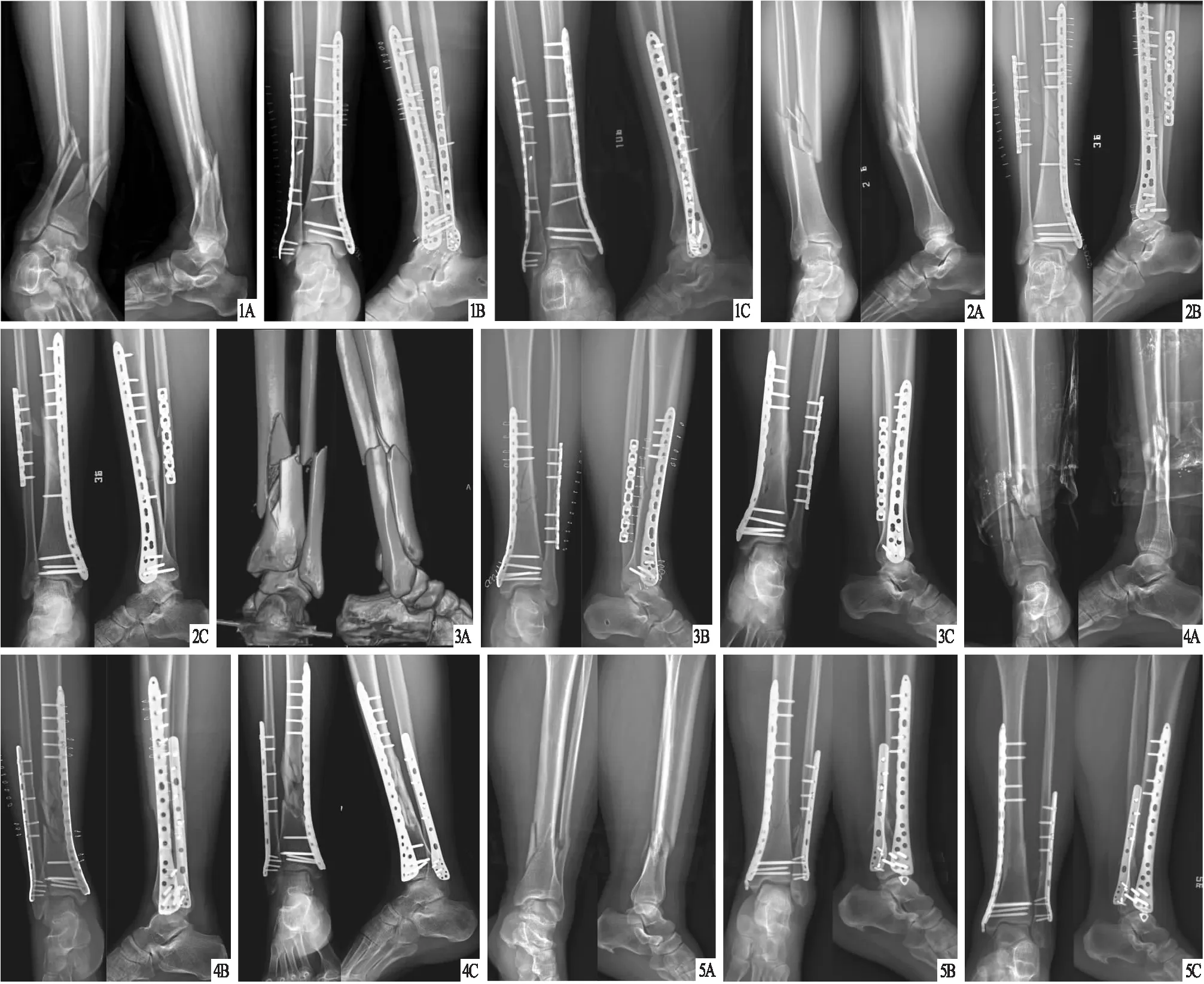
图1 患者,男,37岁,右侧胫腓骨远段A3型骨折,行前内侧腓骨入路胫骨内侧微创接骨板内固定治疗 A.术前X线片,显示右侧胫腓骨远段粉碎性骨折,骨折存在向内侧及后侧成角畸形;B.术后1 d X线片,显示骨折对位、对线良好,达到解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,骨痂完全覆盖骨折区域,骨折线彻底消失,内固定物无断裂,无复位丢失 图2 患者,男,35岁,右侧胫腓骨远段A3型骨折,行前内侧腓骨入路胫骨内侧微创接骨板内固定治疗 A.术前X线片,显示右侧胫腓骨远段粉碎性骨折,骨折存在向前侧成角畸形;B.术后1 d X线片,显示骨折对线良好,胫骨解剖复位,腓骨有1块游离骨块未予复位;C.术后1年X线片,显示胫腓骨骨折愈合,骨痂形成充分,骨折线彻底消失,内固定物无断裂,无复位丢失 图3 患者,男,31岁,左侧胫腓骨远段A3型骨折,行前内侧腓骨入路胫骨内侧微创接骨板内固定治疗 A.术前CT三维重建,显示左侧胫腓骨远段粉碎性骨折;B.术后1 d X线片,显示骨折对位、对线良好,达到解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,骨痂形成充分,骨折线彻底消失,内固定物无断裂,无复位丢失 图4 患者,男,34岁,右侧胫腓骨远段A3型骨折,行前内侧腓骨入路胫骨内侧微创接骨板内固定治疗 A.术前X线片,显示右侧胫腓骨远段粉碎性骨折;B.术后1 d X线片,显示骨折对线良好,胫骨骨折部分小骨折碎块未予解剖复位,腓骨骨折解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,胫骨骨痂未完全覆盖骨折区域,骨折线消失,内固定物无断裂,无复位丢失 图5 患者,女,50岁,左侧胫腓骨远段A3型骨折,行前内侧腓骨入路胫骨内侧微创接骨板内固定治疗 A.术前X线片,显示左侧胫腓骨远段粉碎性骨折;B.术后1 d X线片,显示骨折对线良好,胫骨骨折解剖复位,腓骨骨折部分小骨折碎块未予解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,骨痂完全覆盖骨折区域,骨折线彻底消失,内固定物无断裂,无复位丢失
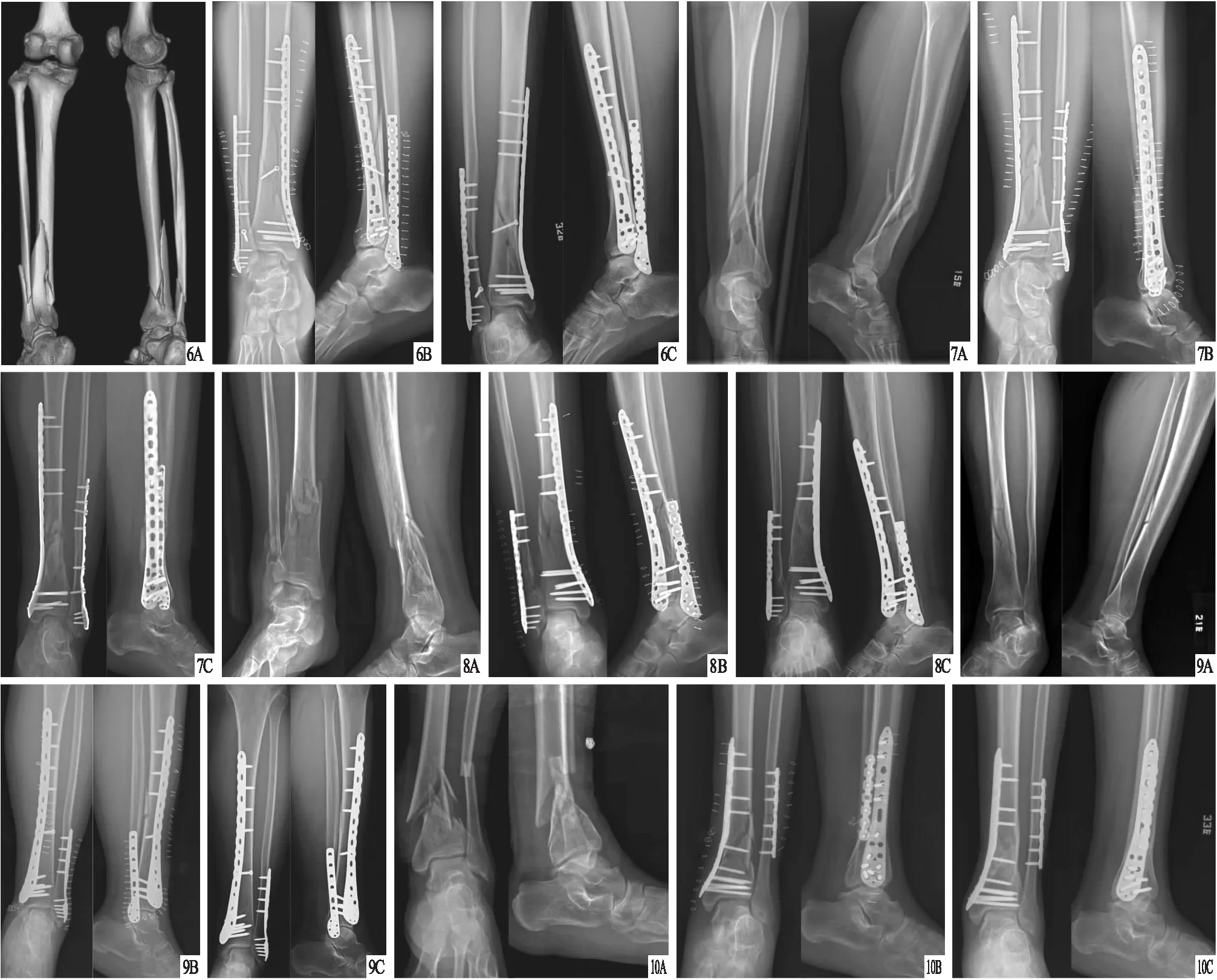
图6 患者,男,23岁,右侧胫腓骨远段A3型骨折,行传统切开复位接骨板内固定治疗 A.术前CT三维重建,显示右侧胫腓骨远段粉碎性骨折;B.术后1 d X线片,显示骨折对线良好,胫骨骨折未达到解剖复位,腓骨骨折解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,胫骨骨痂未完全覆盖骨折区域,骨折线模糊,内固定物无断裂,无复位丢失 图7 患者,女,30岁,左侧胫腓骨远段A3型骨折,行传统切开复位接骨板内固定治疗 A.术前X线片,显示左侧胫腓骨远段粉碎性骨折,骨折存在向内侧及前侧成角畸形;B.术后1 d X线片,显示骨折对线良好,胫骨后侧蝶形骨块未予解剖复位,腓骨骨折解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,胫骨骨痂未完全覆盖骨折区域,骨折线模糊,内固定物无断裂,无复位丢失 图8 患者,女,39岁,右侧胫腓骨远段A3型骨折,行传统切开复位接骨板内固定治疗 A.术前X线片,显示右侧胫腓骨远段粉碎性骨折;B.术后1 d X线片,显示骨折对线良好,胫腓骨骨折端存在粉碎压缩,均未予解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,胫骨骨痂未完全覆盖骨折区域,骨折线消失,内固定物无断裂,无复位丢失 图9 患者,女,56岁,左侧胫腓骨远段A3型骨折,行传统切开复位接骨板内固定治疗 A.术前X线片,显示左侧胫腓骨远段粉碎性骨折;B.术后1 d X线片,显示骨折对位、对线良好,达到解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,骨痂完全覆盖骨折区域,骨折线彻底消失,内固定物无断裂,无复位丢失 图10 患者,男,42岁,左侧胫腓骨远段A3型骨折,行传统切开复位接骨板内固定治疗 A.术前X线片,显示左侧胫腓骨远段粉碎性骨折,骨折存在向内侧及后侧成角畸形;B.术后1 d X线片,显示骨折对线良好,胫骨前内侧粉碎骨块未予解剖复位,腓骨骨折解剖复位;C.术后1年X线片,显示胫腓骨骨折愈合,骨痂完全覆盖骨折区域,骨折线彻底消失,内固定物无断裂,无复位丢失
3 讨论
3.1 胫腓骨远段A3型骨折的治疗方法传统的切开复位接骨板内固定创伤大,腓骨切口与胫骨切口距离较近,容易造成胫前皮瓣供血不足,且皮下组织破坏广泛,尤其当小腿皮肤存在挫伤时,术后伤口不愈合、感染甚至钢板外露可能性大,往往会对骨折愈合、肢体功能恢复造成影响。前内侧腓骨入路胫骨内侧微创接骨板内固定切口较小,可以保护软组织,术中出血量较少,减少了切口并发症的发生,并且可以充分显露及固定胫腓骨远段骨折,重建踝关节面,能较好地恢复踝关节功能[3-4]。本研究结果显示,术中出血量和切口长度观察组少(短)于对照组(P<0.05)。术后1年Lane-Sandhu骨痂评分观察组高于对照组(P<0.05)。末次随访时踝关节背伸、跖屈活动度观察组均大于对照组(P<0.05)。术后并发症发生率观察组低于对照组(P<0.05)。
3.2 腓骨骨折是否需要固定Ruedi et al于1979年提出对合并胫骨远段关节内骨折的腓骨骨折进行固定,他们建议对距踝关节10 cm以内的腓骨远段骨折进行内固定,但是对于合并胫骨远段关节外骨折的腓骨骨折是否需要固定没有明确。Li et al[5]通过Meta分析认为,辅助的腓骨固定可以降低胫骨旋转畸形的发生率,但对术后胫骨内外翻畸形及前后成角畸形、复位不良、胫骨骨折愈合或感染概率没有影响。本研究中对腓骨骨折进行固定,便于患者早期行患肢功能锻炼,更好地恢复踝关节功能。
3.3 手术注意事项① 重视患肢局部皮肤软组织条件,避免在患肢肿胀高峰期手术,术前抬高患肢,可给予石膏托外固定制动,应用甘露醇脱水消肿,待肿胀消退后再进行手术。② 术中注意保护或电凝切断腓动脉的穿支,显露腓浅神经时要予以保护。③ 当腓骨为简单骨折或者容易复位时可优先复位腓骨,但是当腓骨粉碎严重或者复位困难时,可先复位和固定胫骨骨折,恢复胫骨长度,再复位腓骨则更简单。④ 胫腓骨骨折固定后注意检查下胫腓关节的稳定性,根据Cotton试验如距骨出现了3~4 mm的外侧移位或者下胫腓间隙大于 5mm即可诊断下胫腓关节不稳,需要行下胫腓螺钉固定。
综上所述,采用前内侧腓骨入路胫骨内侧微创接骨板治疗胫腓骨远段骨折,手术切口小,术中出血量少,术后并发症发生率低,有利于骨折愈合与功能恢复。

