血液分析仪检验用于白血病诊断的临床价值分析
刘秀娜 于海涛
白血病是一种恶性造血干细胞克隆性疾病, 临床表现为发热、贫血、淋巴结肿大、疲劳、多汗等[1]。由于白血病细胞生长紊乱, 白细胞在细胞发育的不同阶段停滞不前, 进而在骨髓等造血组织中大量积累,影响正常造血。白血病临床可分为急性白血病和慢性白血病。人类白血病的病因尚不完全清楚, 白血病的发生可能是多步骤的[2]。目前认为, 至少有两种分子事件参与了发病机制[3]。首先, 由于各种原因导致造血细胞中某些基因发生决定性突变, 激活某些信号通路, 导致克隆性造血细胞异常形成, 从而使造血细胞具有增殖和/或生存优势, 许多细胞被阻止凋亡[4]。其次, 某些遗传变化可能涉及某些转录因子, 导致造血细胞分化迟缓或紊乱[5]。中国白血病发病率约为3/10 万~4/10 万, 与亚洲其他国家相近, 低于欧美国家[6]。在恶性肿瘤的死亡率中, 白血病排在第6 位和第7 位。急性髓系白血病是成人白血病中最常见的类型, 急性淋巴细胞白血病是儿童白血病中最常见的类型[7]。慢性髓系白血病的发病率随着年龄的增长而逐渐增加。白血病的诊断方法[8]:①骨髓细胞学涂片检查;②流式细胞术分析细胞, 分析患者免疫分型;③细胞遗传学测试;④细胞分子生物学检测。通过细胞形态学、免疫学、细胞遗传学和分子生物学(Morphology、Immunology、Cytogenetics、Molecular biology, MICM) 的分类, 不仅可以诊断白血病, 还可以了解白血病的细胞类型。鉴别诊断急性髓系白血病和急性淋巴细胞白血病对患者的预后有一定的指导意义。本研究旨在解析血液分析仪检验在白血病临床诊断中的价值, 报告如下。
1 资料与方法
1.1 一般资料 选择2021 年1 月~2023 年3 月本院收治的白血病患者100例作为白血病组, 年龄23~59岁,男52 例, 女48 例;其中急性57 例, 慢性43 例。另选同期体检的健康者100 例作为健康对照组, 年龄25~60 岁, 男44 例, 女56 例。两组一般资料比较差异无统计学意义(P>0.05), 具有可比性。见表1。
表1 两组一般资料比较[±s, n(%)]

表1 两组一般资料比较[±s, n(%)]
注:两组比较, P>0.05
组别 例数 年龄(岁) 性别男女白血病组 100 38.65±7.82 52(52.00) 48(48.00)健康对照组 100 38.37±7.93 44(40.00) 56(56.00)t/χ2 0.2514 1.2821 P 0.8018 0.2575
1.2 白血病诊断标准[9]
1.2.1 急性白血病诊断标准 ①临床症状包括突然高热、进行性贫血或大出血、外周疼痛。②体征:皮肤出血,胸骨压痛, 淋巴结肿大, 肝脾肿大。③实验室:a.血液图中白细胞总有明显增加(或减少), 可能出现原始细胞或幼年细胞;b.骨髓显像:骨髓有核红细胞占所有有核细胞的50%以下, 原始细胞≥30%, 可诊断为急性白血病;骨髓中有核红细胞比例≥50%, 非红系细胞中原始细胞比例≥30%, 即可诊断为急性红系白血病。
1.2.2 慢性白血病诊断标准 ①临床表现:a.可能出现乏力、体力下降、消瘦、低热、贫血、出血;b.可能有淋巴结(包括头颈部、腋窝和腹股沟)、肝脏和脾脏肿大。②实验室检查:a.外周血WBC > 10×109/L, 淋巴细胞比例≥50%, 绝对值≥5×109/L, 以成熟淋巴细胞为主, 可见幼年或不典型淋巴细胞;b.骨髓显像:骨髓增生活跃或明显活跃, 淋巴细胞≥40%, 以成熟淋巴细胞为主。
1.3 研究方法 两组均行血涂片和血液分析仪检验。采集外周血样本:采血时, 所有产品均经过消毒或使用符合标准的一次性用品。采集新鲜血液样本, 放入含有抗凝剂的血管中, 采集新鲜血液4 ml。取一半血液样本, 使用细胞分析仪分析红细胞、白细胞和血小板的参数。取另一半血液样本进行血涂片检测, 涂抹时涂片厚度均匀适中, 头部和尾部清晰。涂片上的细胞分布均匀, 血膜长度约为玻璃的2/3。在用复合染料染色涂片时, 用高倍和低倍显微镜观察涂片的整体外观, 即观察涂片的制备和染色是否符合标准。同时, 要观察各种血细胞和白细胞的数量和比例, 以及外周血细胞的分布情况, 是否有异常细胞和巨细胞, 身体尾部交界处是否有核细胞, 核心是否包裹在一个与红细胞不重叠的区域, 即代表性的油镜区域。利用油镜区检查、观察、记录细胞的分类计数、形态、细胞比, 同时注意淋巴细胞、毒性是否有变化, 白细胞形态、血小板数量、形态、聚集、红细胞分布情况, 主要观察红细胞大小是否异常或不等。
1.4 观察指标 比较不同检验方法的诊断结果及灵敏度和特异度, 比较两组的血液指标, 比较不同白血病类型患者的血液指标。血液指标包括PLT、Hb、RBC、CRP、WBC。
1.5 统计学方法 采用SPSS24.0 统计学软件对数据进行处理。计量资料以均数±标准差(±s)表示,采用t 检验;计数资料以率(%)表示, 采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 不同检验方法的诊断结果比较 血液分析仪的诊断准确率89.50%明显高于血涂片的80.00%, 差异具有统计学意义(P<0.05)。见表2。

表2 不同检验方法的诊断结果比较(n, %, n=200)
2.2 不同检验方法的灵敏度和特异度比较 血液分析仪检测白血病的灵敏度和特异度均明显高于血涂片,差异具有统计学意义(P<0.05)。见表3。

表3 不同检验方法的灵敏度和特异度比较(%)
2.3 两组的血液指标比较 白血病组患者的PLT、Hb、RBC 水平均明显低于健康对照组, CRP、WBC水平均明显高于健康对照组, 差异具有统计学意义(P<0.05)。见表4。
表4 两组的血液指标比较( ±s)

表4 两组的血液指标比较( ±s)
注:与健康对照组比较, aP<0.05
组别 例数 PLT(×109/L) CRP(mg/L) Hb(g/L) WBC(×109/L) RBC(×1012/L)白血病组 100 191.91±50.39a 17.00±1.92a 90.53±9.46a 10.26±1.84a 2.76±0.24a健康对照组 100 252.41±54.29 3.42±0.78 119.61±9.94 7.35±1.67 4.02±0.31 t 8.1678 65.5282 21.1821 11.7109 32.1391 P 0.0000 0.0000 0.0000 0.0000 0.0000
2.4 不同白血病类型患者的血液指标比较 急性白血病患者的PLT、Hb、RBC 水平均明显低于慢性白血病患者, CRP、WBC 水平均明显高于慢性白血病患者,差异具有统计学意义(P<0.05)。见表5。
表5 不同白血病类型患者的血液指标比较( ±s)
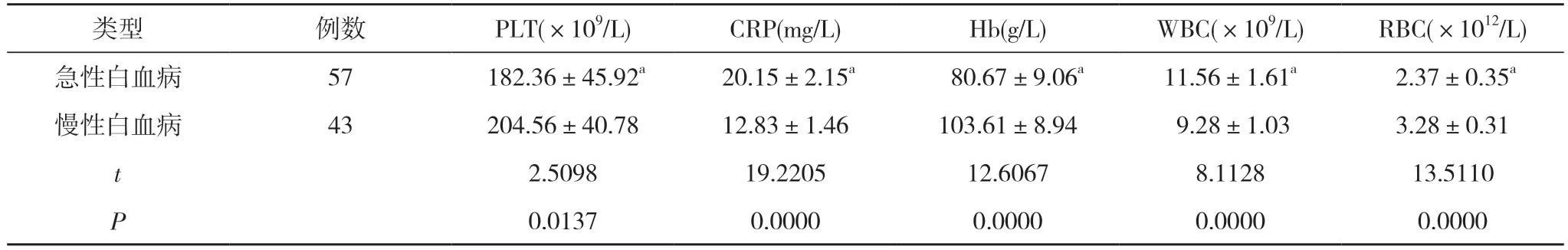
表5 不同白血病类型患者的血液指标比较( ±s)
注:与慢性白血病比较, aP<0.05
类型 例数 PLT(×109/L) CRP(mg/L) Hb(g/L) WBC(×109/L) RBC(×1012/L)急性白血病 57 182.36±45.92a 20.15±2.15a 80.67±9.06a 11.56±1.61a 2.37±0.35a慢性白血病 43 204.56±40.78 12.83±1.46 103.61±8.94 9.28±1.03 3.28±0.31 t 2.5098 19.2205 12.6067 8.1128 13.5110 P 0.0137 0.0000 0.0000 0.0000 0.0000
3 讨论
白血病的发病率约在2/10 万~4/10 万, 在所有恶性肿瘤中, 白血病的发病率排名9~11 位[10]。白血病的发病机制与物理因素、化疗因素、生物因素、环境因素、生活习惯、自身免疫系统功能等密切相关[11]。白血病的检验方法包括以下几种。①血液检查。a.急性白血病:白细胞性白血病的WBC>10×109/L;白细胞再生障碍性白血病的WBC 正常或减少, <1.0×109/L。血涂片分级检查显示原始细胞和幼细胞数量不等, 但在非白细胞增多的情况下, 很难在血涂片上发现原始细胞;其他疾病可以通过血液检查排除, 对疾病作出初步诊断。b.慢性白血病:慢性髓系白血病的WBC>20×109/L, 最高可达到100×109/L 以上, 血切片中粒细胞明显增多, 可见各个阶段的粒细胞以中性、中期、晚期、杆状核粒细胞为主;慢性淋巴细胞白血病的WBC>10×109/L, 淋巴细胞比例≥50%, 绝对淋巴细胞值>5×109/L(至少3 个月)[12]。白血病的主要特征是淋巴细胞持续增多。白血病细胞形态与成熟小淋巴细胞相似, 胞浆少, 核染色质一团。少数患者细胞形态异常, 细胞体较大, 不成熟, 细胞核有较深的切口。通过血液检查可以测出WBC 和比例, 这有助于确诊疾病。②骨髓检查。a.急性白血病, 骨髓检查是诊断急性白血病的主要依据和必要检查。大多数患者骨髓核细胞明显增生, 以原始细胞为主。少数急性白血病的骨髓增生低, 称为发育不良的急性白血病。b.慢性白血病, 慢性髓系白血病:骨髓增生明显至极活跃, 主要由粒细胞组成, 粒细胞与红细胞之比明显增高, 中性粒细胞、晚期幼细胞、棒状粒细胞明显增高, 原始细胞<10%;嗜酸性粒细胞和嗜碱性粒细胞增多;红细胞相对减少;巨核细胞正常或增多, 晚期减少。慢性淋巴细胞白血病的有核细胞增殖明显活跃或极活跃, 淋巴细胞≥40%, 以成熟淋巴细胞为主。红细胞、粒细胞和巨核细胞的增殖受到抑制, 并在晚期显著减少。当伴有溶血时, 红细胞可发生代偿性增殖[13-15]。③细胞学检查:主要用于协助各种类型白血病的形态学鉴定,常见白血病细胞化学反应包括髓过氧化物酶、糖原染色和非特异度酯酶。④免疫学检查:确定白血病细胞表达的一系列相关抗原的来源, 有助于确定疾病的分类, 为治疗提供线索。⑤染色体检查:白血病常伴有特定的染色体和基因变化, 染色体检查可以明确患者的基因和染色体, 有助于疾病的具体诊断。⑥血液生化检查。a.急性白血病:血清尿酸浓度升高, 弥散性血管内凝血(DIC)患者可出现凝血象异常, 血清乳酸脱氢酶可升高。b.慢性白血病中的慢性髓系白血病, 血、血清、尿中尿酸浓度升高, 血清乳酸脱氢酶升高, 对疾病的诊断和后续治疗很重要。诊断标准[12]:根据临床表现和血液常规检查, 医生可以做出初步诊断。骨髓穿刺后, 获得骨髓图像可确诊。根据临床表现、血液和骨髓特征一般不难诊断白血病。然而, 由于白血病细胞类型、染色体改变、免疫表型、融合基因的不同,治疗方案和预后也不同[16-19]。因此, 初步诊断的患者应努力获得全面的MICM数据, 以评估预后, 指导治疗。b.慢性白血病:慢性髓系白血病, 在不明原因的白细胞数量持续增加的情况下, 可根据典型的血液和骨髓变化、脾肿大、PH 染色体阳性或费城染色体(BCR-ABL)融合基因阳性来诊断;慢性淋巴细胞白血病, 结合临床表现, 外周血中单克隆淋巴细胞持久性>5×109/L,骨髓中成熟小淋巴细胞≥40%, 可根据免疫表型特征进行诊断。
本研究结果中, 血液分析仪的诊断准确率89.50%明显高于血涂片的80.00%, 差异具有统计学意义(P<0.05)。血液分析仪检测白血病的灵敏度和特异度分别为97.00%、82.00%, 均明显高于血涂片的90.00%、70.00%, 差异具有统计学意义(P<0.05)。白血病组患者的PLT、Hb、RBC 均明显低于健康对照组, CRP、WBC 均明显高于健康对照组, 差异具有统计学意义(P<0.05)。急性白血病患者的PLT、Hb、RBC 均明显低于慢性白血病患者, CRP、WBC 均明显高于慢性白血病患者, 差异具有统计学意义(P<0.05)。血液分析仪主要用于检测各种血细胞计数、白细胞分类、Hb 含量,检测原理包括电学原理和光学原理。①血细胞计数原理。a.电阻抗法原理:血细胞是不良导体, 当用等渗电解质溶液稀释的血细胞悬浮液通过两侧电流稳定的小孔时, 由于细胞的电导率比电解质溶液低, 小孔感应区电阻增大, 引起瞬时电压变化产生脉冲信号, 即通过脉冲, 脉冲信号经过放大、鉴别、整形后, 送入计数系统, 得到细胞计数结果, 根据脉冲大小, 还可以分析细胞体积, 并提供细胞体积分布图。b.流式细胞仪与光散射血细胞检测原理:在流式细胞仪中, 当单个细胞通过激光照射的检测区域时, 光束会发生折射、衍射和散射。散射光被光电探测器接收并产生脉冲。脉冲大小与被照射细胞的大小呈正比, 脉冲的数量代表细胞的数量。②白细胞分类原则。a.白细胞的三种分类原则:根据电阻抗法原理, 不同体积的白细胞通过毛孔时产生的脉冲大小有显著差异, 该仪器根据脉搏大小对白细胞进行分类, 在样品中加入溶血剂溶解红细胞,仪器计数从白细胞测量到的>35 fl 的电子脉冲数, 将细胞计数为白细胞。同时, 根据脉冲的大小将血液中的白细胞分为三组:小细胞组:35~90 fl, 主要是淋巴细胞;中间细胞组:91~160 fl, 包括单核细胞、嗜酸性粒细胞、嗜碱性粒细胞和幼细胞;大细胞组:161~450 fl,主要是中性粒细胞。其特点是检测速度快, 操作简单,可大大提高工作效率。该仪器可用于常规检查标本的白细胞分类筛选, 对仪器检测出的阳性标本需进一步镜检。如果有疑似血液病的患者, 即使仪器未提示异常,也应进行血液涂片和镜检。b.五大分类原则:从电阻抗法三位一体发展到结合多种技术(激光、射频、化学染色)同时检测单个细胞, 综合分析实验数据, 得出白细胞的五大分类结果。该方法细胞数量多, 特异度强,是目前较为理想的血细胞自动分类方法。③Hb 测量原理:Hb 是用分光光度法测量的, 使用三组或五组血液分析仪。其原理是含有溶血剂的稀释剂溶解红细胞,释放Hb, Hb 与溶血剂中的某些成分结合, 形成稳定的Hb 衍生物。比色法在特定的光波范围内(530~550 nm)进行, 由于吸光度变化与血液Hb 浓度呈正比, 因此计算Hb 浓度[20,21]。
总之, 在白血病临床诊断中使用血液分析仪检验的准确性、灵敏度和特异度高, 可以鉴别急、慢性白血病, 具有较高临床诊断价值。

