结肠组织细胞肉瘤合并噬血细胞综合征1 例
刘申,杨华安
重庆市渝北区人民医院泌尿外科,重庆 401120
组织细胞肉瘤是一种十分罕见的恶性肿瘤,该肿瘤起源于网状内皮系统。由于组织细胞肉瘤发病率低,人们对该病缺乏足够的认识,其临床表现及影像学特征又缺乏特异性,因此术前诊断极为困难。另外,对于组织细胞肉瘤尚无统一的治疗方案。2020 年重庆市渝北区人民医院收治了1 例原发于结肠的组织细胞肉瘤合并噬血细胞综合征患者,现报道如下。
1 病历资料
患者女,22 岁,2020 年1 月因转移性右下腹痛伴高热,最高达39.4 ℃,于当地医院给予左氧氟沙星、头孢类药物治疗,但麦氏点疼痛及高热反复发作,偶伴有黑便,2020 年2 月7 日于重庆市渝北区人民医院住院治疗。既往体健。入院查体:全身未触及肿大淋巴结,心肺正常,腹软,阑尾区压痛,反跳痛,肝区叩击痛。辅助检查:血红蛋白95 g/L,血清铁蛋白1352 μg/L,凝血功能、肝肾功能、电解质、抗核抗体、相关肿瘤标志物[如癌胚抗原(carcinoembryonic antigen,CEA)、甲胎蛋白(α-fetal protein,AFP)]、结核T 细胞检测、EB 病毒检测、巨细胞病毒检测、G 试验等均在正常范围,血培养、痰培养及粪便培养均未见病原菌。腹部彩超示:肝内异常回声,右前叶脓肿形成;脾大;第一肝门旁及腹主动脉淋巴结增大明显(最大者约2.3 cm×1.5 cm)。腹部CT 示:肝右叶前端脓肿(5.9 cm×4.4 cm);脾梗死;升结肠外侧壁明显水肿,考虑炎症改变。予以美罗培南抗感染治疗未见好转。2020 年2 月16日第一次多学科(感染科、普通外科、消化内科、麻醉科)会诊,考虑诊断:阑尾炎合并肝脓肿?克罗恩病?继续抗感染治疗,脓肿较大,单纯保守治疗效果差,建议肝脓肿穿刺引流。2020 年2 月17 日于B 超定位下行肝脓肿穿刺引流术,引流出墨绿色坏死液体20 ml,引流液送检提示渗出液,培养未见细菌生长;肝脏穿刺活检提示炎症改变。患者反复发热,于2020 年2 月22 日行第二次全院会诊:患者腹痛、发热病因不明确,肠道炎性病变较明确,克罗恩病需首先考虑,建议完善肠镜检查。2020年2 月25 日患者突发心率增快140 次/分钟、呼吸32 次/分钟、血氧饱和度约80%,气管插管后转入重症监护室,呼吸机辅助通气,仍持续发热伴反复便血。血液检测示:血细胞三系减少,转氨酶进行性升高,凝血功能严重异常,血清铁蛋白4541 μg/L,电解质严重紊乱,血钾、血钙等明显降低(表1)。因凝血功能异常,为预防弥漫性血管内凝血,予以输注新鲜血浆及冷沉淀补充凝血因子、红细胞纠正贫血,输注血小板及氨甲环酸止血,人粒细胞刺激因子促进中性粒细胞生成,奥美拉唑及生长抑素抑酸抑酶,亚胺培南西司他丁钠+万古霉素抗感染,护肝及营养支持等治疗。但患者病情进行性加重,并出现多脏器功能减退合并胸腔、腹腔大量积液。床旁腹腔及胸腔穿刺引流,并完善胸腹腔积液常规、生化、结核(-)及脱落细胞(-)相关检查。2020 年2 月28 日第三次多学科会诊意见:患者反复高热、脾大,全血细胞急剧减少,肝功能及凝血功能异常(如纤维蛋白原﹤1.5 g/L),铁蛋白显著升高,符合噬血细胞综合征诊断,但病因不明,考虑血液系统恶性肿瘤或感染可能性大,建议纠正凝血功能后完善骨髓穿刺涂片及肠镜检查。因患者凝血功能严重异常,无法完善肠镜及骨髓穿刺。2020 年3 月1 日患者开始出现四肢抽搐、短暂意识障碍,每日多次发作,可自行好转。2020年3月2日因解大量暗红色血便伴大量血凝块(3500 ml)行急诊手术剖腹探查,术中见升结肠近端明显扩张,直径约8 cm,伴出血坏死,术中结肠镜探查乙状结肠到回肠末端20 cm 未见异常,遂行右半结肠切除+横结肠远端封闭+回肠皮肤造口术,切除范围包括末端回肠30 cm、回盲部、升结肠、横结肠右半部分,并送病理检查。术后继续给予输血、抗感染、护肝、营养支持等对症治疗,患者病情进一步加重,术后第2 日患者造瘘口及肛门血便达5200 ml。于2020 年3 月5 日凌晨抢救无效死亡。术后1 周病理结果示:巨检,带阑尾的肠管一段,长43 cm,直径6 cm,距一侧切缘21 cm 处肠管扩张,黏膜水肿,肌层坏死、变薄,并可见一穿孔,阑尾长4.5 cm,直径0.5~0.7 cm,似位于肠肌层内,周围见血块状组织。肠系膜扪及淋巴结样组织4 枚,直径1~2 cm。镜检,右半结肠肠壁全层见大量异型组织细胞增生,吞噬细胞碎片、淋巴细胞及红细胞,并见少量核分裂象,少数脉管腔内也见异型组织细胞,肠系膜淋巴结内亦见大量异型组织细胞伴吞噬现象,并见较多核分裂象;阑尾见增生的组织细胞伴有出血。免疫组化,S-100(-),CD1a(-),CD68(+),CD35 灶(+),CD34 血管(+),CD45(+),CD3(+),CD20(+),CD10(-),CD21(-),Ki-67 30%(+),CD30(-),上皮膜抗原(epithelial membrane antigen,EMA)(-),间变性淋巴瘤激酶(anaplastic lymphoma kinase,ALK)(-),粒酶B 散在(+)(图1)。病理诊断结果提示:结肠组织细胞肉瘤。

图1 结肠组织细胞肉瘤患者病理结果
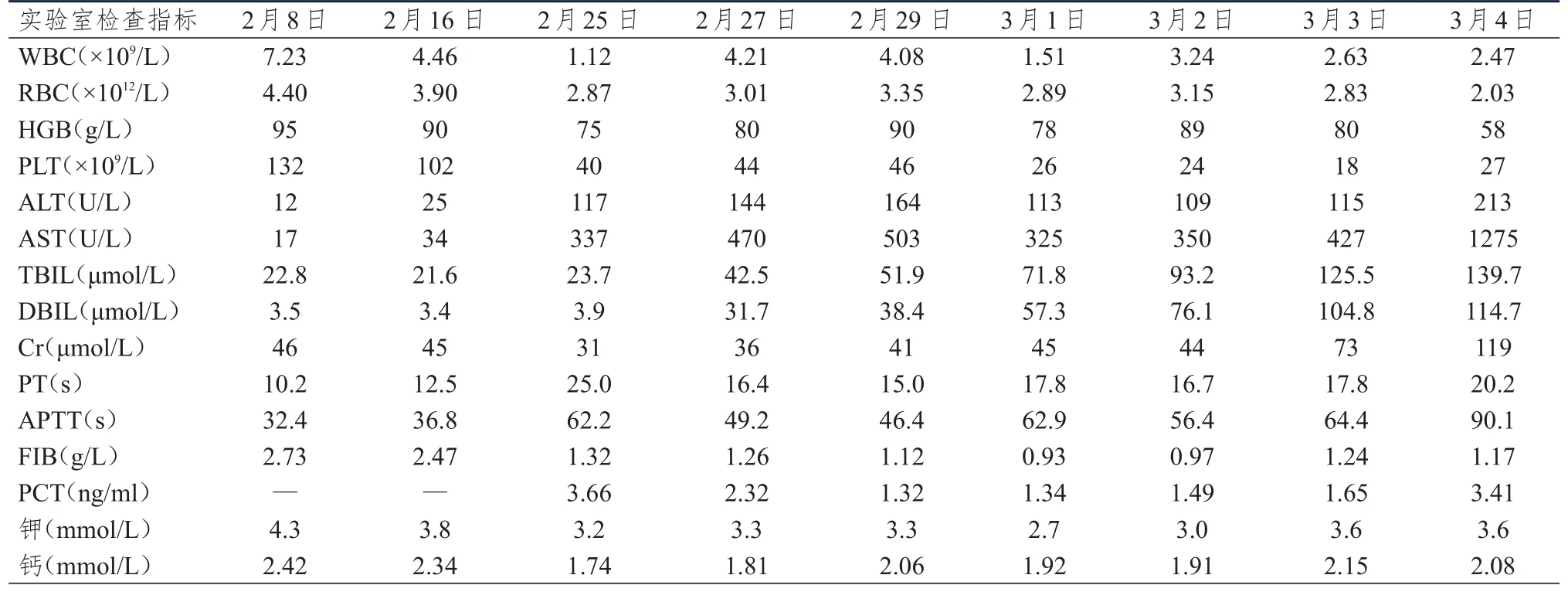
表1 不同时间结肠组织细胞肉瘤患者的实验室检查指标
2 讨论
组织细胞肉瘤是一种极其罕见的淋巴造血系统恶性肿瘤,在淋巴造血肿瘤中占比﹤1%[1]。在世界卫生组织2016 年修订的淋巴肿瘤分类中,组织细胞肉瘤属组织细胞和树突状细胞肿瘤大类,并定义组织细胞肉瘤是一种组织细胞恶性增生性疾病,表现出与成熟组织细胞相似的形态和免疫表型特征,有一种或多种组织细胞标志物表达,但不包括急性单核细胞白血病和原始单核细胞肉瘤[2]。组织细胞肉瘤可在任何年龄发病,以成人多见,中位年龄为52 岁,男性患者较女性稍多[3]。大约1/3 的病例发生在淋巴结,而结外的组织细胞肉瘤如胃肠道、脾脏和软组织,发生率相对较低[4]。
目前对组织细胞肉瘤的诊断主要依靠病理学检查,从细胞形态学、免疫表型特征进行肿瘤诊断。在组织学上,肿瘤细胞形态较大,呈圆形或卵圆形,细胞质嗜酸性。细胞核大,常为泡状核,核分裂象形态多样。常伴有噬血现象,肿瘤细胞可吞噬细胞碎片、淋巴细胞或血细胞等。发生在淋巴结时,肿瘤细胞弥漫性增生,淋巴结正常结构遭到破坏。在电镜下可见大量溶酶体,但缺少细胞连接,亦无朗格汉斯细胞所具有的Birbeck 颗粒[5]。组织细胞肉瘤的确诊仅依靠细胞形态学诊断非常困难,必须通过免疫组化证实。CD68、CD163 阳性是识别肿瘤组织细胞来源灵敏的、特异的标志物,在诊断组织细胞肉瘤中至关重要[6]。
本文介绍1 例原发于结肠的组织细胞肉瘤患者,同时合并噬血细胞综合征,病例极为罕见,且预后很差,从发病到死亡不足2 个月。该患者术前检查均未证实疾病性质,影像学及术中肠镜检查亦未发现肠道占位性病变,因而增加了疾病诊断难度。遗憾的是,患者在术后第3 天死亡,术后1周病理结果证实结肠组织细胞肉瘤。该病例给了临床工作者深刻的教训,对于不明原因的血细胞三系减少、怀疑血液系统疾病者,应积极完善骨髓穿刺,有利于疾病的早期诊断;对于诊断不明、症状持续存在、内科保守治疗效果欠佳者,早期通过各种途径寻找病理性依据,可能对早诊断、早治疗有益。有研究表明,必要情况下行开腹手术并切除淋巴结活检,对疾病早期诊断可能有帮助[7]。该患者第一肝门旁及腹主动脉淋巴结增大明显,因单纯保守治疗,错过了手术取淋巴结活检的最佳时机。对于原因不明的早期噬血细胞综合征患者,予以抗感染、营养支持及其他对症治疗的同时,应尽早予以依托泊苷+糖皮质激素为基础的治疗方案[8],抑制炎性因子分泌,保护器官功能。本例患者病情进展迅速,做出噬血细胞综合征诊断时病情已危重,此时应予以甲泼尼龙和丙种球蛋白冲击治疗[9],直至病情稳定后再进一步完善颅脑MRI、骨髓穿刺、脑脊液检查、肠镜检查,甚至手术取淋巴结活检明确诊断。
至今为止,还没有针对组织细胞肉瘤的标准化治疗方案,仍以淋巴瘤的治疗方案为主。近年来,研究发现,放疗或化疗后,与自体造血干细胞移植相结合,可以提高治疗效果,但仍需进一步证实[10]。亦有报告显示,程序性死亡受体配体1(programmed cell death 1 ligand 1,PDCD1LG1,也称PD-L1)在组织细胞性疾病中的表达率很高,这表明免疫检查点抑制剂有潜在的治疗作用,并且纳武单抗(Nivolumab)治疗在1 例组织细胞肉瘤患者中获得了成功[11-12]。以上研究为组织细胞肉瘤患者带来了新的希望。

