早产女婴,气促、昏迷、窦性心动过缓
霍小梅 蔡 成
上海市儿童医院 上海交通大学医学院附属儿童医院新生儿科(上海 200062)
1 病史描述
患儿,女,出生3小时,G1P1,胎龄33+5周,因“母心电图异常,胎膜早破20小时”剖宫产出生。出生体重2 180 g,出生时羊水清,Apgar评分1 min 8分,5 min 8分。因气促呻吟,产院予以气管插管、气管内滴入猪肺磷脂注射液360 mg,T组合持续正压通气。心率维持在80~85次/min,心电图提示窦性心动过缓(80~88次/min),拟“早产生后气促、心律失常2小时”转入上海市儿童医院新生儿科。
患儿入院体检:体温36.6 ℃,心率88~95 次/min,呼吸50 次/min,血氧饱和度93% (气管插管呼吸机辅助通气,FiO225%)。神清,前囟平软;瞳孔2 mm,对光反射灵敏;双肺呼吸音粗,对称,未闻及干湿性啰音;心音有力,律不齐,心前区未闻及杂音;腹软,肝肋下1 cm,脾未及;四肢肌张力正常;毛细血管充盈时间<3 min,原始反射部分引出(拥抱反射、握持反射阳性)。患儿父母均体健,非近亲婚配;否认家族中遗传病史;母亲孕期定期产检,未发现异常。
入院诊断“新生儿心律失常、新生儿呼吸窘迫综合征、早产儿、低出生体重儿、新生儿呼吸衰竭”,予心电血氧血压监护,有创呼吸机辅助通气,氨苄西林舒巴坦抗感染,咖啡因、维生素K1及果糖二磷酸钠治疗。因腹胀、肠鸣音弱,先予10%葡萄糖维持,生后11小时予肠外营养(氨基酸1.5 g·kg-1·d-1,脂肪乳1 g·kg-1·d-1)。生后30小时评估胃肠功能好转予早产儿奶开始喂养(每次5 mL,每天8 次鼻饲管喂养)。
患儿于生后37小时出现反应差、明显气促伴肤色苍灰。查体昏迷,前囟平软;双侧瞳孔等大等圆,直径3 mm,对光反射迟钝;四肢肌张力减低,原始反射未引出,肢端末梢凉,毛细血管充盈时间4 s。急行血气分析示pH值 7.41,PCO231.3 mmHg,PaO268 mmHg,22.7 mmol/L,BE -3.7 mmol/L,Na+141 mmol/L,K+5.9 mmol/L,Cl-105 mmol/L,Lac 4.8 mmol/L,Glu 7.2 mmol/L,阴离子间隙19.2 mmol/L。血常规、C反应蛋白、尿酮体、粪便常规、肝功能、肾功能、电解质、钙、磷、镁均正常,血氨显著升高(2 700 μmol/L),心型脂肪酸结合蛋白17.9 ng/L,肌酸激酶同工酶(CK-MB)190 U/L,同型半胱氨酸3.9 8 μmol/L。TORCH检测CMV IgG(+),尿CMV DNA<500 copies/mL,乙、丙肝相关抗原抗体阴性,血培养阴性。超声心动图示ASD 0.25 cm,PDA 0.25 cm,肺动脉高压(35 mmHg),左心收缩功能正常范围。心电图示窦性心动过缓,频发房性期前收缩。24小时动态心电图示房性期前收缩1个,间歇性QT间期延长。胸片示两肺渗出。腹部卧位片示肠腔形态不规则,肠壁略厚。头颅及腹部B超未见异常。泌尿系B超示双肾盂分离(右6 mm,左5 mm)。头颅MRI示左侧脑室旁点状出血灶。脑电图未见异常。
因血氨重度升高,予以禁食、停肠外氨基酸营养,左卡尼汀、精氨酸、B族维生素等对症治疗,并于生后47 h行连续性肾脏替代治疗(CRRT)。治疗43 h后血氨水平336 μmol/L 且患儿意识渐恢复。但是在治疗50 h时因血小板水平显著降低(20×109/L),考虑出血风险暂停CRRT。暂停CRRT 6 h 后血氨进行性升高,遂于暂停CRRT 8 h后行腹膜透析。腹膜透析66 h后血氨降至223 μmol/L且患儿意识、自主呼吸恢复,四肢活动增多。见图1、表1。
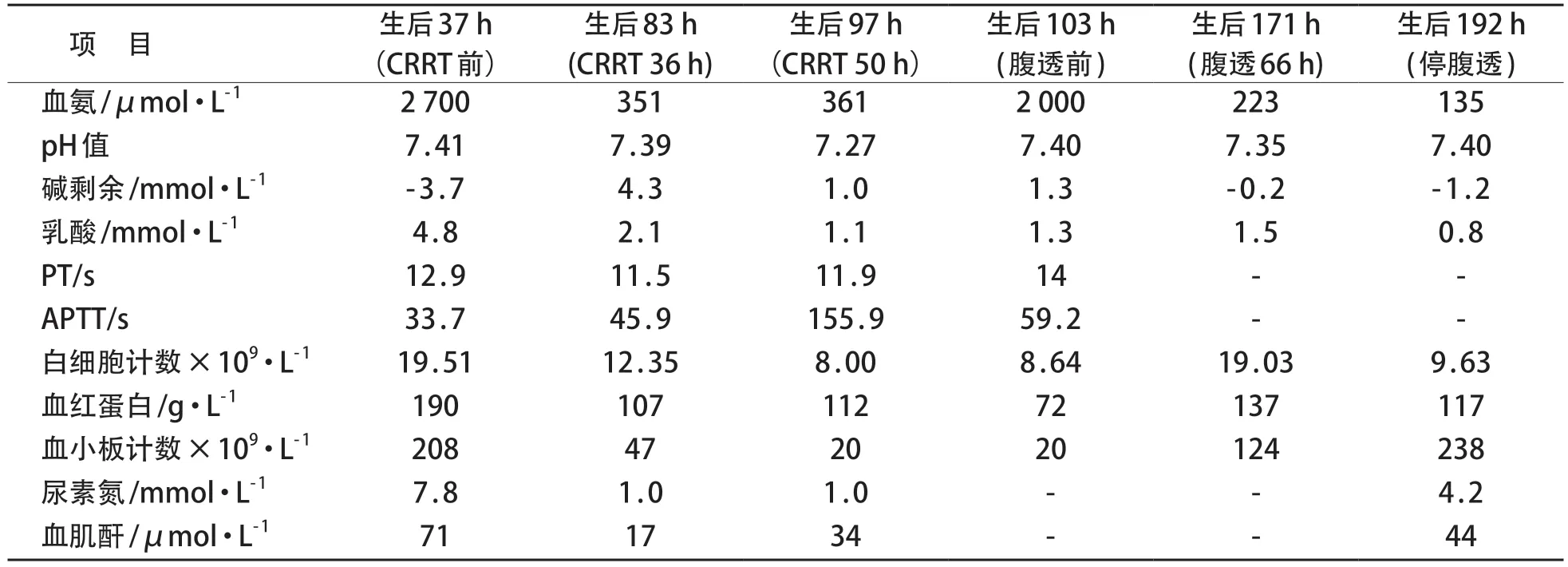
表1 CRRT及腹膜透析前、中、后各项指标变化

图1 血氨与透析量及腹膜透析关系
2 鉴别诊断
新生儿科蔡主任医师:本例患儿因早产生后气促、心律失常2 小时入院,住院过程中出现昏迷,生化检测发现血氨显著升高,经CRRT 和腹透后血氨水平回落,患儿意识恢复、症状好转,考虑新生儿期高氨血症,但应早期识别高氨血症及明确高氨血症病因。
内分泌科蒋主治医师:该患儿,女,早产儿,配方奶喂养后24 h内出现重度高氨血症、昏迷、四肢肌张力减低,乳酸偏高,应警惕先天性遗传代谢疾病,尤其尿素循环障碍、有机酸代谢病,但患儿无代谢性酸中毒、低血糖,多次血串联质谱及尿气相质谱正常,遗传代谢相关疾病不能解释患儿高氨血症原因,可待基因检查结果明确诊断。
新生儿科洪主治医师:该患儿高氨血症诊断明确,予禁食、CRRT、腹膜透析及其他对症治疗后血氨明显下降。但其治疗中仍有不足,应注意如何早期识别高氨血症,实现早期临床干预,降低高氨血症引起脑损伤。该患儿早期出现呼吸窘迫、窦性心动过缓,这一表现未见相关文献报道,故对于新生儿早期不明原因心律失常,应注意监测血氨。
蔡主任医师:新生儿期高氨血症根据病因分为先天性遗传性高氨血症、新生儿暂时性高氨血症(transient hyperammonemia of the newborn,THAN)、新生儿继发性高氨血症。先天性遗传性高氨血症疾病中多见尿素循环酶缺乏、有机酸血症(甲基丙二酸血症、丙酸血症等)、脂肪酸氧化酶缺乏。该患儿生后37 h出现反应差、气促明显,出现昏迷、四肢肌张力减低,血气分析正常,血氨升高,乳酸升高及阴离子间隙升高警惕尿素循环障碍及有机酸血症,但乳酸升高、阴离子间隙升高不支持尿素循环障碍,血气分析正常不支持有机酸血症,需待血串联质谱、尿气相色谱及基因检查结果。该患儿血氨升高、血气分析正常,警惕脂肪酸氧化障碍病,但血糖正常不支持脂肪酸氧化障碍病,需待尿气相色谱、基因检查结果。先天性遗传性高氨血症鉴别流程图见图2。该患儿反应差、气促、肤色苍灰、肢端末梢凉,毛细血管充盈时间4 s,警惕新生儿败血症、休克、中枢神经系统感染引起继发性高氨血症,但血常规、C反应蛋白、肝功能均正常,血培养阴性,不支持感染引起的高氨血症。综合上述分析该患儿高氨血症原因考虑可能为THAN,待血串联质谱、尿气相色谱及基因检查结果协助诊断。

图2 高氨血症鉴别流程图
3 初步诊断
考虑新生儿期高氨血症(THAN)可能。
4 进一步检查与后续治疗情况
儿内分泌科蒋主治医师:该患儿临床诊断为新生儿期高氨血症,生后24 h出现昏迷、四肢肌张力减低,乳酸偏高,需首先排除先天性遗传代谢疾病,尤其尿素循环障碍、有机酸代谢病。因此,对患儿在不同时间段进行多次血串联质谱、尿气相色谱检测,并进行外显子组测序。患儿上述遗传代谢检查结果均正常,且病程中并未发生代谢性酸中毒、低血糖等现象,遗传代谢相关疾病不能解释本例患儿高氨血症原因。
新生儿科霍住院医师:在腹膜透析有效后,逐步调整腹膜透析参数。患儿生后192 h 血氨水平为135 μmol/L时停止腹膜透析(图1)。生后第10天改为无创呼吸机辅助通气,生后第15天离氧。生后第9天因血串联质谱及尿气相色谱不支持尿素循环障碍,又因腹胀、早产,为提高患儿肠道耐受及避免乳糖不耐受,予深度水解配方奶开始喂养(每次10 mL,每天8次),生后第18天过渡至母乳喂养,且添加全量母乳强化剂。未达全肠道喂养前依然予以部分肠外营养支持,期间血氨波动于54~68 μmol/L。生后第28天患儿出院。出院时复查心电图,心率140次/min,未见心律失常。出院后定期随访至10月龄(校正9 月龄)时生长发育正常,多次监测血氨均在正常范围。
5 讨论
患儿生后48 h内出现气促、反应低下、窦性心动过缓,血氨2 700 µmol/L,肝功能正常,乳酸升高,阴离子间隙升高,血气分析正常,血糖正常,血串联质谱及尿气相质谱正常,未接受药物治疗可耐受正常饮食,临床不支持先天性遗传代谢疾病。患儿为早产儿,除考虑先天性遗传代谢疾病,应警惕THAN。THAN 是一种病因不明、可能为非遗传性的高氨血症疾病。THAN 诊断是排除性诊断,主要需排除产生高氨血症的先天性遗传代谢疾病如尿素循环酶缺乏、有机酸血症、脂肪酸氧化酶缺乏等。
5.1 THAN临床特征
多见于胎龄较大的早产儿(平均胎龄36周),生后24 h内出现呼吸窘迫,48 h内出现惊厥、昏迷,实验室检查主要为血氨升高,肝功能、血糖、血串联质谱及尿气相色谱正常,基因检测不支持先天性遗传代谢疾病。及早积极治疗则神经系统预后良好[1-2]。THAN 患儿并无高氨血症的长期风险,且在不接受药物治疗时可耐受正常饮食。临床表现主要取决于血氨水平。血氨轻度升高时可无明显症状,重度高氨血症(>400 µmol/L)可出现神经系统异常,甚至危及生命。该患儿早期临床表现除有呼吸窘迫外还伴有窦性心动过缓,窦性心动过缓不能用副交感神经兴奋性增高、呼吸暂停、窒息、颅内感染及器质性心脏病等解释,且该患儿早期血氨升高时伴有窦性心动过缓,血氨下降后心率恢复正常范围,这一表现未见相关文献报道,因此考虑窦性心动过缓可能为THAN临床表现之一,但仍需更多临床研究证实,因此对于新生儿早期不明原因心律失常,可能也需要注意监测血氨。
5.2 THAN诊断标准
THAN 主要是排除性诊断,主要需排除产生高氨血症的先天性代谢疾病,结合临床特征、血氨基酸质谱、尿气相色谱、基因检测及预后诊断。
5.3 THAN治疗
THAN 的治疗主要由临床症状及血氨水平决定。THAN 的早期治疗与尿素循环障碍相似,总原则为快速降低血氨、减少蛋白质分解代谢和氮摄入,替代缺乏的尿素循环底物。对于无症状者可以密切观察,早期给予葡萄糖、脂质补充能量,以减少蛋白质分解。此类患儿治疗后血氨多可下降至正常水平,无明显后遗症。对于高氨血症脑病,或血氨波动于300~500 µmol/L且经药物治疗(高葡萄糖液体、苯甲酸钠或苯丁酸酯、精氨酸、肉碱等)数小时后血氨仍无明显下降,或血氨>500 µmol/L者,应及时进行CRRT[2-7],但目前CRRT 仍未在新生儿病房普及,故无条件时可选择腹膜透析[5,8]。本患儿早期予停止肠内营养、氨基酸、脂肪乳摄入,左卡尼汀、精氨酸、B 族维生素等对症治疗,排除CRRT 禁忌证[9]后及时予CRRT治疗,初始时透析量200 mL/h,血氨下降不明显,上调透析量至800 mL/h血氨明显下降,CRRT治疗50 h因PLT 20×109/L,考虑出血风险停CRRT,6 h后血氨再次升高至2 000 μmol/L,予腹膜透析,初始交换量50 mL(22 mL/kg),评估心肺功能稳定及腹部耐受情况下缓慢增加至80 mL(36 mL/kg),利用灌入(15 min)—存留(30 min)—排出(15 min)进行持续透析,血氨降至135 μmol/L停腹膜透析。患儿CRRT 治疗后血氨明显下降且意识恢复,因血小板重度减少有CRRT禁忌证,但暂停CRRT治疗8 h后予腹膜透析,若尽早选择腹膜透析序贯治疗,避免血氨再次升高加重脑损伤,可能缩短高氨血症持续时间,改善远期神经系统预后。腹膜透析虽然清除血氨效率相对于较低,但若血液透析无法开展时,若无腹膜透析禁忌证应及时进行腹膜透析,尽快降低血氨水平[2]。
5.4 THAN转归
高氨血症患儿的昏迷持续时间及血氨水平决定其神经系统预后[4]。血氨水平在400 μmol/L 以上可致昏迷、呼吸困难甚至猝死,>1 000 μmol/L预后极差[10]。目前国内尚无THAN 存活率及随访情况的确切报道,国外有报道THAN 存活率为72.2%(13/18)[11]。早期积极治疗后,多数重度THAN患儿预后良好,但神经系统结局需长期随访。该患儿生后37 h、停CRRT后(生后98 h)两次昏迷及血氨均>700 μmol/L,昏迷持续时间分别53 h、66 h,虽昏迷持续时间长且重度高氨血症,但积极治疗后意识均恢复,预后良好。
患儿最终诊断:新生儿暂时性高氨血症。

