强化胰岛素泵治疗对重症糖尿病合并肺部感染的疗效及血糖水平影响
邓华云,李巧玲,吴金莲
福建医科大学附属第一医院重症医学科,福建福州 350000
糖尿病是全球增长最快的疾病之一,预计到2045 年此病将影响6.93 亿成年人,若血糖控制不良,持续性高血糖极易诱发一系列并发症,从而导致患者死亡率增加[1]。肺部感染是糖尿病患者较为常见的并发症之一,占据了糖尿病所有感染的29.4%,此病早期症状并不典型,随着病情进展可发生酮症酸中毒或高渗性昏迷,使得治疗和预后难度加大[2-3]。重症糖尿病合并肺部感染病情复杂,积极控制其血糖水平,及时纠正其代谢紊乱状态,对其疾病预后具有重要意义[4]。本次研究将强化胰岛素泵治疗应用于2020 年10 月—2022 年10 月福建医科大学附属第一医院接收的46 例重症糖尿病合并肺部感染患者中,效果显著,现报道如下。
1 资料与方法
1.1 一般资料
选取本院接收的92 例重症糖尿病合并肺部感染患者为研究对象,随机数表法分为对照组与治疗组,每组46 例。对照组中男26 例、女20 例;年龄42~76 岁,平均(61.25±5.78)岁;糖尿病病程4~15年,平均(9.14±1.35)年;肺部感染时间5~9 d,平均(7.25±1.21)d。治疗组中男24 例、女22 例;年龄41~78 岁,平均(62.11±5.47)岁;糖尿病病程4~16 年,平均(9.74±1.59)年;肺部感染时间4~10 d,平均(7.34±1.42)d。两组的一般资料对比,差异无统计学意义(P>0.05),具有可比性。研究符合《赫尔辛基宣言》,通过本院医学伦理委员会审批,所有研究对象均知情同意。
1.2 纳入与排除标准
纳入标准:明确诊断为糖尿病合并肺部感染[5-6];病情危重,入住重症监护病房;思维清楚,无交流障碍。
排除标准:入院前已使用抗菌药物者;其他类型感染者;肾脏功能存在异常者;自身免疫性疾病者;对胰岛素过敏者;严重创伤或手术者;精神障碍类疾病者。
1.3 方法
两组入院后均根据检查结果给予抗感染、止痰、平喘、营养支持、补液扩容、调节人体电解质等基础治疗,并根据患者血糖水平予以胰岛素治疗,胰岛素种类为精蛋白生物合成人胰岛素注射液(预混30R)(国药准字J20 050012;规格:3 mL∶300 国际单位),不同组患者胰岛素给药方式不同。
对照组予以多次皮下注射胰岛素治疗,初始胰岛素用量为0.4~0.6 IU/(kg·d),于早餐前30 min 皮下注射总量的2/3,晚餐前30 min 皮下注射剩下的1/3,每日监测患者血糖结果,并以此为依据每3~5 d调整1 次胰岛素用量,直至血糖达标。
治疗组则予以强化胰岛素泵治疗,胰岛素用量为0.5~1.0 IU/(kg·d),将胰岛素装进微电脑的泵中,全部用量的60%为基础输注量,其余40%分给三餐前使用,根据血糖变化适当调节微量泵流量,治疗期间加强对胰岛素泵的保护和维修。
两组均持续治疗2 周,目标血糖值为空腹血糖<7.0 mmol/L,餐后2 h 血糖<11.1 mmol/L。
1.4 观察指标
对比两组血糖水平。观察两组治疗前后的血糖水平变化,包含空腹血糖、餐后2 h 血糖、糖化血红蛋白。
对比两组康复时间。观察两组的血糖达标时间及住院时间。
对比两组临床疗效。治愈:发热、咳嗽、咳痰等肺部感染症状消失,血常规恢复正常,肺部X 线检查显示炎症病灶吸收,肺部湿啰音基本消失,血糖指标处于目标范围内,无不适反应。显效:肺部感染症状明显好转,血常规恢复正常,肺部X 线检查显示炎症病灶明显吸收,肺部湿啰音有所消失,血糖指标明显改善,无明显不适反应。无效:病情无好转现象,甚至可能加重[7]。总有效率=(治愈例数+显效例数)/总例数×100%。
1.5 统计方法
采用SPSS 25.0 统计学软件进行数据,符合正态分布的计量资料以(±s)表示,行t检验,计数资料以例(n)及率表示,行χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者血糖水平比较
治疗后,治疗组的各项血糖指标值均显著低于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组患者血糖水平比较(±s)
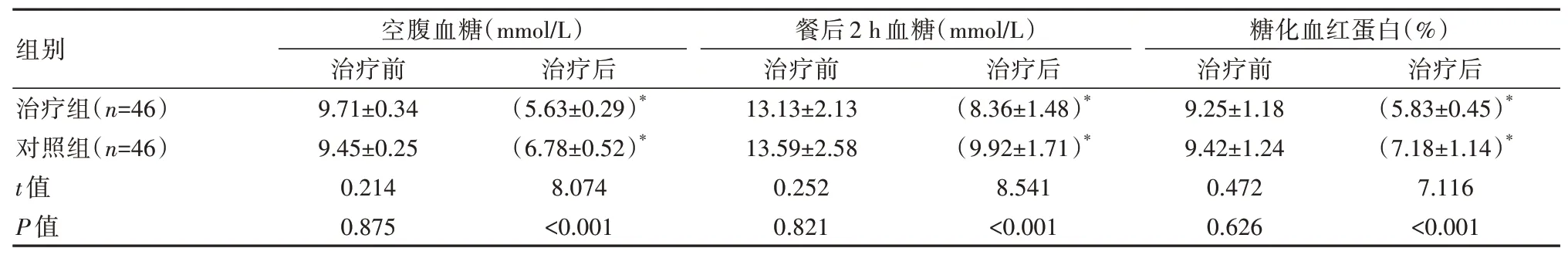
表1 两组患者血糖水平比较(±s)
注:*表示与同组治疗前相比,P<0.05。
?
2.2 两组患者血糖达标时间、住院时间比较
治疗组患者血糖达标时间及住院时间均显著短于对照组,差异有统计学意义(P<0.05)。见表2。
表2 两组患者康复时间比较[(±s),d]
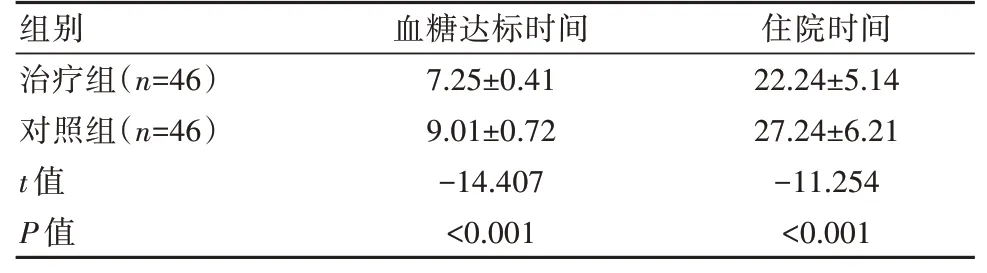
表2 两组患者康复时间比较[(±s),d]
?
2.3 两组患者临床疗效比较
治疗组治疗总有效率为95.65%,显著高于对照组的80.43%,差异有统计学意义(P<0.05)。见表3。

表3 两组患者临床疗效比较
3 讨论
糖尿病患者长期处于高血糖状态,极易导致机体代谢紊乱,自身抵抗力下降,从而诱发各种感染发生,其中最为常见的就是肺部感染,是造成患者死亡的主要原因[8]。有研究表明,高血糖状态会抑制白细胞的趋化活性,从而影响感染控制效果[9],因此,对糖尿病合并肺部感染患者来讲,选择合适的降糖方式至关重要。胰岛素分泌不足是糖尿病发生发展的主要因素,胰岛素治疗是血糖控制的重要手段[10-11]。以往传统皮下多次注射胰岛素虽然能够在一定程度上达到治疗目的,但注射的剂量及速度不易把控,极易影响治疗效果[12-13]。随着医学水平的发展,胰岛素给药方式越来越多样化,胰岛素泵的出现和应用,有效弥补了以往传统皮下注射胰岛素的不足,保证了胰岛素治疗的安全性[14-15]。王玉玲等[16]研究发现,对重症糖尿病合并肺部感染患者给予强化胰岛素泵治疗,患者的治疗效果可以达到93.5%,明显高于以往常规胰岛素治疗的73.9%,且患者的血糖达标时间为(7.01±2.11)d,明显短于以往常规胰岛素治疗的(10.51±2.16)d(P<0.05)。
本次研究对治疗组给予强化胰岛素泵治疗后,治疗组的各项血糖指标值均显著低于对照组,治疗组的血糖达标时间及住院时间均显著短于对照组,且治疗组的有效率为95.65%,显著高于对照组的80.43%(P<0.05),进一步证实了强化胰岛素泵治疗的临床效果。究其原因认为,强化胰岛素泵治疗主要应用微量泵24 h 不间断持续静脉泵入胰岛素,相较于皮下注射胰岛素来讲,用药更为精准,能够尽可能模拟机体胰岛分泌状态,有效改善胰岛素受体功能,从而促使血糖水平稳定下降,缩短住院时间,且此种给药方式不需要反复穿刺,患者痛苦较小,易接受[17-18]。此外,糖尿病患者的血糖水平会在一定程度上影响其炎症控制效果[19-20],研究中给予患者胰岛素泵强化治疗,能够明显控制疾病进展,提高临床疗效。
综上所述,对重症糖尿病合并肺部感染患者给予强化胰岛泵治疗,能够明显控制血糖水平,缩短住院时间,提高临床疗效。

