复杂胫骨平台骨折双侧钢板内固定术后慢性感染的诊疗策略探讨
刘鹏 赵猛 严永祥 徐圣康 张劲松 罗斌 赵星
胫骨平台骨折为关节内骨折,占胫腓骨骨折的15% ~26%[1-2],依据Schatzker 分型,复杂胫骨平台骨折是指Schatzker Ⅴ型和Ⅵ型,约占胫骨平台骨折的32.8%[3-4]。随着医学的发展,更多学者倾向于采用双钢板或多块钢板内固定治疗复杂胫骨平台骨折[5]。术后常见并发症有切口感染、创伤性骨化、骨折不愈合或延迟愈合,经研究发现,复杂胫骨平台骨折术后切口感染的发生率为2% ~23.6%[6-7]。对于复杂胫骨平台骨折,此类患者往往采用双侧或多侧钢板内固定才能达到缩短骨折愈合时间及住院时间、降低术后并发症、提高愈合的效果[8];但是骨折越复杂、植入物越多,术后发生感染的风险也越高,若发生术后感染未治疗得当,会导致伤口、骨折端难以愈合及发生骨髓炎等,给患者及其家庭带来极大负担。对于复杂胫骨平台骨折术后植入物感染的治疗,目前的方法主要包括:①保守行局部或全身抗生素治疗,此方法虽然能够极大降低患者的治疗费用、避免手术创伤,但感染易反复发作,复发率高,可达75%[9];②清创治疗,彻底清创是控制感染及降低感染复发的有效手段,但是对于已形成细菌生物膜的慢性感染者,仍不能达到彻底清创及感染彻底不再复发的目的;③内固定物的处理,近来有很多关于内固定术后感染内固定物取留的研究报道,但观点尚不统一。尤其对于复杂胫骨平台骨折双侧钢板内固定术后发生慢性感染的研究报道较少。因此,本研究旨在探讨对双侧钢板内固定术后发生慢性感染的患者,进行敏感抗生素抗感染治疗,仅取出感染侧内固定钢板,联合VSD负压引流治疗控制感染,待骨折愈合后二期手术取出对侧内固定钢板的治疗效果,以期为此类患者的治疗提供参考。
1 资料与方法
1.1 纳入与排除标准
根据2017 年国际内固定协会专家们制定的骨折内固定术后感染标准[10],满足以下任何一项条件即可诊断为内固定术后感染:①窦道、瘘管形成或者骨/内固定物外露;②清创时可见内植物周围有脓液;③微生物培养阳性;④组织病理学检测出有致病微生物。
纳入标准:①Schatzker分型为Ⅴ型和Ⅵ型骨折;②行双侧钢板内固定术后>2 个月发生感染的患者;③影像学及患者局部临床表现等支持患肢单侧感染;④单侧骨折;⑤年龄在18 ~ 75 岁之间;⑥闭合性骨折;⑦术前术后无血管、神经损伤。
排除标准:①恶性肿瘤、自身免疫性疾病、糖尿病、肝肾功能不全及心脑血管疾病者;②同侧下肢其他多发骨折,影响术后伤口愈合的患者;③有局部或者全身感染者;④开放性骨折;⑤术后失访。
1.2 一般资料
2012年1月至2020年1月本院共收治15例复杂胫骨平台骨折行双钢板内固定术后发生感染的患者。其中,男8例,女7 例;年龄23 ~ 75 岁,平均(59.3±14.8)岁,左侧9例,右侧6例;致伤原因:交通伤11例,高处坠落伤4例,均为高能量损伤;Schatzker Ⅴ型13 例,Ⅵ型2 例;AO分型:B型4例,C型11例;三柱分型[11]:双柱骨折10例,三柱骨折5 例。15 例患者行内固定时均采用有限切开复位钢板内固定术,患者术后2 ~ 9 个月内患肢出现局部红肿热痛、波动感、压痛阳性及伤口破溃等慢性感染症状,平均6个月;入院后均行X线、CT及MRI检查等,提示骨折线尚未完全消失或少许骨痂形成,软组织肿胀或感染等表现。本研究通过医院伦理委员会批准,所有患者均知情同意并签署知情同意书。
1.3 术前处理
所有患者在发现患肢出现感染症状后均于院外进行抗感染治疗,其中3例患者进行切开清创+VSD覆盖+静脉抗生素治疗,3 例患者进行清创+抗生素治疗,9 例患者只进行抗生素治疗,均未取出内固定装置,症状缓解后2 ~ 8周内患肢同部位反复发生红肿热痛或者伤口破溃流脓等表现。入院后患者常规行X线、CT、血清学炎症指标等相关检查,对伤口破溃流脓者根据伤口分泌物微生物培养后选用敏感抗生素,无伤口破溃者行经验抗生素治疗。其中伤口破溃者10例,伤口仅红肿热痛伴局部波动感者5例。在抗生素治疗1 ~ 2 周后,感染急性发作期控制,感染指标呈现下降趋势或正常后,对患者进行手术治疗。
1.4 手术方法
此研究过程中总共采取了3 次手术,手术在硬膜外间隙阻滞麻醉或复合蛛网膜下腔麻醉进行,所有患者术中均使用止血带,分别为:①清创+VSD;②取出感染侧内固定+VSD;③取出另一侧内固定。①清创+VSD:麻醉满意后患者取适合体位,患肢根部上气囊止血带,常规消毒铺单,沿患肢小腿感染侧原切口疤痕切开皮肤、皮下组织,见有大量脓液时,留取部分脓液送微生物培养,结合影像学检查、患者下肢局部临床表现及探查脓腔、清创至呈现“辣椒征”等,未见感染侵犯至另一侧,感染侧内固定未发生松动,内固定表面可见软组织覆盖,清理脓液、肉芽组织及内固定表面炎性组织,用双氧水、稀释活力碘、生理盐水反复冲洗创面后缝合伤口。再以VSD敷料覆盖创面,贴无菌贴膜接负压吸引。②感染侧内固定装置去除+VSD:首次清创后,行感染侧内固定取出术,麻醉满意后取合适体位,拆除患肢感染侧伤口缝线,选原切口为手术入路,若创面无脓液及感染坏死组织,直接取出感染侧钢板;若创面有脓液或感染坏死组织,予以清创。最后同样予以双氧水、稀释活力碘、生理盐水反复冲洗。根据患者感染创面情况必要时使用抗生素联合骨水泥技术填塞骨皮质表面或软组织腔隙。最后VSD敷料覆盖创面,贴无菌贴膜接负压吸引。术中均取部分脓液送微生物培养,并取清创组织进行病检。③取出另一侧钢板:根据患者定期复查X线或CT结果判断骨折愈合情况,决定另一侧钢板取出时间。
1.5 术后处理
术后根据微生物培养结果选择敏感抗生素继续抗感染治疗,直到炎症指标正常后3 d,并在祛除VSD 后进行每日换药并开始膝关节功能锻炼。所有患者均在可调节下肢支具保护下活动。并行股四头肌收缩训练和踝泵练习为主的功能康复,术后根据患者耐受程度逐渐增加膝关节活动范围及逐渐增加负重,定期复查骨折愈合情况。
1.6 观察指标
记录患者入院时细菌培养结果,术前术后的ESR、CRP、WBC 数据,根据麻醉记录单确定患者的手术时间、术中出血量,术后微生物培养结果、组织病检结果,记录取出感染侧内固定时间、骨折愈合时间、关节面有无塌陷等,记录患者术后膝关节功能HSS评分[12],观察患者有无感染复发情况等。
2 结果
本组15例患者均获得随访,平均随访时间16个月。截至末次随访时,15例患者均无感染复发情况,按美国特种外科医院膝关节评分标准(HSS),优9例,良4例,中2例,优良率为86.7%。炎症血清学指标:15例患者术后的ESR、CRP、WBC等均在正常范围,CPR 为(8.74±0.76) mg/L,WBC为(6.73±1.40)×109/L,ESR为(7.7±2.2) mm/h。3次手术时间:第1次(45.0±9.9)min,第2次(75.5±8.6)min,第3次(35.0±6.9)min;以第2次最长,其余两次均小于1 h。三次手术中所有患者均使用止血带,出血量均较少,最大出血量不超过50 mL,分别为:第1 次(35.9±6.9)mL,第2次(44.5±4.9)mL,第3 次(30.1±4.0)mL。感染侧内固定取出时间为23 ~ 40周,平均(32.0±5.1)周;骨折愈合时间为12 ~ 24 周,平均(17.9±3.0)周。所有患者取出感染侧内固定术后胫骨平台均未见塌陷或移位。术后微生物培养结果:5例患者结果显示金黄色葡萄球菌,对头孢唑林、阿米卡星等抗生素敏感;3例患者结果显示大肠埃希菌,对头孢唑林、阿米卡星等抗生素敏感;2例患者结果显示粪肠球菌,对环丙沙星、头孢唑林等抗生素敏感;其余6例患者培养结果均提示阴性。组织病理学检查结果提示:慢性炎伴急性炎性渗出、纤维素性渗出及坏死、大量肉芽组织增生或慢性炎伴急性化脓性炎,或以上同时存在,均符合慢性感染特点。
典型病例:患者,男,56岁,左侧复杂胫骨平台骨折行双侧钢板内固定术后7个月发生感染,通过抗感染、清创、一期取出患侧内固定联合VSD、骨折愈合后取出另一侧内固定等治疗,患者临床治愈出院(见图1)。
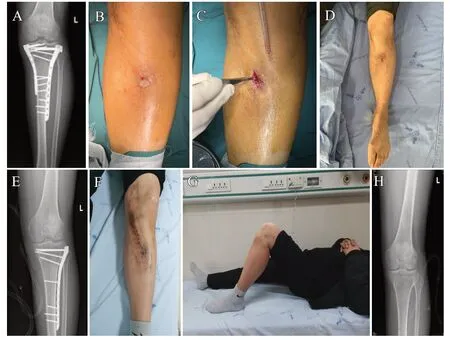
图1 A. 感染后入院X线片;B、C. 术中切开感染伤口见有大量脓液,脓腔与钢板相通,钢板表面有大量炎性肉芽组织;D. 感染控制,拟行感染侧钢板内固定取出;E. 取出一侧钢板内固定术后复查X线片;F. 取出内固定术后2周,手术切口已拆线,伤口愈合良好;G. 术后1个月功能位;H. 取出对侧内固定术后X线片
3 讨论
复杂胫骨平台骨折多属于高能量损伤,对于此类骨折的治疗,行双侧或者多侧钢板内固定已得到大多数骨科医生及学者的认可。其感染因素及其特点与一般的骨折内固定术后感染并无特殊差异,候清凡等[13]通过分析不同固定方式在复杂胫骨平台骨折中的应用及术后感染影响因素分析中得出,其独立危险因素有年龄、骨折类型、糖尿病、手术时间及合并骨筋膜室综合征等。目前,对于内固定术后发生慢性感染的内固定处理,国内专家们已经在《中国骨折内固定术后感染诊断与治疗专家共识(2018版)》[14]中明确指出:如骨折已愈合,则取出内固定;如骨折未愈合,保留内固定仅限于骨折位置复位良好、感染有效控制且有良好的软组织覆盖。本研究中对内固定的处理也是符合该治疗标准的。因此,本研究中对于复杂胫骨平台骨折双侧钢板内固定术后慢性感染的治疗方法具有安全性和有效性。
3.1 复杂胫骨平台骨折双侧钢板内固定术后慢性感染的治疗
本研究结果表明,对于复杂胫骨平台内固定术后发生慢性感染的患者,采取清创控制感染后,取出感染侧钢板内固定,联合VSD技术治疗,待骨折完全愈合后再取出对侧内固定钢板的治疗方法是可行的。
对于慢性感染,在进行抗生素治疗时,需要考虑细菌生物膜的形成与成熟,值得注意的是对于内固定术后慢性感染,即使抗生素加大剂量、延长使用时间,可能都无法彻底清除细菌生物膜[15],这也就解释了本研究中9 例患者早期行静脉抗感染治疗后感染反复发作的原因,单纯性静脉抗感染治疗的效果是有限的,因此应尽可能采取手术清创控制感染。
3.1.1 内固定取出时机的选择
第一次手术清创控制感染时,未采取在此时取出内固定原因:本研究中采取的首次手术是先清创联合VSD,以期控制感染,为后期取出感染侧内固定做准备。虽然诸多研究确实证明负压封闭引流联合过氧化氢灌洗治疗骨折内固定术后感染的有效率极高[16],本研究中采取的也是此类方法,但是也不能完全保证此次清创能够彻底清创达到零致病微生物、零坏死组织及零脓液。若在感染活动期选择取出感染侧内固定,未彻底清除的致病微生物、炎性组织、脓液等沿钉道进入骨髓,则会导致感染的风险将极大增高。
清创后待感染得到基本控制,此时选择取出感染侧内固定的原因:为达到彻底去除感染的目的,同时最大限度地降低内固定物导致慢性感染复发的可能性。对于内固定术后慢性感染,细菌生物膜是导致感染反复发作、不能彻底去除感染的重要原因,有研究表明,任何细菌附着在内植物表面24 h 后都能形成细菌生物膜[17]。同时也有研究表明,内固定术后感染选择清创保留内固定的方法,治愈率会下降51% ~ 67%[18-19],清创术后通常发生慢性感染或超慢性感染,而笔者的目的是初步控制感染,然后行感染侧内固定的取出。因此,清除这项危险因素的最佳处理办法就是取出该侧已经被成熟细菌生物膜覆盖的内植物。而对于可能没有形成细菌生物膜的内固定物,及时取出也能有效避免细菌生物膜的形成,并且有效避免了致病微生物的残留。国内外诸多研究中赞同取出内固定的原因也与本研究中的原因大致相同。另外,研究证明,抗生素联合骨水泥不仅能在治疗慢性骨髓炎方面有很好的效果[20],在治疗创面软组织感染方面也能发挥较好的作用[21];因此,本研究中根据患者局部感染情况合理使用万古霉素联合骨水泥技术,对控制感染、消除致病菌有重要的作用,尤其在结合负压引流技术后,抗感染效果更优。
3.1.2 保留对侧内固定的原因
保留对侧内固定主要是为了保留支撑作用,为骨折端提供力学支持,从而达到减轻因取出感染侧内固定而影响骨折愈合的目的。国内外支持保留内固定的学者认为保留内固定能够为骨折端提供了良好的固定支撑作用,尤其对于胫骨平台,骨折未完全愈合就提前拆除内固定,有关节塌陷的风险。因此本研究也认为保留对侧内固定能够为因感染而取出感染侧后的骨折端提供良好的支撑作用,这就达到了有效降低胫骨平台关节塌陷的风险,有效预防膝关节创伤性骨性关节炎。
3.1.3 本研究中治疗方法的优势
彻底清创控制感染,避免感染复发,同时保证能为未完全愈合的骨折端提供力学支撑,有效避免复杂胫骨平台骨折取出内固定术后而造成的关节塌陷或手术失败的发生。目前,针对内固定术后感染的治疗方式颇多,总原则不外乎为取出内固定和保留内固定,如取出内固定后换外固定架,保留内固定行载体联合抗生素技术。保留内固定行抗生素骨水泥填充技术虽然能一定程度上消灭死腔、局部有足够抗生素浓度[22],但局部抗生素的浓度在72 h 后急剧下降,当低于最低抑菌浓度(minimum inhibitory concentration,MIC)时,骨水泥本身可能导致细菌定植,并且低浓度的抗生素为细菌耐药提供有利条件,可能会促进感染的复发[23];同时后期仍需取出,这将导致多次手术,为患者带来经济负担。而选择内固定全部取出换外固定架治疗本身有其自身的适应证,且骨折未愈合时选择外固定架可能会导致患肢轴线偏移[24],这需要反复调整矫正,并且需要对钉道长期换药预防钉道感染[25],以及影响患者的日常生活和美观,因此,与外固定相比,本研究的治疗方法则无需考虑这些问题。
综上所述,复杂胫骨平台骨折双侧钢板内固定术后发生慢性感染,采取清创控制感染后取出感染侧内固定,后期待骨折完全愈合后取出对侧内固定,具有彻底控制感染、保留骨折端支撑的作用,对此类患者具有安全性、有效性。
3.2 注意事项
①术前:患者入院后行静脉抗感染治疗前,应取伤口分泌物培养,可连续培养2 次,若患者无明显高热等急性感染期表现,待细菌培养结果明确后,给予敏感抗生素感染治疗。②术中:清创彻底。无论是清创手术还是二期取感染侧内固定手术,都应做到清创彻底。术中用带齿刮匙彻底刮除软组织病灶,但应注意的是不能损伤对侧内固定周围的组织,避免致病微生物侵及对侧钢板而导致对侧感染,清创后用碘伏、双氧水多次反复冲洗,清除残留脓液。同时,取组织送病理检查时,应取多点不同部位的感染或疑似感染组织,且建议术后常规病理检查即可。③术后:抗生素抗感染时间。抗生素抗感染有静脉抗感染和口服抗感染两种方式,可采用静脉抗感染至少应用2周,2周后改为口服抗感染方式应用4 周。在2018 年专家共识中提出,若想达到抑菌性治疗的目的,可采用取出内固定物后再应用4 ~ 6 周[26]。因此在取出感染侧内固定术后应用抗生素治疗6周的方法,可达到治疗性和抑菌性的双重目的。
但是本研究也存在一些不足之处:①由于骨折类型特殊,发生率低,所以本研究涉及的病例数少,且缺乏对照组,具有偶然性,同时无法进行病例对照研究;②本研究为回顾性研究,其有效性和安全性仍需前瞻性研究进一步分析。
综上,对于胫骨平台骨折行双侧钢板内固定术后发生慢性感染的患者,一期仅取出感染侧钢板,联合VSD技术控制感染,骨折愈合后二期手术对侧内固定,控制感染效果满意,同时达到骨折愈合的目的,具有有效性和安全性。

