对转换全髋置换术后感染预防策略的中期临床效果的观察
王渭君 孙明辉 袁涛 翁文杰 蒋青
假体周围感染(periprosthetic joint infection,PJI)是全髋置换术(total hip arthroplasty,THA)术后灾难性并发症,患者需要承受多次手术、关节功能下降和巨大的经济负担。随着认知的不断深入以及手术技术和材料科学的进步,诸多THA术后并发症如关节脱位、肢体不等长、聚乙烯磨损和金属腐蚀等的发生率均逐渐下降[1]。然而,THA术后PJI的发生率却没有明显改变,在过去20年间一直为1%~2%,甚至有上升趋势[2]。对有既往髋关节手术史患者施行的THA被称为转换THA(conversion THA,cTHA)。cTHA患者,尤其是有髋关节内植物的患者,PJI发生率为5%~14%,明显高于无手术史的THA患者,甚至与THA翻修手术的感染风险相近[3-6]。因此,应将这部分患者作为单独的群体进行感染并发症的预防[3]。本研究针对既往有髋关节内植物手术史的cTHA患者制定了专门诊疗流程,包括围手术期潜在感染的诊断和预防,对实施专门诊疗流程后随访2年以上患者的临床资料进行回顾性分析,对治疗效果进行评估,以期为cTHA患者的临床诊治提供参考。
资料与方法
一、资料
1.病例纳入与排除标准:(1)病例纳入标准:①因髋部疾病行cTHA;②有患髋内植物手术史;③随访至出现感染并发症或cTHA术后2年以上。(2)病例排除标准:①有既往患髋手术史但无植入物;②有既往患髋内固定植入手术史但本次cTHA前植入物已取出;③有既往髋关节感染病史。
2.一般临床资料:对2018年1月至2020年6月南京大学医学院附属鼓楼医院运动医学与成人重建外科行cTHA治疗的髋部内固定术后失效患者54例的临床资料进行回顾性分析。其中男29例,女25例,年龄(68.3±12.1)(43~82)岁。cTHA手术原因包括股骨颈骨折空心螺钉内固定后股骨头坏死31例、骨折不愈合4例,股骨转子间骨折髓内钉内固定术后股骨头坏死8例和髋臼骨折内固定术后继发创伤性关节炎11例。
本研究获得院内伦理委员会批准。
二、方法
针对cTHA设计围手术期感染预防诊疗流程(图1)。

图1 转换全髋置换术(cTHA)患者围手术期感染的诊治流程
1.术前潜在感染的诊断与治疗:患者入院后检查血沉(ESR)和C反应蛋白(CRP)水平,若其中1项结果超过正常参考值2倍则行髋关节穿刺。取关节液进行细胞分类计数、白细胞酯酶测定及细菌培养等实验室检查,同时进行需氧菌和厌氧菌培养;若穿刺无法抽取关节液,则注射关节液灌洗后行细菌培养,并于3 d后再次行穿刺和实验室检查。如果术前关节液实验室检查结果满足PJI诊断标准,则诊断为内固定术后髋关节感染[7-8]。对诊断为感染患者一期行内固定物取出联合清创或占位器植入,二期行THA;或根据患者身体状况和意愿,参照PJI一期翻修策略行一期THA。对未能进行关节液分析及白细胞酯酶测定的患者,结合术中情况确定治疗方案。
2.术前营养状态评估:患者入院后检查血红蛋白(HB)、血清铁及血清白蛋白水平。对贫血患者采用促红细胞生成素(erythropoietin,EPO)治疗,1万单位 Qod 肌肉注射;对血清铁水平低患者给予口服补铁剂;对血清白蛋白水平=30~35 g/L的患者,予以高蛋白饮食(鸡蛋、牛肉),并口服蛋白粉[9];对血清白蛋白水平<30 g/L的患者增加静脉滴注人血白蛋白,使血清白蛋白水平提升至35 g/L。
3.术中感染的诊断与治疗:对术前未能行关节液实验室检查的患者,术中抽取关节液行白细胞酯酶测定,结合术前实验室检查结果,若确定或高度怀疑感染,参照术前诊断为感染患者的方案治疗;术中取关节液、髋关节滑膜及植入物周围组织进行细菌培养,同时将取出植入物送超声震荡检查并进行细菌培养,每份标本均行需氧菌和厌氧菌培养。
4.抗生素的使用:将ESR和CRP升高但关节液细菌培养结果呈阴性的患者定义为初次THA感染高危患者,使用万古霉素预防感染;对术后细菌培养结果呈阳性患者,根据培养结果选择敏感抗生素,静脉滴注2周后口服4周,同时监测患者ESR和CRP水平。
5.术后营养支持:术后监测患者HB及血清白蛋白水平,对贫血患者采用EPO治疗并口服补铁剂,对HB<8 g/L的患者给予输血,对血清白蛋白水平<35 g/L的患者参照术前方案予以纠正。
6.随访:对围手术期排除感染的患者行常规随访。术后3、6、12个月及其后每年复查ESR和CRP,行X线检查,填写Harris髋关节功能评分。对感染或细菌培养结果呈阳性的患者进行严密随访,出院后1~3个月每2周、4~6个月每月复查ESR和CRP,若未发现感染则恢复常规随访,若检查结果连续2次异常,再次行关节穿刺,参考Parvizi 等[8]提出的2018年髋膝关节假体周围感染定义判断是否存在PJI。
7.疗效评价:记录患者术中及术后随访的并发症,包括脱位、假体周围骨折、下肢不等长、切口愈合不良或感染以及急性或慢性假体周围感染等;以Harris髋关节功能评分对患者髋关节功能进行评价。
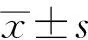
结 果
全部患者术前ESR为(23.7±13.9)(6~43)mm/h,CRP为(13.4±6.7)(2~27)mg/L。7例患者术前ESR或CRP超过正常参考值的2倍,行关节穿刺检查;其中2例满足PJI诊断标准,病原菌分别为金黄色葡萄球菌和溶血葡萄球菌,行分期手术,一期取出内固定物并使用占位器,二期行THA。9例患者术中标本细菌培养结果呈阳性,细菌种类包括表皮葡萄球菌2例、金黄色葡萄球菌4例、头状葡萄球菌1例、无乳链球菌1例和屎肠球菌1例,均采用敏感抗生素治疗,静脉滴注2周后口服4周。上述11例标本细菌培养结果呈阳性患者术前ESR和CRP水平分别为(25.4±11.3)mm/h和(17.3±7.1)mg/L,高于细菌培养结果呈阴性患者的(21.7±14.1)mm/h和(9.5±6.2)mg/L,但差异均无统计学意义(t=-1.270,-1.429;P=0.210,0.073)。
随访(35.0±8.7)(24~54)个月。cTHA术后3例(5.6%)患者发生PJI,发生时间分别为术后3个月、3个月和5个月,包括术前髋臼骨折2例和股骨转子间骨折1例。其中1例髋臼骨折患者术中标本细菌培养结果呈阳性(金黄色葡萄球菌),另外2例术中标本细菌培养结果呈阴性。对3例PJI患者均行一期翻修术,并彻底去除初次THA术内固定。随访期间未见感染复发。
关节内标本细菌培养结果呈阳性与术后PJI的发生无相关性(χ2=0.323,P=0.502)。术前与末次随访患者Harris评分分别为(47.3±16.4)分和(87.4±9.3)分,差异有统计学意义(-t=39.854,P<0.001)。1例患者术后3周出现髋关节脱位,予以闭合复位和保守治疗后无复发。未见术中骨折、术后切口愈合不良、神经血管损伤和双下肢长度差>10 mm等并发症。
典型病例见图2。
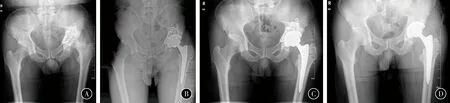
图2 患者,男,58岁,左侧髋臼骨折内固定术后股骨头坏死伴创伤性关节炎。行转换全髋置换术(cTHA);术后3个月发生感染,行一期全髋翻修术。cTHA术前ESR为13 mm/h,CRP水平为15.6 mg/L,未行关节液细菌培养 ,术中关节内组织细菌培养结果呈阴性 A 术前双髋关节正位X线示左股骨头坏死,髋关节半脱位,关节间隙狭窄 B 行cTHA后双髋关节正位X线 C cTHA术后3个月双髋关节正位X线示假体位置正常 D 行一期全髋翻修术后双髋正位X线示左髋关节偏心距和下肢长度得到恢复,去除全部植入物。随访27个月,感染无复发;Harris评分术前47.3分,末次随访提高至93分
讨 论
对于髋关节周围骨折内固定术后并发症,如股骨头坏死、创伤性关节炎、骨折不愈合或畸形愈合等,THA是有效的治疗手段。尽管此类患者髋臼和股骨基本完整,很少需要进行骨缺损的重建,但既往手术及植入物的存在增加了PJI的发生风险。本研究针对此类患者建立了特殊诊疗流程,以期有效降低PJI的发生率。本研究组患者PJI发生率为5.6%,尽管该比例明显高于常规THA术后PJI发生率,但较文献报道有所降低[3-5]。
一、cTHA患者PJI发生率
George等[10]对41例行一期THA治疗的髋部骨折内固定术失败患者进行了回顾性分析,其中12.2%(5例)患者术后短期内发生PJI,再次行清创治疗。Cichos等[4]对接受人工股骨头置换以及髋臼或股骨转子间、转子下骨折内固定术后再行THA的患者87例的临床资料进行了回顾性分析,发现其中13.8%(12例)患者在术后1年内发生PJI。Xu等[11]报道340例患者因股骨颈骨折内固定术后失败接受cTHA,PJI发生率为5.6%。Madariaga等[12]报道55例患者因股骨转子间骨折内固定失效而接受cTHA,内固定方式包括髓内钉34例、动力髋螺钉15例和空心螺钉6例,其中5例(9.1%)因早期PJI而需要进行保留假体清创治疗。Hemmann等[5]通过2.5年随访发现,在股骨近端骨折内固定术后cTHA患者中5.8%发生了慢性PJI。Douglas等[3]报道了迄今最大宗cTHA病例(8 369例),并与普通THA患者25 081例进行了比较,术后3个月、1年和2年两组患者PJI发生率分别为7.7%和1.4%、11.2%和2.3%、12.2%和2.4%,结果表明cTHA患者PJI多发生于术后1年以内,且其风险是普通THA患者的5倍。本研究组3例PJI均发生于术后半年内,提示术后早期是发生PJI的高危时期;本研究组患者PJI发生率为5.6%,低于多数文献报道,表明本研究施行的围手术期管理策略在预防cTHA术后PJI方面起到一定作用。
二、cTHA患者发生PJI的相关因素
1.术中标本细菌培养结果呈阳性:既往手术史被认为是cTHA术后PJI高发生率的重要相关因素。既往手术操作使髋关节暴露,可能导致细菌局部定植。因此,术前和术中关节内容物标本细菌培养结果呈阳性是诊断THA术前感染及指导术后抗生素使用的重要依据。George等[10]报道的41例患者中,51%(21例)细菌培养结果呈阳性,阳性者中76%为革兰阳性菌,且阳性者中63%为凝固酶阴性致病菌。在Cichos等[4]报道的105例患者中,18%(19例)术中标本细菌培养结果呈阳性。在其他研究中,内固定术后THA患者术中标本细菌培养结果阳性率为10%~20%[5,13]。Cichos等[4]发现,人工股骨头置换术后和髋臼骨折内固定术后THA患者术中标本细菌培养结果阳性率较高。本研究术前和术中标本细菌培养结果呈阳性患者11例,阳性率为20.4%,这一结果支持cTHA患者存在较高的细菌培养结果阳性率。
尽管此类手术患者术中标本细菌培养结果阳性率较高,但现有研究结果未能证实这一因素与术后PJI的相关性。Cichos等[14]的最新研究结果显示,在105例cTHA患者中,19例细菌培养结果呈阳性,其中9例术后接受了抗生素治疗,有3例发生了PJI,而在术后未接受抗生素治疗的10例患者中1例发生了PJI,抗生素治疗组的PJI发生率高于未治疗组,尽管差异无统计学意义。Madariaga等[12]报道46例髋关节内固定术失败后行cTHA患者,均行术中组织细菌培养,结果呈阳性者9例,对其中6例仅单份标本细菌培养结果呈阳性患者未行特殊治疗,对3例至少2份标本细菌培养结果呈阳性的患者给予敏感抗生素治疗至少4周,结果显示该9例患者术后均未发生PJI,而37例术中标本细菌培养结果呈阴性的患者中5例发生PJI。在本研究中,9例术中组织细菌培养结果呈阳性的患者中1例术后发生PJI,而在标本细菌培养结果呈阴性的43例患者中2例发生PJI,差异无统计学意义。上述研究的样本量均较小,且均未针对术中组织细菌培养结果呈阳性标本的数量做进一步分析。因此,术中组织细菌培养结果呈阳性是否可作为术后PJI的危险因素仍然有待进一步研究。
2.术前ESR和CRP水平升高:血液学指标,尤其是ESR和CRP,一直是判断患者是否存在活动性感染的初筛指标。对于初次THA患者,ESR和CRP水平在正常值的2倍以下被认为是可以接受的。本研究亦参考该标准设定关节穿刺检查标准,对术前ESR和CRP超过正常值2倍的患者行关节液穿刺。然而,近期有研究结果表明,对既往有植入物的THA患者术前ESR和CRP值应要求更加严格。Gittings等[13]报道,术前依据骨骼肌肉感染学会诊断标准诊断为感染或术中标本细菌培养结果呈阳性的cTHA患者,其术前ESR(41.6 mm/h)和CRP(20 mg/L)水平明显高于无感染患者(19.3 mm/h和13 mg/L)(均P<0.01),ESR>30 mm/h和CRP>10 mg/L与感染相关,风险系数分别为28.8和11.5。Cichos等[4]发现cTHA术后发生PJI的患者CRP水平明显高于无感染患者,以12 mg/L为CRP界定值,其敏感度、特异度、阳性预测率和阴性预测率分别为75%、84%、43%和95%。Xu等[11]发现除CRP外,中性粒细胞与淋巴细胞的比值亦可作为判断是否存在植入物相关感染的依据,两者的界定值分别为12.4 mg/L和2.38。本研究组3例术后PJI患者术前CRP水平均高于12 mg/L,也表明术前CRP水平可能为cTHA术后PJI的预测因素。
3.既往骨折和手术的类型:在有既往植入物手术史的THA患者中,常见内固定原因包括股骨颈骨折、股骨转子间骨折和髋臼骨折;此外,手术方式还有人工股骨头置换术、髋臼及股骨近端截骨矫形术和股骨头坏死保髋手术等。髋臼骨折内固定术后患者发生感染的风险显著高于其他内固定手术患者。Cichos等[14]发现,人工股骨头置换和髋臼骨折内固定术失效后cTHA患者术中组织细菌培养结果阳性率高达44%和19%。由于病例数较少,本研究未能对既往接受不同植入物患者cTHA术后PJI发生率进行比较。Stibolt等[15]通过对文献进行系统回顾发现,髋臼骨折内固定失效术后cTHA患者的感染发生率为0%~16%,显著高于股骨颈骨折内固定失效患者。这可能与髋臼骨折手术的切口较大、软组织损伤重、手术时间相对较长以及行cTHA术时不能完全去除原有植入物有关,对此类型患者行cTHA时需要格外关注感染的预防。此外,若髋臼骨折患者潜在感染未累及关节内,即使钢板植入物存在潜在感染源,关节液细菌培养结果仍然可能呈阴性,导致漏诊。因此,对髋臼骨折术后cTHA患者,应在术中显露植入物时取钢板周围组织进行细菌培养,若结果呈阳性,则延长抗生素使用时间。
三、降低cTHA患者PJI发生率的可行性
1.使用抗生素:使用抗生素是最常见的预防感染手段。cTHA患者发生感染的风险较高,对围手术期使用抗生素的选择需要考量。Bondarenko等[16]认为,初次THA患者预防感染的抗生素剂量对于有既往植入物手术的THA患者可能不足,但是由于缺乏指导性文献,无法建议或反对改变围手术期抗生素使用策略;尽管全球关节周围感染专家共识(International Consensus Meeting on Periprosthetic Joint Infection,ICM)建议对感染风险较高的患者应用万古霉素加以预防,但缺乏相关证据。对术中组织细菌培养结果呈阳性患者行术后抗生素治疗是否有效,目前仍存在争议。Madariaga 等[12]对术中组织细菌培养单份结果呈阳性的6例患者未使用抗生素,对至少2份标本细菌培养结果呈阳性的患者使用抗生素治疗超过4周,以上患者术后均未发生PJI;对37例术中组织细菌培养结果呈阴性患者术后未使用抗生素治疗,其中5例发生了PJI。在Cichos等[14]的研究中,有术中组织细菌培养结果呈阳性患者19例,对其中9例使用敏感抗生素,另外10例因被判断为污染而未使用抗生素,这两部分患者中分别有3例和1例发生PJI。本研究对9例患者术后采用了较为积极的抗生素治疗,其中1例发生PJI。尽管尚不能证实术中组织细菌培养结果与术后PJI相关,对cTHA感染风险较高的患者,尤其是术中组织细菌培养超过1份结果呈阳性者,采用积极的抗生素治疗策略有助于减少术后PJI的发生。
2.营养支持:低营养状态被认为是PJI的高危因素。Tsantes等[17]进行的荟萃分析研究结果显示,营养不良显著增加髋和膝关节初次置换及翻修手术患者发生PJI的风险,可使初次THA术后PJI风险增加2.66倍。Blevins等[18]发现在初次择期关节置换手术患者中,白蛋白水平<35 g/L是相关性最强的PJI独立危险因素,特异度高达98%。因此,在围手术期重视患者营养状态的管理,基于血液学检查结果及时调整营养支持方案,可能是本研究组患者术后PJI发生率相对较低的重要因素。
四、本研究的局限性
尽管本研究针对cTHA患者的围手术期管理制定了诊疗流程,但依然存在以下不足:①未设对照组,尽管通过围手术期管理策略使本研究组患者的感染发生率低于文献报道结果,但其有效性仍然需要进一步前瞻性随机对照研究结果的证实。②感染诊断筛查中未涉及真菌和结核杆菌,如1,3-β-D葡聚糖试验、半乳甘露聚糖试验和结核杆菌感染特异性T细胞检测实验等,可能导致部分感染患者漏诊;尽管本研究组患者未发生真菌或结核杆菌等非特异性感染,在未来的术前评估体系中应增加这些评估项目。③对营养的评估局限于白蛋白和血红蛋白水平,应进一步纳入预后营养指数(prognostic nutritional index,PNI)和老年营养风险指数(geriatric nutritional risk index,GNRI)等指标,对患者进行更加全面的营养评估。④术前未对全部患者行常规关节液穿刺检查,因为当前亦有研究结果表明部分存在关节感染的患者ESR和CRP水平可为正常[19]。
综上所述,cTHA患者术后发生PJI的风险高于普通THA患者,规范的围手术期管理策略,包括严格的术前和术中感染诊断及病原菌检测,术后足量足疗程敏感抗生素的使用以及营养支持,有助于降低术后PJI的发生率。术中组织细菌培养结果阳性对PJI的预测价值有待进一步研究证实。

