面肌痉挛微血管减压术中不同面肌的侧方扩散反应及其临床意义
魏文渊,别小华,薛俊刚
西安交通大学附属红会医院神经外科,陕西 西安 710000
面肌痉挛(hemifacial spasm,HFS)为神经内科常见疾病之一,其临床症状表现为患者面部神经及其支配的肌肉出现不自主抽搐,对患者日常生活、沟通交流等造成较大影响[1]。HFS 大多为原发性疾病,为患者面部神经受到血管压迫导致,非手术治疗的治疗周期较长,且效果不理想,易复发,因此临床通常使用手术进行根治[2]。微血管减压术(microvascular decompression,MVD)为目前临床首选治疗HFS 的治疗方式,MVD虽然可有效治疗HFS患者,但手术过程中准确判断责任血管、充分减压直接影响MVD 治疗效果以及后续并发症发生风险[3]。侧方扩散反应(lateral spread response,LSR)为患者异常肌电反应,刺激HFS患者面神经分支阈时,患者其他分支支配肌肉也可检测到类似肌电反应,可反映出患者神经肌肉是否存在异常[4]。MVD手术中是否监测LSR、LSR 消失情况均可能对治疗效果造成影响。本研究主要分析HFS 患者MVD 手术中不同LSR 情况的术后疗效,现将结果报道如下:
1 资料与方法
1.1 一般资料 回顾性分析2019 年1 月至2022年1 月西安交通大学附属红会医院收治且行MVD 治疗的290 例HFS 患者的临床资料。纳入标准:确诊为原发性HFS[5];单侧发病;经药物治疗后疗效不好;症状严重需实施手术治疗者;第一次实施MVD 治疗。排除标准:高龄患者;合并高血压、器官衰竭等疾病无法耐受手术者;合并其他面部疾病;合并其他颅脑神经性疾病;继发性HFS;HFS治疗后复发者;术前存在听力障碍者;合并凝血功能障碍者;无法配合随访复查者。将MVD术中监测LSR的210例患者纳入监测组,术中未监测LSR的80例患者纳入对照组。两组患者的一般资料比较差异均无统计学意义(P>0.05),具有可比性,见表1。本研究经医院医学伦理委员会批准。
表1 两组患者的一般资料比较[±s,例(%)]Table 1 Comparison of general data between the two groups of patients[±s,n(%)]

表1 两组患者的一般资料比较[±s,例(%)]Table 1 Comparison of general data between the two groups of patients[±s,n(%)]
组别监测组对照组t/χ2/Z值P值例数210 80年龄(岁)46.72±14.31 48.51±14.24 0.953 0.341病程(年)0.81±0.25 0.79±0.26 0.602 0.548男性88(41.90)26(32.50)女性122(58.10)54(67.50)2.148 0.143Ⅱ级67(31.90)26(32.50)Ⅲ级108(51.43)46(57.50)Ⅳ级35(16.67)8(10.00)0.734 0.463性别 HFS分级
1.2 治疗方法 两组患者均行MVD治疗。全麻后取患者侧卧位,头部略微下垂,向健侧旋转10°,使其患侧乳突根部位处于最高点,在患者耳后发际位置实施切口,从耳尖部至下颌角,分离3 cm左右骨瓣,暴露横窦下缘和乙状窦后缘,以乙状窦为基底弧形切开硬脑膜并向周围牵拉,暴露小脑半球上部,轻抬其小脑半球,分离蛛网膜暴露患者面神经,分离面神经周围蛛网膜,确认责任血管后在责任血管和面神经根出脑干区之间位置放置Teflon棉。监测组患者术中LSR监测:使用美国CADWEL 电生理监测系统仪器进行LSR监测,记录部位包含患者患侧眼轮匝肌、额肌、口轮匝肌、颏肌,使用波宽0.2 ms、频率1 Hz、电流5~20 mA的方波刺激患者面神经颧支,手术全程进行监测,剪开硬脑膜前每3~5 min 给予一次刺激,并记录LSR 波形基线情况,在剪开硬脑膜、分离蛛网膜、暴露责任血管等步骤时观察LSR 是否消失,在放置Teflon 棉时重点监测,若放置后LSR 消失则可缝合硬脑膜,若LSR 仍存在,则需再次寻找是否存在其他责任血管,全程记录LSR情况。
1.3 观察指标 比较监测组和对照组患者术后1周、术后3 个月时的MVD 疗效;分析监测组患者术中LSR变化,比较未消失和消失患者术后1周、术后3 个月时的MVD 疗效;比较提前消失和减压消失患者术后1周、术后3个月时的MVD疗效。
1.4 疗效评估标准 参考《面积痉挛中国专家共识》[6],痊愈:HFS 症状完全消失;明显缓解:HFS 症状基本消失;部分缓解:HFS 症状减轻但每日均会发作;无效:HFS症状无缓解甚至加重。
1.5 统计学方法 应用SPSS22.0 统计软件分析数据。计量资料以均数±标准差(±s)表示,组间比较采用t 检验,计数资料比较采用χ2检验,等级资料比较采用秩和检验。以P<0.05为差异有统计学意义。
2 结果
2.1 监测组和对照组患者的疗效比较 术后3 个月时,两组患者的疗效均明显优于术后1 周,差异具有统计学意义(P<0.05);监测组患者术后1 周、术后3 个月时的疗效明显优于对照组,差异具有统计学意义(P<0.05),见表2。

表2 监测组和对照组患者的疗效比较[例(%)]Table 2 Comparison of efficacy between monitoring group and control group[n(%)]
2.2 监测组患者术中LSR 变化情况 监测组患者MVD 手术中,98.09%(206/210)的患者术中LSR 消失,1.91%(4/210)的患者面神经减压后LSR未消失,消失患者中15.05% (31/206)的患者LSR 在完成面神经减压前消失,84.95%(175/206)的患者LSR在完成面神经减压后消失。
2.3 LSR 消失和未消失患者的疗效比较 LSR消失患者术后3 个月的疗效明显优于术后1 周,差异具有统计学意义(P<0.05);LSR未消失患者术后1周与术后3 个月时的疗效相近,差异无统计学意义(P>0.05);术后1 周时LSR 消失患者的疗效明显优于未消失患者,差异具有统计学意义(P<0.05);术后3个月时,LSR 消失、未消失患者疗效相近,差异无统计学意义(P>0.05),见表3。

表3 LSR消失和未消失患者的疗效比较[例(%)]Table 3 Comparison of efficacy between patients with LSR disappearance and patients without LSR disappearance [n(%)]
2.4 监测组LSR提前消失、减压消失患者的疗效比较 LSR 提前消失患者术后1 周、术后3 个月时的疗效相近,差异无统计学意义(P>0.05);LSR减压消失患者术后3 个月时的疗效明显优于术后1 周,差异具有统计学意义(P<0.05);LSR提前消失、减压消失患者术后1周、术后3 个月时的疗效相近,差异无统计学意义(P>0.05),见表4。
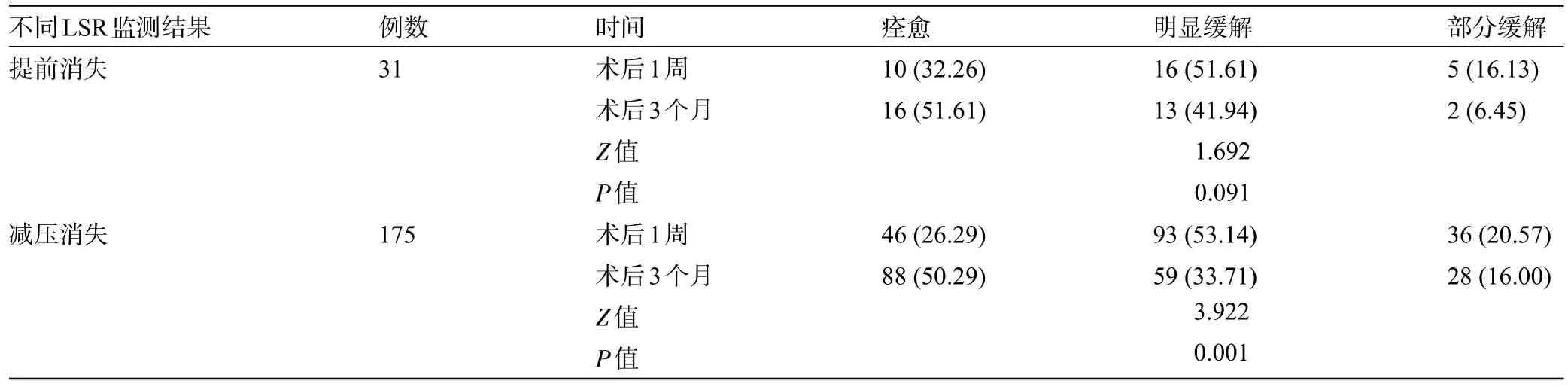
表4 监测组LSR提前消失、减压消失患者的疗效比较[例(%)]Table 4 Comparison of efficacy between patients with LSR early disappearance and patients with decompression disappearance in monitoring group[n(%)]
3 讨论
HFS 患者发病初期通常从眼睑部开始,逐渐涉及面部,且发作时间无明显规律,临床治疗多使用MVD手术治疗,但由于责任血管判断以及减压程度难以判断,导致临床MVD手术效果差异较大,因此需探究合适方法判断责任血管及神经减压程度辅助手术进行[7]。
MVD 手术在患者桥小脑角区(cerebellopontine angle,CPA)进行,该部位耳蜗神经与面神经相邻,手术过程中面神经过度牵拉、责任血管误判等原因易导致面神经减压不足,影响手术疗效[8]。LSR 为患者面神经分支收到刺激时其他分支产生的异常电位变化,可辅助观察患者面神经所受到的刺激情况[9]。本研究结果中,术后3 个月时,两组患者的MVD 疗效均明显优于术后1 周;监测组患者术后1 周、术后3 个月时的MVD疗效优于对照组,提示LSR监测用于MVD手术治疗HFS 患者可提高手术疗效。究其原因,责任血管压迫面神经后期冲动逆向传导至面神经运动核,引起其异常兴奋,且由于神经纤维脱髓鞘改变,核团兴奋难以聚集,当其刺激兴奋达到一定程度,发生爆发式传导,引起神经功能异常。MVD 手术治疗HFS 患者无效原因大多为责任血管判断错误、责任血管遗漏、责任血管减压不够充分、手术放置的减压垫等造成新的压迫等,因此在MVD手术中,准确判断责任血管及减压程度直接影响手术疗效。而LSR 是由于血管压迫、周围神经轴改变、形成假性突触等原因导致,MVD手术中监测LSR 变化情况,可反映责任血管压迫、神经轴、突触等情况[10],当MVD 手术中隔开责任血管及面神经后神经压迫解除,使神经短路连接断开,从而使LSR消失。因此LSR用于MVD手术中识别责任血管可辅助手术医师准确判断责任血管,有效避免责任血管判断错误,保障MVD 手术治疗效果。该结果与周祥等[11]研究结果一致,说明MVD 手术中监测LSR反应有利于提高手术疗效。
LSR消失除了责任血管压迫解除外,还可能受到手术过程中硬脑膜剪开操作、药物等方面影响[12]。本研究结果中,4例患者LSR未消失,31例患者LSR在面神经减压前消失,175 例患者LSR 在面神经减压后消失;术后1 周时LSR 消失患者疗效显著优于未消失患者,术后3 个月时LSR 消失、未消失患者疗效相近;LSR提前消失、减压消失患者术后1周、术后3 个月时MVD疗效相近,说明MVD手术治疗HFS 患者中LSR消失情况可用于判断面神经减压情况,LSR消失时间对MVD 手术的近期疗效及远期疗效均无明显影响。原因在于,MVD 手术过程中,当责任血管与受压面神经分离后,其神经轴突脱髓鞘恢复正常,逆向刺激消失,因此LSR 消失,LSR 是否消失可用于判断责任血管与受压面神经之间的压迫关系是否完全解除。但在MVD手术操作时,实施切开硬脑膜、牵拉蛛网膜等操作时,有可能短暂影响患者脑脊液动力学,引起患者责任血管、面神经解剖结构短暂变化,缓解责任血管对面神经的压迫,从而发生LSR在面神经减压前消失,经面神经减压后,LSR 未复发可表明其面神经已解除压迫,因此疗效无明显影响[13]。且MVD手术后受损面神经部分难以立即修复,在术后近期内仍存在神经纤维脱髓鞘,对神经核团仍然存在一定影响,因此患者LSR术后短期内未消失,但术后经长时间面神经恢复后,HFS 症状改善明显[14],因此MVD 术中LSR 消失非手术成功的必要条件。此外,LSR在面神经减压后未消失可能由于责任血管并非单一血管,HFS患者面神经可能受到多跟血管压迫,且手术关颅等过程中颅内压力变化等可能造成脑脊液、血管、垫片移动,形成新的压迫。MVD 手术过程中LSR 变化多样,难以获得量化指标,本研究存在一定局限性,在参数标准化及数据统计对比方面需进一步研究,且面神经病理变化因素复杂多样,临床不能以LSR 消失作为评估HFS患者预后的绝对标准。
综上所述,LSR 监测用于HFS 患者MVD 手术治疗中可辅助判断责任血管,保障治疗效果,且LSR 消失时机与面神经减压情况密切相关,临床可在术中及术后严格监测LSR 情况,作为判断MVD 手术效果的参考依据。

