气道分级管理模式下的护理对NCPAP肺透明膜病新生儿的影响
焦亚芳 陈庭萱 杜文艳
商丘市第一人民医院新生儿重症监护室,商丘 476100
新生儿肺透明膜病(hyaline membrane disease,HMD)又被称为新生儿呼吸窘迫综合征,多发于早产儿,主要因肺表面活性物质不足所致,临床症状主要表现为皮肤青紫、呼吸急促、呼吸衰竭等,严重威胁新生儿生命安全[1-3]。机械通气是其首选治疗方案,其中鼻塞式持续气道正压通气(nasal continuous positive airway pressure,NCPAP)呼吸机因无创、疗效佳等特点,被广泛应用于呼吸衰竭治疗中,可通过持续正压通气,增加跨肺压,扩张肺泡,减少肺表面活性物质的消耗,从而有效缓解呼吸衰竭症状[4-10]。但其在挽救患者生命的同时也会引发呼吸道感染等多种并发症,影响疾病治疗进展[11-12]。因此,临床应及时给予合理有效的气道管理措施,以提升机械通气安全性,促进病情恢复。基于此,本研究选取HMD 新生儿94例,以探讨气道分级管理模式下的护理干预在NCPAP HMD 新生儿的应用价值,现报道如下。
资料与方法
1.一般资料
本研究为前瞻性研究。选取商丘市第一人民医院2018年3月至2022年6月就诊的HMD 新生儿94例,根据护理方法的不同分为研究组和常规组,每组47 例。(1)纳入标准:均符合HMD 相关诊断标准[13];经X 线、心电图等检查确诊为HMD;日龄<1 d;均有自主呼吸;患儿家属均签署知情同意书。(2)排除标准:畸形儿;伴有败血症、动脉导管未闭等并发症;自身免疫性疾病;肝、肾、心功能不全。常规组中男26例,女21例,胎龄29~37(33.11±1.20)周;体质量900~3 100(2 300±180)g;分娩方式:剖宫产11例,阴道分娩36例。研究组中男23例,女24例,胎龄29~36(32.95±1.06)周;体质量1 000~3 000(2 400±200)g;分娩方式:剖宫产9例,阴道分娩38 例;两组基线资料比较差异均无统计学意义(均P>0.05),均衡可比。
本研究经商丘市第一人民医院医学伦理委员会审批通过(201803122)。
2.方法
两组均给予NCPAP。
2.1.常规组 给予常规护理干预,具体如下。(1)呼吸机消毒:首次使用呼吸机时以碳酸氢钠进行熏蒸消毒,每日以84 消毒液对呼吸机回路进行浸泡消毒,再以无菌水冲洗干净,充分晾干后备用。(2)吸痰护理:当新生儿出现焦躁不安且血氧饱和度下降时,及时实施吸痰护理,将氧流量调整为2 L/min,负压调节至0.02~0.04 kPa,选择合适吸痰管,2 h进行1 次吸痰操作,若痰液难以吸除干净,以无菌蒸馏水湿化气道,再次进行吸痰操作。(3)口腔护理:每天早中晚进行3 次口腔护理,以棉签蘸取5%碳酸氢钠溶液进行口腔清洁,对于多动新生儿由2 名护士协同操作。(4)密切监测病情变化:密切监测新生儿皮肤、甲床、口唇颜色变化,及时了解缺氧改善情况,定期进行血气分析,根据观察分析结果随时调整呼吸机参数,以防出现过度通气或通气不足。(5)胸部物理护理:实施顺序为体位引流-叩击-震颤-膨肺吸痰,实施频率为2 h/次。具体操作如下。①体位引流:根据新生儿胸部X 线片每2 h 翻身、更换体位进行引流,可根据新生儿舒适度及哭闹情况,采取不同体位,如侧卧位、头低足高位等,时间持续20 min左右。②叩击:采用背隆掌空的手法自下而上、由外到内叩击新生儿肺部,每肺叶2 min左右,持续10 min。注意力度适宜。③震颤:震颤顺序及时间与叩击相同,震颤频率保持在100 次/min。④膨肺:在吸痰时给予手动膨肺,将储氧袋的皮囊与氧气相连接,氧流量控制在5 L/min,膨肺潮气量调节至10~15 ml/kg,压力保持在20~30 cmH2O(1 cmH2O=0.098 kPa),皮囊送气后屏气1 s,呼气时快速放开皮囊,使肺内外部存在一个压力差,从而有利于气道分泌物的排出。
2.2.研究组 在常规组基础上联合气道分级管理模式下的护理干预,具体如下。(1)组建气道分级管理小组:包括1名护士长、1名主治医师、4名儿科护理人员,均具有5年以上工作经验,沟通协作能力良好。(2)构建气道分级评分表:研究小组利用德尔菲专家咨询法构建气道分级评分表,包括咳嗽反射、痰液量、痰液黏稠度3 个维度,总分0~15分,分值与肺功能呈负相关。且该评分表经重症医学、呼吸治疗学等专家反复评价,确定其可靠有效,气道分级评分表内部一致性Cronbach’sα=0.88。(3)划分气道分级管理:根据气道分级评分将气道分级管理划分为4 个等级,Ⅰ级(11~15 分)为高度重视、Ⅱ级(7~10 分)为重视、Ⅲ级(4~6 分)为关注、Ⅳ级(1~3分)为普遍关注。(4)实施气道分级管理:①Ⅰ级:膨肺、叩击、吸痰、体位引流、翻身、震颤每2 h 实施1 次;②Ⅱ级:膨肺、叩击、吸痰、体位引流、震颤每4 h 实施1次,每2 h 翻身1 次;③Ⅲ级:膨肺、叩击、吸痰、体位引流、震颤每6 h实施1次,每2 h翻身1次;④Ⅳ级:膨肺、叩击、吸痰、体位引流、震颤每8 h实施1次,每2 h翻身1次。具体操作步骤均同常规组。两组均干预至新生儿出院。
3.观察指标
(1)急性生理学及慢性健康状况评分系统Ⅱ(APACHEⅡ)[14]:包括年龄、慢性健康状况、急性生理学3部分,共2~71分,于干预前、出院当天(干预后)进行评估,分值越高,提示病情越重。(2)于两组干预前后以血气分析仪(美国罗氏公司,型号:Roche cobasb 123)测定动脉血二氧化碳分压(PaCO2)、潮气量(VT)、氧合指数(PaO2/FiO2)、动脉血氧分压(PaO2)。(3)观察并记录两组机械通气时间、住院时间、并发症发生情况,其中并发症包括呼吸机相关性肺炎、胸外伤、呼吸道感染、颅内高压。
4.统计学方法
采用SPSS 22.0 对数据进行分析,符合正态分布的计量资料以均数±标准差()表示,组间比较采用独立样本t检验,组内比较采用配对t检验,计数资料以例(%)表示,组间比较采用χ2检验或Fisher 确切概率法,P<0.05 为差异有统计学意义。
结果
1.APACHEⅡ评分
干预后,研究组新生儿的APACHEⅡ评分低于常规组,差异有统计学意义(P<0.001),见表1。
表1 两组肺透明膜病新生儿干预前后APACHEⅡ评分比较(分,)

表1 两组肺透明膜病新生儿干预前后APACHEⅡ评分比较(分,)
注:常规组给予常规护理干预,研究组给予在常规组基础上联合气道分级管理模式下的护理干预;与同组干预前比较,aP<0.05;APACHEⅡ为急性生理学及慢性健康状况评分系统Ⅱ
2.血气指标
干预前,两组新生儿的PaCO2、VT、PaO2/FiO2、PaO2水平比较差异均无统计学意义(均P>0.05);干预后,两组的PaCO2、VT、PaO2/FiO2、PaO2水平均高于同组干预前,且研究组新生儿的PaCO2、VT、PaO2/FiO2、PaO2水平均高于常规组,差异均有统计学意义(均P<0.05)。见表2。
表2 两组肺透明膜病新生儿干预前后血气指标比较()
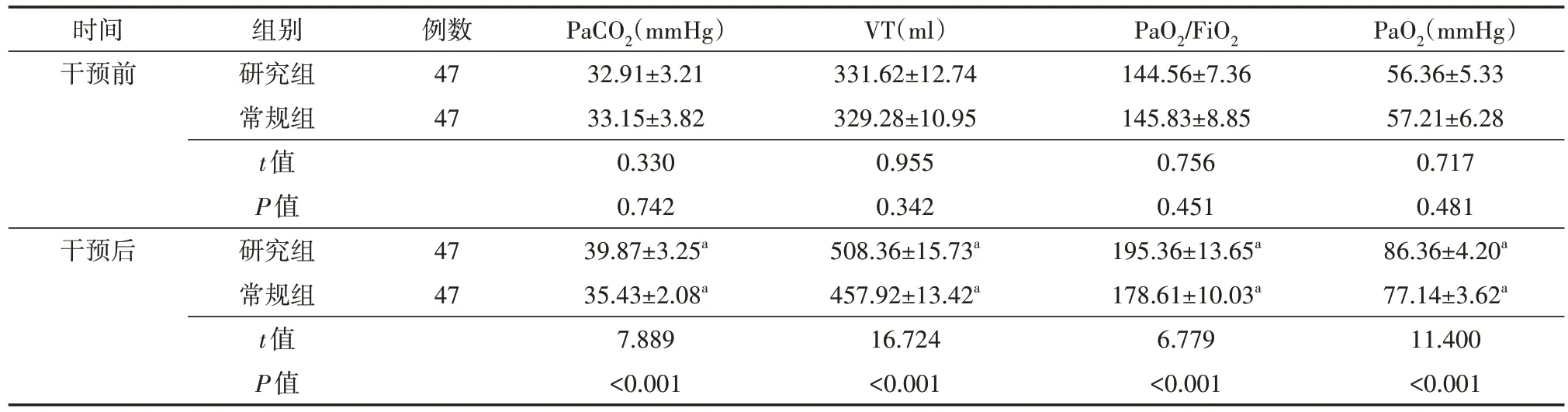
表2 两组肺透明膜病新生儿干预前后血气指标比较()
注:常规组给予常规护理干预,研究组给予在常规组基础上联合气道分级管理模式下的护理干预;与同组干预前比较,aP<0.05;PaCO2为动脉血二氧化碳分压,VT为潮气量,PaO2/FiO2为氧合指数,PaO2为动脉血氧分压;1 mmHg=0.133 kPa
3.机械通气时间、住院时间
研究组的机械通气、住院时间分别为(6.25±1.17)d、(8.62±1.53)d,均短于常规组 的(8.73±1.38)d、(11.36±1.76)d,两组比较差异均有统计学意义(t=9.397、8.055,均P<0.001)。
4.并发症发生情况
研究组并发症总发生率较常规组低,差异有统计学意义(P=0.026),见表3。

表3 两组肺透明膜病新生儿并发症发生情况比较[例(%)]
讨论
HMD 是早产儿常见危急重症,NCPAP 是其主要治疗手段,可通过持续正压通气维持新生儿气道通畅,改善新生儿肺功能,促进病情恢复[15-22]。但NCPAP 在使用过程中易出现呼吸机相关性肺炎、呼吸道感染等并发症,阻碍病情恢复,研究指出,在机械通气期间做好气道管理有助于降低机械通气相关并发症发生风险,改善患者肺功能,促进患者病情康复[23-24]。但常规气道管理缺乏针对性,难以满足不同个体的个性化需求,从而易引发过度管理,影响疾病预后[25]。
有关研究指出,HMD 新生儿常伴有全身炎性反应,主要表现为肺组织灌注不良,痰液黏度增加,且炎症越严重,咳嗽反射、痰液量、痰液黏度越明显[26]。因此,本研究将咳嗽反射、痰液量、痰液黏稠度作为气道分级指标,对不同气道分级的新生儿实施不同气道管理,以有效避免过度护理引发的呼吸道损伤,并充分保障机械通气的安全性及有效性。本研究结果显示,干预后研究组的PaCO2、VT、PaO2/FiO2、PaO2血气指标改善程度均优于常规组(均P<0.001),与杨丽等[26]研究结果相似。分析为:根据气道分级评分给予针对性护理干预,既可降低医护人员工作量,有效保证护理服务质量,还可对不同气道风险的新生儿给予最适宜的干预措施,从而有效避免因痰液排出不足而影响呼吸功能,并进一步改善其血气指标,提高干预效果[27-28]。此外,本研究结果还显示,干预后研究组的APACHEⅡ评分低于常规组,机械通气时间、出院时间均短于常规组,并发症发生率低于常规组(均P<0.05),表明采用气道分级管理模式下的护理干预可降低并发症发生风险,促进患者病情恢复,并进一步改善预后。其原因可能与以下几方面有关。(1)频繁的胸部物理护理会严重影响新生儿休息,不利于生理、病理指标的改善。而本研究对不同气道分级的新生儿给予不同频率的护理干预,可最大程度减少胸部物理护理对新生儿的干扰,充分保障其睡眠时间,从而更利于改善其呼吸功能,缩短机械通气时间,降低呼吸机相关性肺炎发生风险,加速病情恢复。(2)胸部物理护理本身就是一种应激因素,其中膨肺会对机体内循环造成不利影响,头低足高体位可增加颅内高压发生风险,且随着胸部物理护理频率的增加而增加[30]。本研究所采用的气道分级管理可通过调整胸部物理护理频率,将其副作用降至最低,充分发挥其优势,降低并发症发生风险,并进一步改善预后。
综上所述,气道分级管理模式下的护理干预可促进NCPAP HMD 新生儿病情恢复,改善其血气指标,降低并发症发生风险,并进一步改善预后。但由于本研究仅从一所医院进行取样,样本量较少,未能进行不同胸部物理护理频次效果的比较,故临床还应多渠道、多中心取样,以做进一步研究探讨。
利益冲突所有作者均声明不存在利益冲突

