基于不同呼吸方式对左侧乳腺癌放疗摆位误差分析
李乾永 陆维 杨昭志 杨彦举 鲁晓腾 崔健淳 复旦大学附属肿瘤医院放疗中心,复旦大学上海医学院肿瘤学系 (上海 200032)
内容提要: 目的:比较分析光学体表监测系统(OSMS)引导下的深度吸气屏气(DIBH)技术与常规自由呼吸(FB)技术在左侧乳腺癌放疗中的摆位误差。方法:选择2019年8月~2021年8月在复旦大学附属肿瘤医院放射治疗中心治疗的40例左侧乳腺癌患者并分为两组:对照组采用FB技术;观察组采用结合光学体表图像引导放疗(SGRT)的DIBH技术,采集并统计各病例前五次锥形束CT(CBCT)扫描图像配准误差。结果:对40例患者200套CBCT图像分析,对照组患者在左右方向(LAT)、头脚方向(LNG)与腹背方向(VRT)的平均误差分布为>7mm:5%、5%和5%;5~7mm:15%、20%和10%;<5mm:80%、75%和85%;观察组患者各方向的平均误差分布均<5mm。首次验证时,观察组LAT误差小于对照组(P<0.05),LNG与VRT无差异(P>0.05);第二次验证时,观察组LAT与LNG误差均小于对照组(P<0.05),VRT无差异(P>0.05);观察组后三次影像验证时,各方向误差均小于对照组(P<0.05);平均误差比较时,观察组各方向误差均小于对照组(P<0.05);全组首次与后四次影像验证误差比较均无差异(P>0.05),其中观察组误差波动更小。结论:左侧乳腺癌患者在放射治疗中使用深吸气屏气呼吸时误差小,重复性优于自由呼吸,且随着疗程进展仍然持续保持稳定。
放射治疗是乳腺癌主要的治疗方法之一,临床上常在外科手术后配合放射治疗以防止肿瘤复发及转移。有研究显示,改良根治术后放疗能明显降低60%~70%乳腺癌患者的局部复发率,目前已成为临床治疗乳腺癌的标准方案[1]。而乳腺癌保乳术后放疗同样作为早期乳腺癌的主要治疗方法之一,其1~10年生存率与乳腺癌根治术相当,局部复发率也无明显差异[2]。对于左侧乳腺癌来说,术后放疗常容易引发肺及心脏的不良反应,影响正常心肺功能。据统计显示,心血管疾病已成为乳腺癌放疗患者第二大死因[3,4],其有心血管病史患者死亡率(16.9%)甚至超过肿瘤相关死亡率(14.6%)[5,6]。乳腺癌患者心脏因放疗毒性引起的长期并发症是一个严重问题,引起了临床的高度重视。左侧乳腺癌放疗患者在深吸气后屏气时,能够使胸壁和心脏之间的距离在治疗实施期间保持一定距离[7],胸腔扩张,心脏下移,远离胸壁同时维持躯干的稳定性,可以在保证靶区剂量正常分布的同时,有效地减少心血管的放射剂量,降低心肺系统的放射不良反应概率,使得靶区在适形性、重复性、均匀性方面得到提高。基于此,本研究将主要分析左侧乳腺癌放射治疗中采用光学体表图像引导放疗(Surface Guided Radiation Therapy,SGRT)结合深吸气屏气(Deep inspiration breath hold,DIBH)技术与常规自由呼吸(Free breath,FB)技术的摆位误差差异,探讨DIBH技术在放射治疗中的临床应用意义。
1.资料与方法
1.1 临床资料
本研究收集本院放射治疗中心2019年8月~2021年8月共40例左侧乳腺癌患者,年龄21~72岁,平均(45±11)岁,改良根治术后患者19例,保乳术后患者21例。将其分为A、B两组,对照组纳入20例(9例根治术后,11例保乳术后)接受常规FB技术下放射治疗的患者;观察组纳入其余20例(10例根治术后,10例保乳术后)采用DIBH呼吸控制技术放射治疗的患者。入组要求:治疗次数>25,ECOG评分<2,既往无心血管系统病史,意识清晰,认知正常,心肺功能尚可,观察组患者需能够配合常规深吸气屏气呼吸训练,深吸气后屏气时间>30S,并可重复多次。
1.2 方法
1.2.1 设备应用
设备采用荷兰飞利浦医疗(Philips Healthcare)生产的85cm孔径16排螺旋CT模拟机、Pinnacle8.0和Monaco 5.2 TPS以及瑞典医科达医疗(Elekta)生产的Versa HD、Synergy医用电子直线加速器与其配备的XVI CBCT系统;瑞典C-RAD公司生产的Catalyst HD系统;体位固定装置使用Klarity多功能体板、其配套手臂托架、B、C型头枕及脚垫,见图1、图2、图3。
图1. 医科达医用电子加速器、体表追踪器
图2. 光学体表监测系统

图3. 视频反馈系统、Klarity多功能体板、手托架、C型头枕
1.2.2 定位与呼吸控制训练
两组患者均使用多功能体板,双上臂外展上举置于手臂托架,选择合适的头枕、脚垫等定位辅助模具。利用三维激光灯在体表标记定位辅助线,记录其多功能体板及手托架的参数值。扫描范围上至环状软骨上2cm,下至肋膈隐窝下缘下1~2cm,扫描层厚5mm。对照组患者定位时仅行一次常规自由呼吸扫描获得FB-CT,且不采用体表监测。观察组患者定位前需告知DIBH为其带来的益处建立心理信心,并自行练习一周,定位当天引导患者进行呼吸训练,讲解视频反馈系统显示屏上呼吸振幅和门控范围信息,根据患者呼吸状态设定门控阈值范围,确保患者屏气状态可重复后进行CT扫描获得DIBH-CT,随后立即扫描患者自由呼吸状态下FBCT。在扫描DIBH-CT时,使用光学体表监测系统(Optical Surface Monitoring System,OSMS)进行体表信息采集与监测,监测范围为上半身(肚脐至鼻尖),保乳术后患者门控监测点位于剑突下缘,根治术后患者监测点在右肋下缘,并要求患者在呼吸门控监测点振幅达到15mm,门控窗范围为3mm。
1.2.3 放疗计划临床实施与误差数值记录
不同呼吸模式下扫描的CT影像由医生进行靶区、危及器官的勾画,物理师制定放射治疗计划并验证剂量准确性。患者首次治疗摆位需采用KV级CBCT扫描验证,每周至少一次直至疗程结束,观察组患者首次治疗时,需将CBCT扫描误差移床校正,以采集OSMS在加速器治疗床上的金标准,并将其应用至后期治疗中,每次摆位完毕后都需将治疗床移动至OSMS所记录的床值位置。采集40例患者分别于前五次影像验证所获得的CBCT图像共200套,将其分别与DIBH-CT图像、FB-CT图像以骨窗模式进行自动图像配准(Image registration,IR),以自动IR结果为基础由治疗师手动比对,获得其在左右方向(LAT)、头脚方向(LNG)、腹背方向(VRT)的误差数值并记录(校正或干预后得到的数值不予记录)。躯干范围受呼吸影响较大,误差数值<5mm时可治疗,5~7mm时需进行床位移动校正,若误差数值>7mm则需重新摆位后再次影像验证,要求三项数值在可治疗范围时,才可执行治疗计划。深吸气屏气患者治疗前,治疗师需再次训练患者呼吸控制,确保其清楚呼吸控制流程,以保证扫描与治疗质量。
1.3 观察与评价
计算平均误差的区间分布概率,计量资料用n(%)mm来表示。计算不同呼吸技术及不同时间次数时左侧乳腺癌患者摆位误差数值的均差和标准差,计量资料用±s/cm来表示。
1.4 统计学分析
采用SPSS23.0统计学软件进行数据分析,组间样本采用Mann-Whitney U检验,P<0.05认为具有统计学意义。
2.结果
对照组患者的LAT、LNG与VRT方向的平均误差分布为>7mm:5%、5%和5%;5~7mm:15%、20%和10%;<5mm:80%、75%和85%;观察组患者的LAT、LNG与VRT方向的平均误差分布为>7mm:0、0和0;5~7mm:0、0和0;<5mm:100%、100%和100%,见表1。图4与图5分别为两组患者的误差分布散点图。
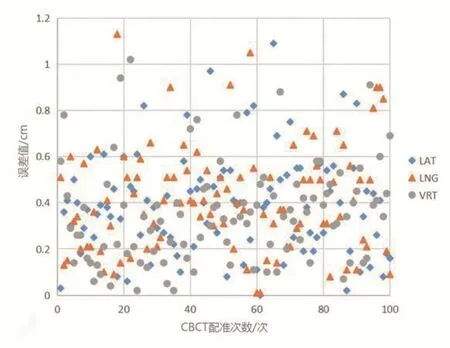
图4. 对照组患者误差散点图
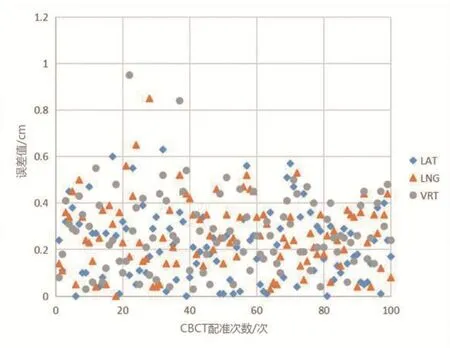
图5. 观察组患者误差散点图
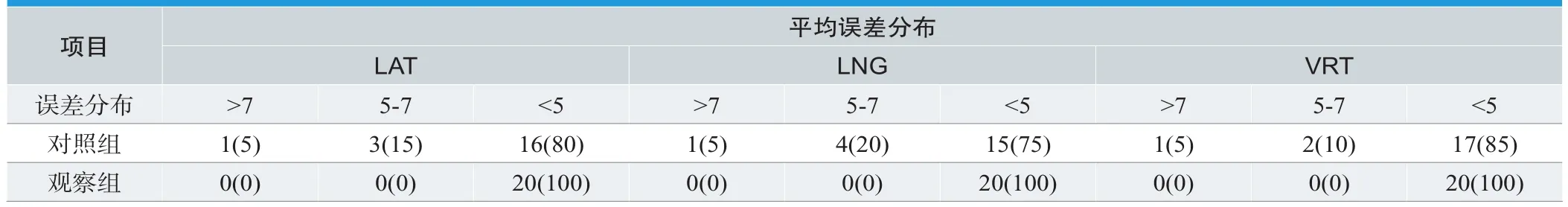
表1. 两组CBCT平均误差分布[n(%)mm]
观察组患者在首次放疗CBCT影像验证中,LAT方向的误差数值小于对照组,差异具有统计学意义(P<0.05),两组LNG与VRT方向的误差数值比较,差异无统计学意义(P>0.05)。观察组在第二次CBCT影像验证中,LAT与LNG方向误差数值均小于对照组,差异具有统计学意义(P<0.05),两组VRT方向的误差数值比较,差异无统计学意义(P>0.05)。观察组患者在第三、四、五次放疗CBCT影像验证中,LAT、LNG与VRT方向的误差数值均小于对照组,差异具有统计学意义(P<0.05)。平均误差数值比较时,观察组LAT、LNG与VRT方向的误差数值均小于对照组,差异具有统计学意义(P<0.05),见表2。
表2. 不同呼吸方式下两组CBCT误差比较(±s/cm)

表2. 不同呼吸方式下两组CBCT误差比较(±s/cm)
第二误差对比次LAT LNG VRT LAT LNG VRT对照组 0.36±0.15 0.36±0.26 0.33±0.25 0.37±0.21 0.45±0.18 0.28±0.24观察组 0.24±0.16 0.25±0.15 0.25±0.15 0.23±0.17 0.31±0.22 0.34±0.25 P值 0.014 0.256 0.473 0.027 0.044 0.285项目 首次误差对比
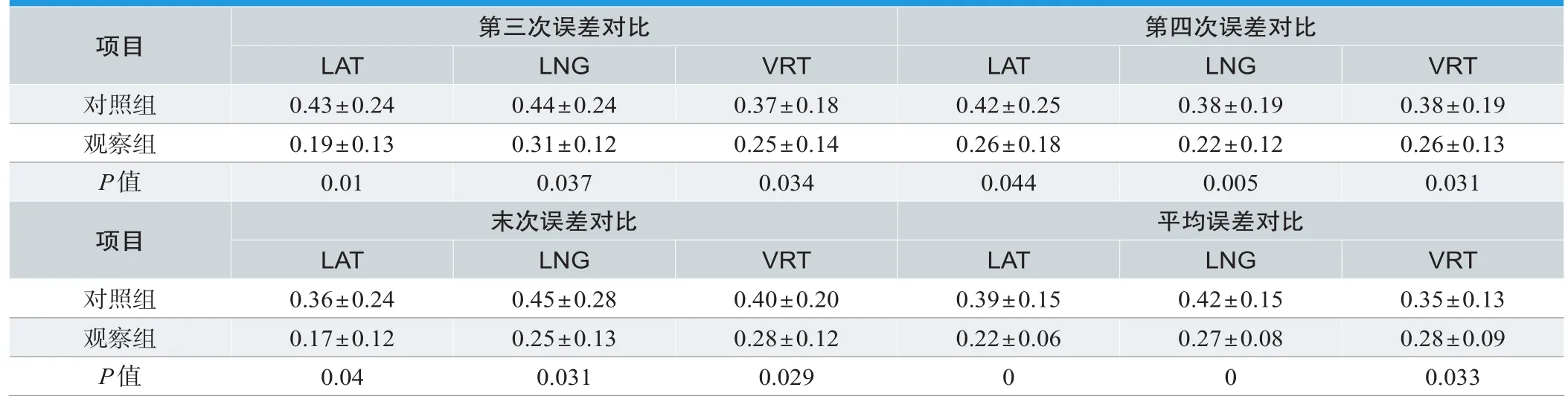
表2(续).
A、B两组患者首次与后四次CBCT影像验证误差数值比较,LAT、LNG与VRT方向均无差异(P>0.05),其中观察组患者误差波动范围更小,见表3。
表3. 观察组组患者不同时间的误差比较(±s/cm)
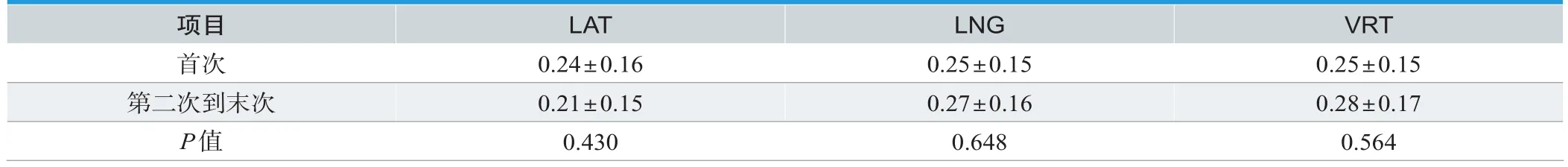
表3. 观察组组患者不同时间的误差比较(±s/cm)
项目 LAT LNG VRT首次 0.24±0.16 0.25±0.15 0.25±0.15第二次到末次 0.21±0.15 0.27±0.16 0.28±0.17 P值 0.430 0.648 0.564
3.讨论
随着放疗技术和设备的不断发展,乳腺癌放射治疗已经进入了精准放疗时代,放疗过程中所产生的系统误差和随机误差[8]决定了患者计划靶区受照射的位置,对患者的治疗效果有着较大的影响,因此每次放疗时,提高位置精准性也成为了关乎放疗疗效的重点。左侧乳腺癌患者结合DIBH使得靶区在适形性、重复性、均匀性三个方面得到提高,在保证靶区剂量的同时更有效地控制心脏和肺部的受量[9-11],降低放射治疗并发症的风险,使患者受益。本研究对不同呼吸方式下放疗患者的摆位误差进行统计分析,通过对三个方向(LAT左右方向,LNG头脚方向,VRT腹背方向)图像配准所得的误差数值以及误差区间出现的概率进行比较,得以评价。研究结果表明观察组患者的误差数值及误差区间分布优于对照组患者(P<0.05),观察组患者首次与后四次误差数值比较无差别(P>0.05)。可见观察组患者随着疗程的进展,误差数值仍可持续保持在较好的误差范围内。虽然如此,但在个别分次的影像验证中,仍会出现或多或少的较大误差值,导致这种情况的原因多为:①系统误差,多发生于治疗计划准备期间,如实际治疗位置和模拟定位时位置等;②随机误差,多发生在治疗和计划执行期间,如患者在进行摆位时受到呼吸训练效果、精神状态、肩关节伸展受限以及皮肤是否松弛等;以上均可能导致患者摆位的准确率及重复性降低。深吸气屏气治疗时,对患者进行完备的呼吸训练,同时进行密切沟通,患者的呼吸状态会保持稳定且降低误差,进而保证治疗位置准确,以提升治疗效果。在于舒飞等[6]的研究中,患者均采用乳腺托架固定,利用主动呼吸控制系统行DIBH并与FB进行比较,结果表明DIBH摆位误差小于FB,仅在x轴方向位移无差别;在张光伟等[12]的研究中也利用OSMS引导进行DIBH放疗,通过CBCT配准得到靶区及心脏的误差进行分析,结果表明DIBH技术能够较好地实现靶区及心脏位置准确性,利用OSMS还可以帮助提高摆位精度,减少时间。结合本研究的结果,采用DIBH可以减少摆位误差,保证心脏与靶区的距离,能够在提高疗效的同时控制心脏及正常组织的剂量。
为有效减少摆位误差,提高靶区的适形程度,需在放疗前对患者进行积极地心理干预,与患者沟通交流,提高患者对疾病以及治疗的正确认知。教授患者在治疗过程中的呼吸方法,督促患者进行术后肩关节功能恢复锻炼。选择适合患者治疗方案的固定装置,如Klarity多功能体板手托架的参数(上臂、前臂的抬高及旋转角度等)、脚垫及更贴合头颈的头枕(如A、B、C型头枕等)。优选如容积旋转调强技术(VMAT)等效率高、时间短的调强技术进行计划设计,以防止治疗时间长而导致患者屏息承受时间降低,屏息不稳。治疗过程中通过摄像监控及呼吸门控等密切关注患者状态,并维持有效沟通,保证治疗效果的情况下规避来自设备或患者自身的不确定风险。治疗过后适当程度进行人文关怀,叮嘱患者注意体表标识线的清晰,及时补线。养成良好的作息与健康的饮食,避免消极心理。
综上所述,本研究初步显示,在OSMS引导下采用DIBH放射治疗可减少摆位误差,更好地保证靶区剂量的最佳分布,控制危机器官的受量[6,9-11,13],且随着疗程的进展,多数患者的呼吸配合程度更佳。治疗计划的执行、摆位的精准度是保证治疗计划实施的关键,与患者实时状态、设备、固定方式及治疗师的专业性都有着密不可分的关系。虽得此单方面结果,但在入组病例数量,扫描与治疗耐受性、患者主观呼吸的程度与控制力、操作人员图像配准时的主观意识、观察项目、随访等方面仍需关注与改善,以此提高研究效果。

