肺动脉高压临床诊治和管理中需要关注的热点问题
——基于《2022 ESC/ERS肺动脉高压诊治指南》与《中国肺动脉高压诊断与治疗指南(2021版)》的比较与解读
万钧,翟振国
肺动脉高压(pulmonary hypertension,PH)的临床与转化医学研究不断深入,促使PH相关指南不断更新。2021年1月中华医学会呼吸病学分会与中国医师协会呼吸医师分会联合发布了《中国肺动脉高压诊断与治疗指南(2021版)》[1](简称中国指南),结合当时的国内外研究提出了很多符合我国国情的推荐意见。2022年8月底欧洲心脏病学会与呼吸学会(ESC/ERS)联合发布了《2022 ESC/ERS肺动脉高压诊断与治疗指南》[2](简称2022 ESC/ERS指南),专家委员会对指南内容也进行了大量更新,在血流动力学定义、分类、危险分层和干预策略等诸多方面均有更新,也不乏一些根本性的变革。两部指南有共同之处,也有很多个性化的差别,本文将结合中国指南相关内容,针对PH诊断与治疗方面的一些临床问题,就2022 ESC/ERS指南的更新要点进行重点解读。
1 PH血流动力学定义
1.1 PH 2018年第6届世界肺动脉高压大会(WSPH)最重要的提议之一是重新定义PH血流动力学标准,即静息时平均肺动脉压(mPAP)>20 mm Hg(1 mm Hg = 0.133 kPa)[3],但因为当时国内外存在争议,在撰写中国指南时并未将该定义进行更新。然而,随着临床证据的增加,2022 ESC/ERS指南最终采纳了这一新标准,推荐的PH血流动力学定义见表1。
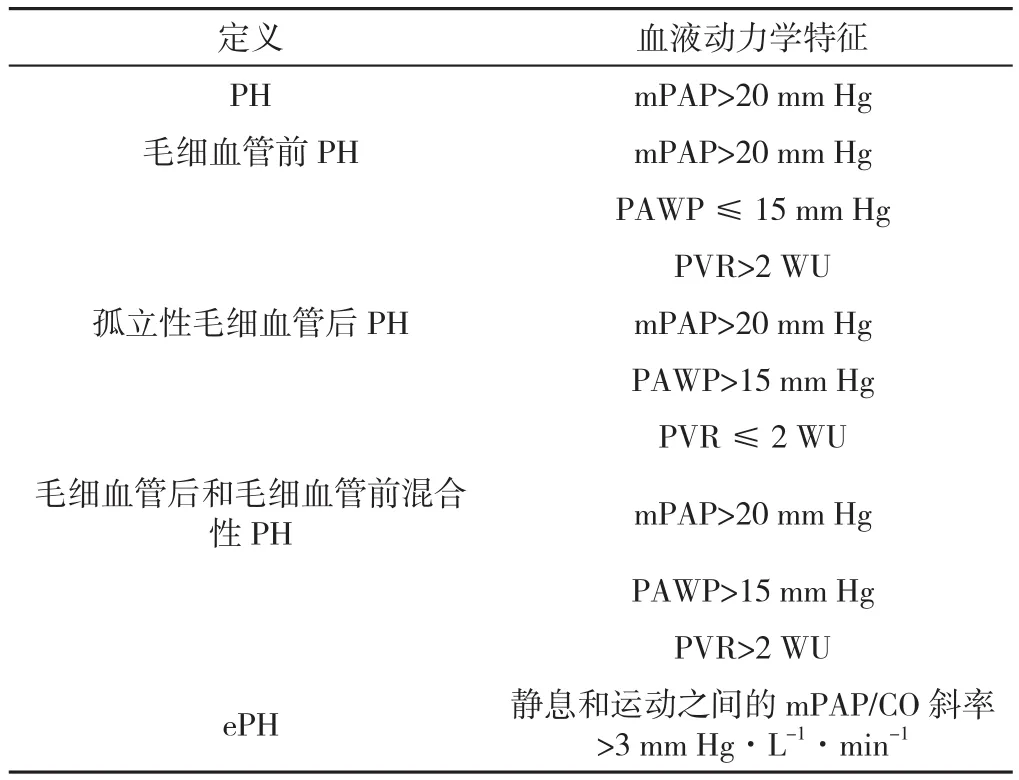
表1 PH血流动力学定义[2]Table 1 Hemodynamic definition of pulmonary hypertension
为更好地区分毛细血管前PH与毛细血管后PH,在既往肺动脉楔压(PAWP)的基础上,增加了肺血管阻力(PVR)这一参数,这一标准在2018 WSPH与中国指南中均已得到体现。但需要注意的是,既往研究提示正常PVR的上限、最低预后相关阈值不超过2 WU[4-5],2022 ESC/ERS指南将PVR>2 WU设定为考虑毛细血管前PH的界值。
2022 ESC/ERS指南特别指出,按照现有标准可能出现有些患者mPAP升高(>20 mm Hg)、PVR降低(≤2 WU)、PAWP降低(≤15 mm Hg),这种血流动力学异常可以用未分类PH来描述[2]。未分类PH患者通常以肺血流量升高为特征,临床上常见于先天性心脏病(CHD)、肝病、气道疾病、肺病或甲状腺功能亢进症,建议探讨病因、治疗原发病,加强随访。
1.2 运动性肺动脉高压(exercise pulmonary hypertension,ePH) ePH再次回归到2022 ESC/ERS指南的血流动力学诊断标准中,这体现了目前PH领域将临床视角进一步前伸的积极姿态。2017年欧洲专家曾发表专家共识将ePH定义为:最大运动负荷时mPAP>30 mm Hg,且全肺阻力(TPR)>3 WU[6];这一定义中mPAP为绝对值增高,并不能体现mPAP与心输出量(CO)的变化关系;TPR也仅是最大运动负荷时mPAP与CO的比值,并没有体现运动前后的相对变化。2022 ESC/ERS指南将ePH定义为静息和运动之间的mPAP/CO斜率>3 mm Hg·L-1·min-1[7],体现了运动前后变化的特点。另外,2022 ESC/ERS指南也提到,静息和运动之间的PAWP/CO斜率>2 mm Hg·L-1·min-1可以敏感地检出ePH中的毛细血管后性疾病人群[8]。
2022 ESC/ERS指南强调:诊断标准修订后,mPAP>20 mm Hg且PVR>2 WU的患者也可被诊断为动脉性肺动脉高压(pulmonary arterial hypertension,PAH),但目前尚未有证据证明mPAP<25 mm Hg以及PVR<3 WU患者应用靶向药物的有效性;靶向药物对ePH患者的干预疗效也同样缺乏证据。对新纳入诊断的这部分PAH患者以及ePH患者目前并没有推荐靶向治疗,而应加强观察随访;如合并PAH发病高风险的患者应当转诊到肺动脉高压中心制订个体化治疗方案。
2 PH临床分类
2022 ESC/ERS指南依然根据相似的病理生理机制、临床表现、血流动力学特征和治疗管理对PH进行分类,维持了5分类框架(表2)。中国指南曾借鉴2018 WSPH专家建议将“对钙通道阻滞剂(CCB)长期有效的PH”写入第1大类PAH中[1],而在2022 ESC/ERS指南中将特发性PAH(IPAH)分出了急性血管反应性试验(AVT)无反应者和AVT阳性者两个亚组,并补充说明一些遗传性PAH(HPAH)、药物和毒物相关的PAH(DPAH)患者也可能出现AVT阳性[2]。通过这两个指南可以看出,对于AVT阳性患者的认识还在发展中,2022 ESC/ERS指南也存在分类之间相互交叠的情况,期待未来有更深入的研究对这一人群进行更好地划分。
需要关注的是第2、3、4类名称中不再采用“所致”(“due to”)来修饰,而是采用了“相关性”(“associated with”)。用“相关性”更能体现多种病理状态与PH的关联,而非单一因素致病,与临床上PH患者常多种病理情况并存的现状相符合。
与中国指南相同,2022 ESC/ERS指南采用了“具有静脉/毛细血管〔肺静脉闭塞病(PVOD)/肺毛细血管瘤样增生症(PCH)〕受累特征的PAH”替代既往的“PVOD/PCH”,以更好地体现这类患者的肺静脉、毛细血管与肺动脉不同程度受累的病理特点。
第3大类PH取消了睡眠呼吸障碍,而推荐应用低通气综合征,强调伴高碳酸血症的低通气综合征是PH的危险因素,而非单纯的夜间阻塞性睡眠呼吸暂停。另外,临床研究发现淋巴管平滑肌瘤患者合并PH常与肺实质受累有关,且严重程度通常较轻[9],因此被分至第3类PH。
3 PH诊断流程
中国指南创新性地提出了PH的“四步”诊断流程:疑诊(临床及超声心动图筛查)、确诊(血流动力学诊断)、求因(病因诊断)及功能评价(严重程度评估),并且特别强调临床实践中各个环节可能会有交叉,其中病因诊断贯穿于PH诊断的全过程,并就各种PH的诊断策略进行汇总说明,见图1[1]。
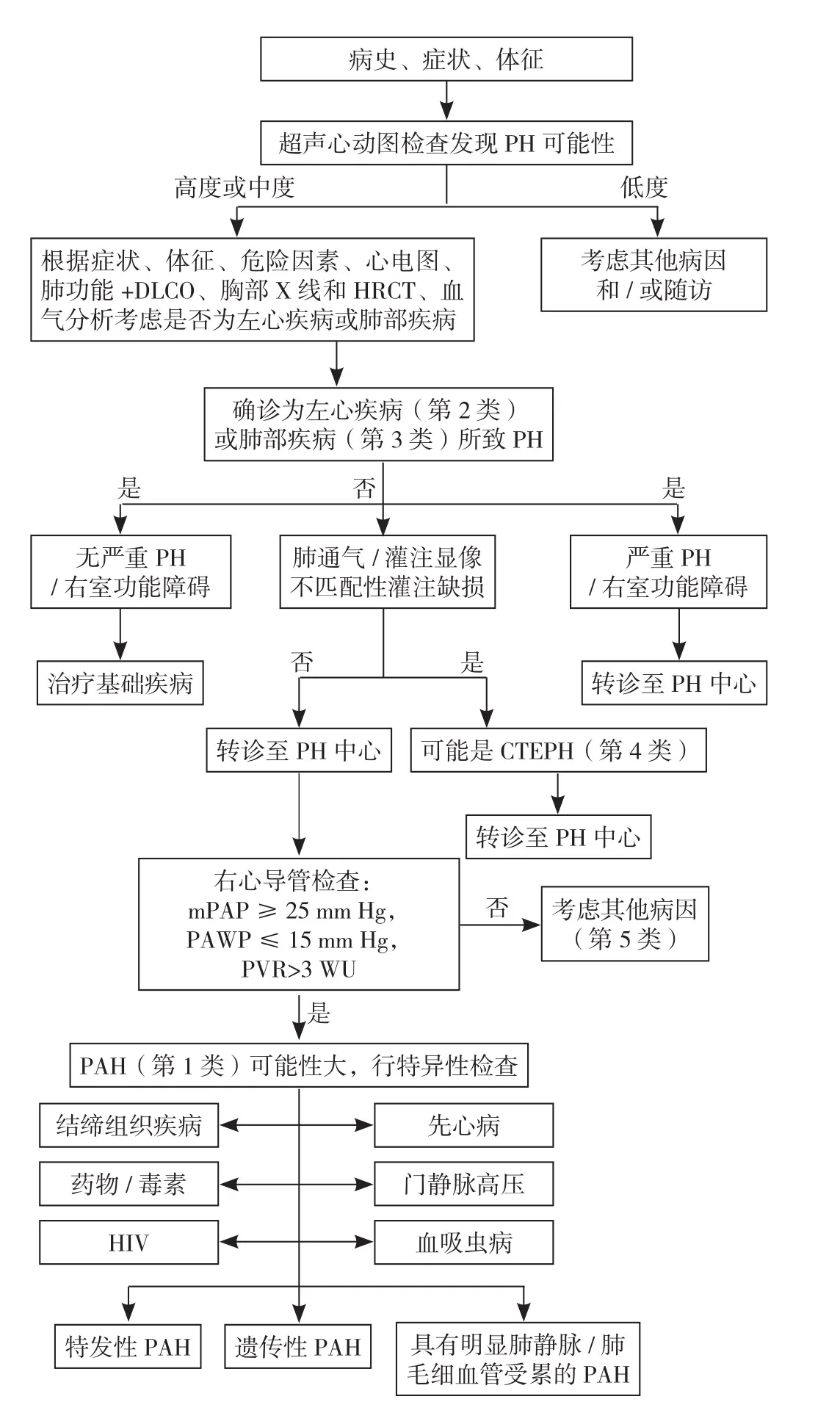
图1 中国指南PH诊断流程图[1]Figure 1 China guideline PH diagnosis flow chart
不同于中国指南及以往的欧美指南,2022 ESC/ERS指南并没有提出包含5大类PH在内的整体诊断流程,但是分别对于呼吸困难和/或疑诊PH、慢性血栓栓塞性肺动脉高压(CTEPH)提出两个诊断流程,见图2、3。
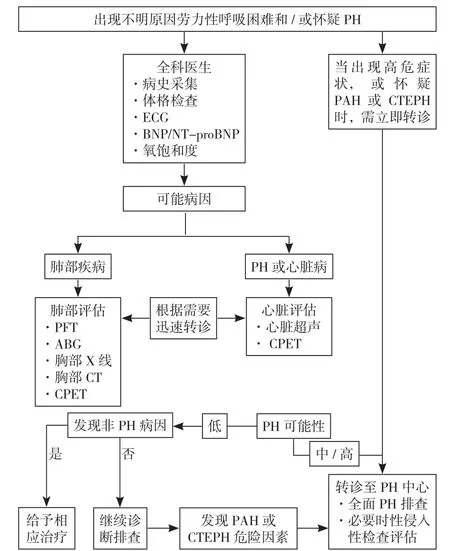
图2 2022 ESC/ERS指南不明原因呼吸困难和/或疑似肺动脉高压患者的诊断流程[2]Figure 2 2022 ESC/ERS guidelines diagnostic procedures for patients with unidentified dyspnea and/or suspected pulmonary hypertension
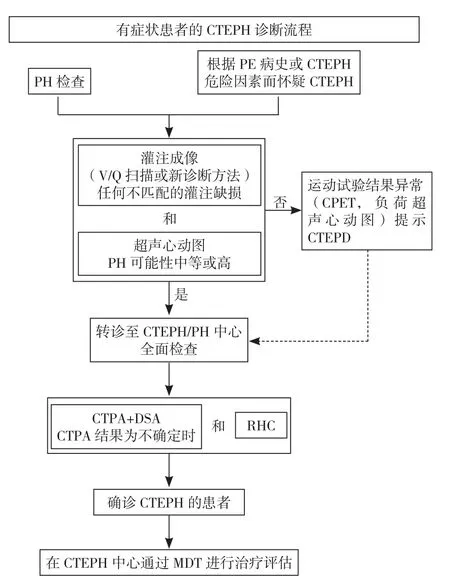
图3 2022 ESC/ERS指南CTEPH诊断流程[2]Figure 3 2022 ESC/ERS guideline CTEPH diagnostic process
与中国指南类似,2022 ESC/ERS指南推荐对于怀疑PH患者进行包括疑诊、检查、确诊在内的“三步”诊断流程,其中第一步:疑诊,主要是全科医生通过病史(包括家族史)、体格检查(血压、心率/脉搏和血氧)、利钠肽(BNP)/N末端利钠肽前体(NT-proBNP)和心电图进行初步评估;第二步:检查,主要包括经典的、非创伤性的心肺评估,其中超声心动图是一个重要的方法,可以初步评估是否存在PH,并鉴别部分其他心脏疾病;第三步:确诊,主要是转诊到肺动脉高压中心后开展的右心导管等全面检查与诊断。
2022 ESC/ERS指南强调对于PH患者均应仔细考虑CTEPH的可能性,指南中采纳了慢性血栓栓塞肺疾病(CTEPD)的定义,即所有由肺动脉内血栓纤维化阻塞而引起症状的患者[10],其中合并PH的为CTEPH;推荐以肺灌注显像联合超声心动图进行CTEPH的筛查。
中国指南的诊断流程更具有系统性,有助于了解整个PH的诊断过程;2022 ESC/ERS指南则突出了初始诊断与CTEPH诊断流程,对于PH诊断中的这两个难点进行了重点阐述,作为临床医生可以将两个指南结合在临床实践中应用;不论中国指南还是2022 ESC/ERS指南在诊断中均强调了肺动脉高压中心的作用。
4 PAH的危险分层
2018年WSPH提出更新的PAH危险分层方法,基于其危险分层的准确性及临床可操作性中国指南采用了这一分层方法(表3)[1]。2022 ESC/ERS指南推荐了两个危险分层量表分别用于初始诊断与随访期间(表 4、5)[2]。

表3 2021中国指南PAH危险分层[1]Table 3 2021 China Guideline PAH Hazard Stratification
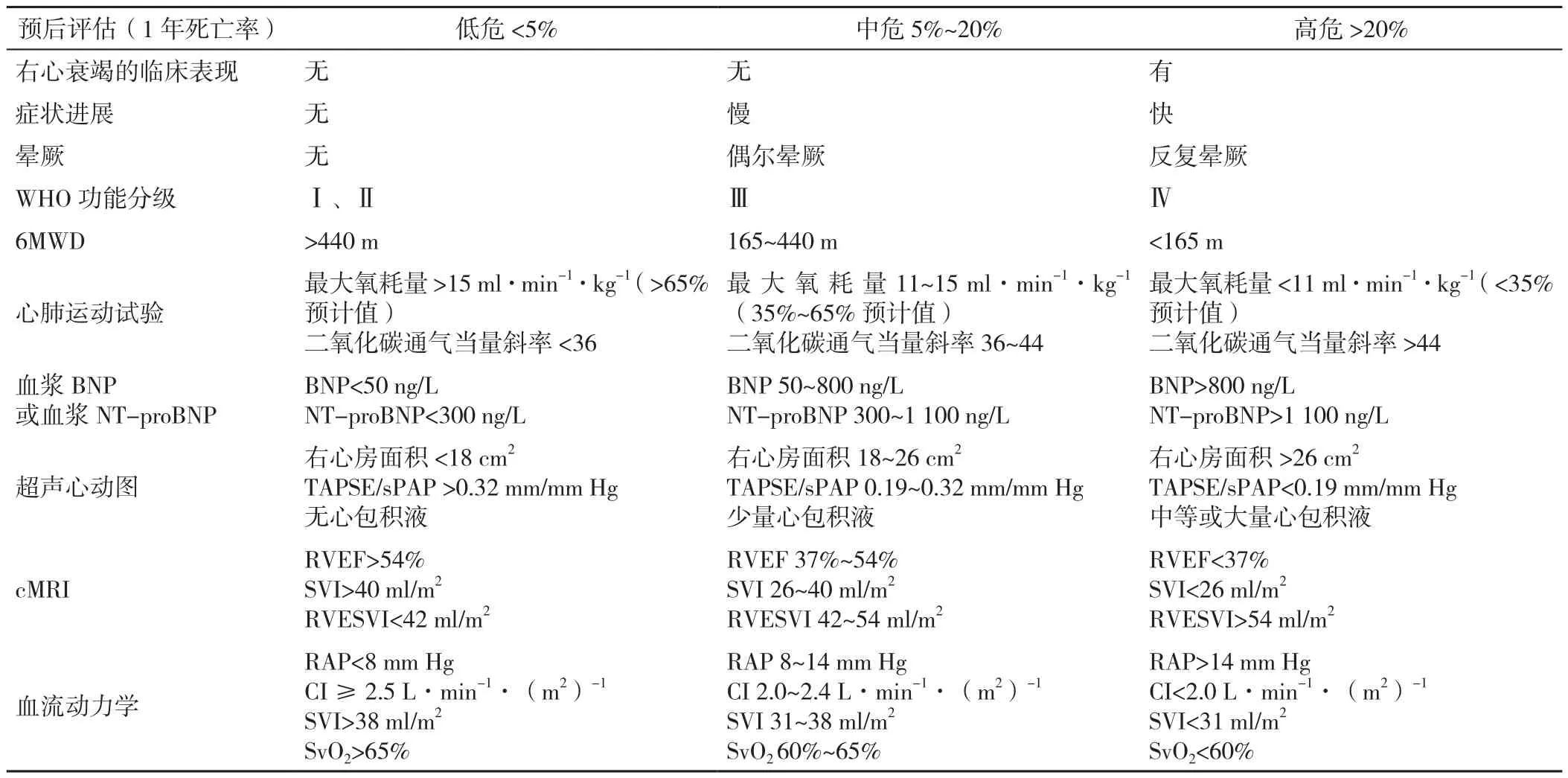
表4 2022 ESC/ERS指南PAH患者分布预后和危险(三分层法)[2]Table 4 2022 ESC/ERS guideline PAH patient distribution,prognosis and risk (three tiered approach)
危险分层对于PAH目标性治疗具有重要的导向作用,中国指南与2022 ESC/ERS指南中均推荐PAH患者治疗目标为达到和/或维持低风险状态。2022 ESC/ERS指南对于初始诊断时的风险分层,建议使用三分层法(表4),尽可能多地纳入疾病类型、肺动脉高压功能分级(WHO-FC)、6分钟步行距离(6MWD)、BNP/NT-proBNP和血流动力学指标等因素进行全面评估;而在随访中,建议将简化的四分层法作为基本的危险分层工具(表5),将患者分为低危、中低危、中高危和高危[2]。
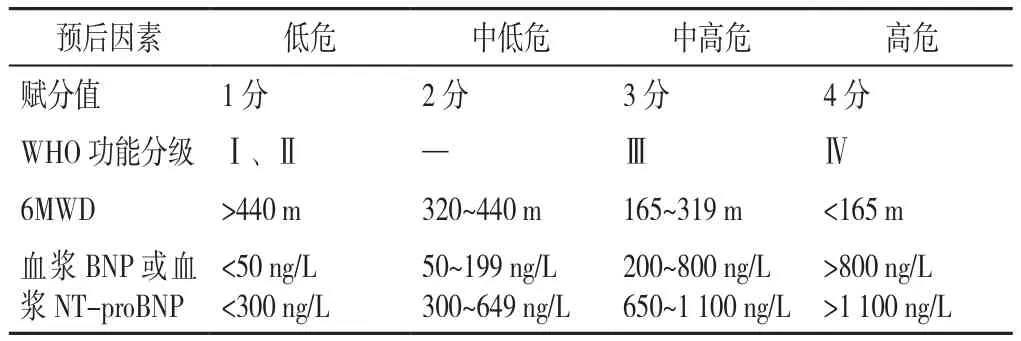
表5 2022 ESC/ERS指南PAH患者随访期间再评估(四分层法)[2]Table 5 2022 ESC/ERS guideline:reassessment of PAH patients during follow-up (four tiered method)
需要注意的是,2022 ESC/ERS指南的三分层危险分层方法(表4)进一步扩充了危险分层因素,将超声心动图、心脏磁共振成像(cMRI)等指标也纳入其中,虽然这样评估会更准确、更科学,但这些指标在临床实践中较难获取。
5 PH临床处理流程
不论是中国指南还是2022 ESC/ERS指南均强调根据不同的病因给予不同的治疗方法。2022 ESC/ERS指南对于不同类型的PH进行了大篇幅、系统地阐述,这对于临床医生掌握治疗原则、实践指南精神均有较大帮助。
2022 ESC/ERS指南对于IPAH、HPAH或DPAH患者还是推荐基于AVT的治疗策略,不建议AVT阴性的患者应用高剂量CCB类药物。AVT阳性患者可给予高剂量CCB治疗,并在治疗3~6个月后进行包括右心导管插入术(RHC)在内的全面重新评估:对于WHO功能Ⅰ级或Ⅱ级且血流动力学明显改善(mPAP<30 mm Hg和PVR <4 WU)者,建议继续使用高剂量CCB;对于WHO功能Ⅲ级、Ⅳ级采用高剂量CCB后无明显血流动力学改善的患者建议采用靶向药物治疗;对于高剂量CCB类药物长期反应不充分,需要额外靶向药物治疗的患者,应考虑继续行CCB 类药物治疗[2]。
近年来有研究发现,诊断为IPAH的患者平均年龄超过60岁[11-12],而老年患者心肺合并症较多见,其临床疾病表型可分为左心表型[13-14]与肺心表型[15-16]。有心肺合并症的患者对靶向药物反应较差,更容易因治疗失败或无法耐受而停药,更难达到低危状态,死亡风险更高,建议磷酸二酯酶5抑制剂(PDE5i)或内皮素受体拮抗剂(ERA)初始单药治疗。因此,2022 ESC/ERS指南推荐对IPAH/HPAH/DPAH的AVT阴性患者、与结缔组织疾病相关的PAH(PAH-CTD)患者,根据是否有心肺合并症采取不同的治疗策略(图4)。
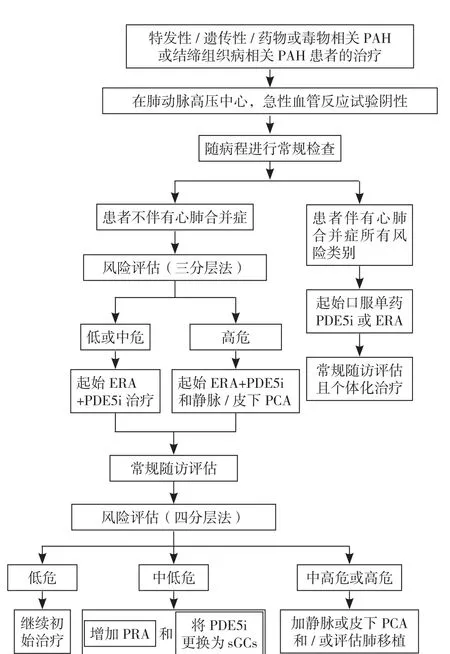
图4 2022 ESC/ERS指南I/H/D-PAH或CTD-PAH患者的治疗[2]Figure 4 2022 ESC/ERS guideline I/H/D-PAH or CTD-PAH treatment
对于左心疾病相关性PH与肺部疾病和/或缺氧相关性PH,有别于以往指南,2022 ESC/ERS指南推荐以PVR>5 WU来定义严重PH[17-19],并推荐转诊到肺动脉高压中心进行个体化治疗。
对于CTEPH的处理,2022 ESC/ERS指南与中国指南的推荐意见基本相同,针对近端、远端和微血管病变,推荐包括肺动脉内膜切除术(PEA)、肺动脉球囊扩张成型术(BPA)和靶向药物治疗等在内的多模式组合[1-2]。
6 肺动脉高压中心建设
中国指南单设一章撰写了“肺动脉高压中心的建设”,2022 ESC/ERS指南也对肺动脉高压中心较前进行了更为详细的阐述,从所需的设施和技能、推荐网络、患者协会和患者授权等方面提出了肺动脉高压中心的新标准。
2022 ESC/ERS指南提出了较前更为积极的转诊指征:(1)中高危PH需要进一步评估;(2)存在PH的高危因素或肺栓塞病史,需进行全面检查,寻求PH病因,并根据临床情况进行侵入性评估;(3)当病情迅速恶化、WHO功能分级Ⅲ/Ⅳ级、右心衰竭、晕厥、恶性心律失常以及血流动力学不稳定状态(低血压、心动过速)应立即住院,如果通过超声心动图发现右心室功能障碍、心脏生物标志物水平升高和/或血流动力学不稳定,必须立即转诊到肺动脉高压中心进行治疗[2]。
近年来,PH在国内外医学界备受关注。2021年我国专家根据当时的国内外研究进展撰写并发布了中国指南,受到我国广大临床医生,尤其是基层医生的欢迎。2022 ESC/ERS指南更新了更多的内容与推荐意见,且框架完备,几乎囊括了近年来PH领域的进展与热点,有助于全面、系统学习掌握PH知识体系。两部指南各有特点,临床实践中将中国指南与2022 ESC/ERS指南相互结合,并将国际指南与我国的医疗现状相结合,将新近的研究成果用于临床实践,尽可能适应于我国PH的临床需求,还需要我国PH领域多学科专家的共同努力。
作者贡献:万钧进行论文的构思与撰写;翟振国负责文章的质量控制及审校。
本文无利益冲突。

