优化脉冲技术辅助治疗睑缘炎相关角结膜病变临床观察
秦书艳,张玉,丁李梅,沈磊
徐州医科大学附属宿迁医院眼科,江苏宿迁 223800
睑缘炎相关角结膜病变(BKC)是睑缘炎继发的一种慢性角结膜炎症性疾病,其临床表现为反复发作的结膜炎和角膜炎病变,很容易与病毒性角膜炎混淆,从而误诊误治[1]。病情严重的BKC 患者可出现角膜浸润、角膜溃疡甚至角膜瘢痕,严重影响患者视力和生活质量。流行病学调查显示,女性BKC 的发病率显著高于男性[2],且成人BKC 的发病率高于儿童。但近年研究发现,BKC 的发病人群逐渐呈现低龄化趋势[3]。目前,BKC 主要通过药物治疗或物理治疗,但临床疗效一般,复发率较高[4]。强脉冲光(IPL)是经电容器组和氙气产生的一种非相干、脉冲式、高强度宽谱光,被广泛用于治疗慢性皮肤病。有研究发现,接受IPL 治疗的面部红斑痤疮患者在面部红斑减少的同时,其干眼症状得到改善[5]。吴宇平[6]研究报道,IPL对于睑板腺功能障碍相关干眼症有较好的治疗效果。优化脉冲技术(OPT)为第五代IPL 技术,在国外一些眼科诊疗机构中已经开始应用,国内亦于2022年发布了《强脉冲光治疗睑板腺功能障碍及其相关干眼专家共识(2022)》[7]。这些研究表明OPT 对睑板腺功能障碍及其相关干眼症安全、有效。但目前国内OPT 辅助治疗BKC 的临床报道较少。本研究观察了OPT 辅助治疗BKC 的临床效果。现报告如下。
1 资料与方法
1.1 临床资料 选择2020年1月—2022年1月徐州医科大学附属宿迁医院收治的BKC 患者86 例。BKC 诊断依据《眼表疾病学》[8]。纳入标准:①符合BKC 诊断标准;②年龄≥18 岁;③治疗依从性好;④随访资料完整。排除标准:①合并其他原因所致的角结膜病变者;②眼睛或眼周有过敏、炎症等症状者;③参与本研究前1个月内接受过抗炎、免疫抑制等治疗者;④妊娠期或哺乳期妇女。采用随机数字表法随机将患者分为观察组和对照组各43 例。对照组男24 例、女19 例,年龄6~58(41.07 ± 9.26)岁,病程1~7(4.84 ± 1.29)个月,临床类型:鳞屑性睑缘炎25 例、溃疡性睑缘炎18 例,病情程度:轻度19 例、中度16 例、重度8 例。观察组男26 例、女17例,年龄6~59(41.63 ± 10.15)岁,病程1~9(4.98 ±1.41)个月,临床类型:鳞屑性睑缘炎27 例、溃疡性睑缘炎16例;病情程度:轻度17例、中度17例、重度9 例。两组临床资料具有可比性。本研究经徐州医科大学附属宿迁医院医学伦理委员会批准(审批文号:2022156),所有研究对象或其家属知情同意并签署书面知情同意书。
1.2 治疗方法 对照组采用常规治疗。①清洁:每日早晚用清水清洁睑缘及其周围皮肤。②物理治疗:眼睑按摩、热敷,每日2次,每次5~10 min。③眼睑炎药物治疗:轻度眼睑炎,每日清洁后予氧氟沙星眼膏涂抹睑缘以及玻璃酸钠滴眼液滴眼;中度眼睑炎,每日清洁后予妥布霉素地塞米松眼膏涂抹睑缘以及普拉洛芬滴眼液滴眼;重度眼睑炎,在中度眼睑炎治疗基础上口服阿奇霉素分散片0.5 g/d,连续3 d为1 个疗程,间隔1 周继续口服,共治疗3 个疗程。④BKC药物治疗:根据角结膜病变程度予药物治疗,包括每日早晚予0.3%加替沙星眼用凝胶涂抹睑缘以及0.1%氟米龙滴眼液滴眼,连续治疗2周后观察角结膜炎症改善情况,若角结膜溃疡愈合,浸润吸收,逐渐减少氟米龙滴眼液用量,1个月内停药。
观察组在对照组基础上予OPT 治疗。根据患者皮肤类型调整治疗参数:对于Fitzpatrick皮肤分型Ⅲ型患者,OPT 参数设置为能量密度14 J/cm2、滤光片560 nm、脉冲数量3个、脉冲时间3.5 ms、脉冲延迟时间20 ms;对于Fitzpatrick 皮肤分型Ⅳ型患者,OPT参数设置为能量密度 12 J/cm2、滤光片590 nm、脉冲数量3 个、脉冲时间3.5 ms、脉冲延迟时间25 ms。在治疗前使用湿敷料保护上睑皮肤和眼周毛发,面部治疗区域涂抹耦合凝胶。OPT 治疗共选择11 个点,下睑缘从鼻侧至颞侧定位两行共选取8个点,外眦2个点,鼻翼1个点。治疗结束,冷敷10 min,间隔2周再次治疗,共治疗3次。
1.3 观察指标
1.3.1 临床疗效 治疗第8 周,参照《眼表疾病学》[8]评估临床疗效。显效:眼睑、角结膜病变症状基本消失;有效:眼睑、角结膜病变症状明显改善;无效:眼睑、角结膜病变症状无明显变化甚至加重。总有效率=(显效例数+有效例数)/总例数×100%。
1.3.2 眼部功能 分别于治疗前后评估眼部功能,包括眼表症状、角膜状态、泪腺功能、泪膜稳定性等。眼表症状采用眼表疾病指数(OSDI)评分[9]评估,OSDI 评分越高,眼表症状越严重。角膜状态采用角膜荧光素染色(FL)评分评估,角膜FL 评分越高,角膜状态越差。泪腺功能通过基础泪液分泌评估,基础泪液分泌采用基础泪液分泌试验(SⅠt)测量。泪膜稳定性采用泪膜破裂时间(BUT)评估,BUT<10 s为泪膜不稳定。
1.3.3 视功能相关生存质量 分别于治疗前后通过视功能相关生存质量量表-25(NEIVFQ-25)[10]评估视功能相关生存质量。NEIVFQ-25 共12 个维度,包括整体健康状况、总体视力、眼痛、近距离活动、远距离活动、社会功能、精神健康状况、社会角色限制、依赖程度、驾车、色觉、周边视力。每一维度得分越高,视功能相关生存质量越好。
1.3.4 泪液炎性因子 分别于治疗前后采用毛细管收集泪液,采用ELISA 法检测泪液IL-6、TNF-α。检测仪器为雷杜RT-6100 全自动酶标仪,所有操作严格按照试剂盒说明进行。
1.3.5 不良反应 记录两组治疗期间不良反应情况。
1.4 统计学方法 采用SPSS25.0 统计软件。符合正态分布的计量资料以±s表示,结果比较采用独立样本t检验或配对样本t检验。计数资料比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组临床疗效比较 对照组显效16 例、有效16例、无效11例,总有效率为74.42%(32/43);观察组显效23 例、有效19 例、无效1 例,总有效率为97.67%(42/43)。观察组总有效率显著高于对照组(χ2=9.685,P<0.05)。
2.2 两组治疗前后眼部功能比较 见表1。
表1 两组治疗前后眼部功能比较(±s)
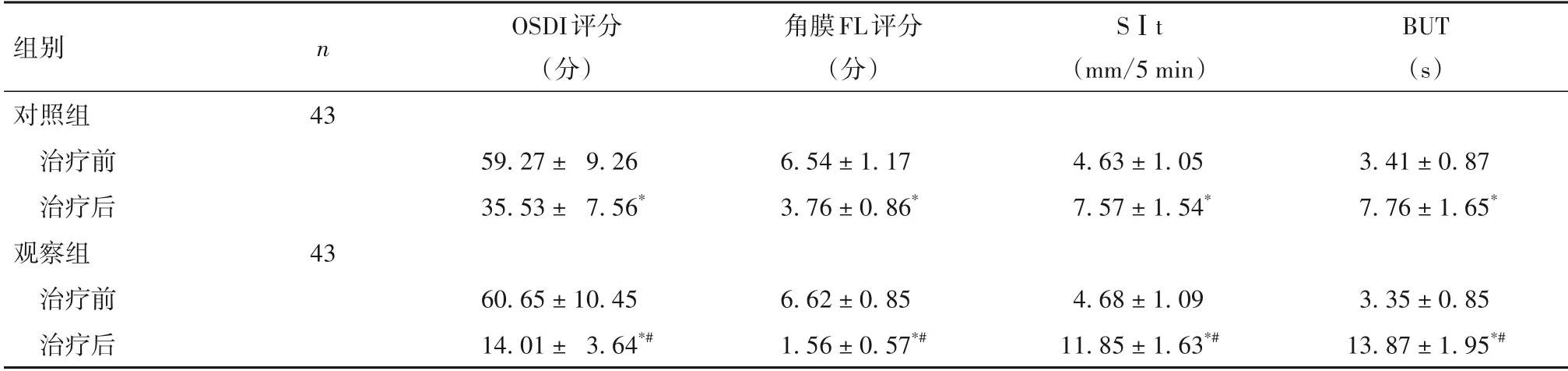
表1 两组治疗前后眼部功能比较(±s)
注:与同组治疗前比较,*P<0.05;与对照组治疗后比较,#P<0.05。
组别对照组n OSDI评分(分)角膜FL评分(分)SⅠt(mm/5 min)BUT(s)43治疗前治疗后观察组43 59.27 ± 9.26 35.53 ± 7.56*6.54 ± 1.17 3.76 ± 0.86*4.63 ± 1.05 7.57 ± 1.54*3.41 ± 0.87 7.76 ± 1.65*治疗前治疗后3.35 ± 0.85 13.87 ± 1.95*#60.65 ± 10.45 14.01 ± 3.64*#6.62 ± 0.85 1.56 ± 0.57*#4.68 ± 1.09 11.85 ± 1.63*#
2.3 两组治疗前后视功能相关生存质量比较 见表2。
表2 两组治疗前后NEIVFQ-25量表各维度评分比较(分,±s)
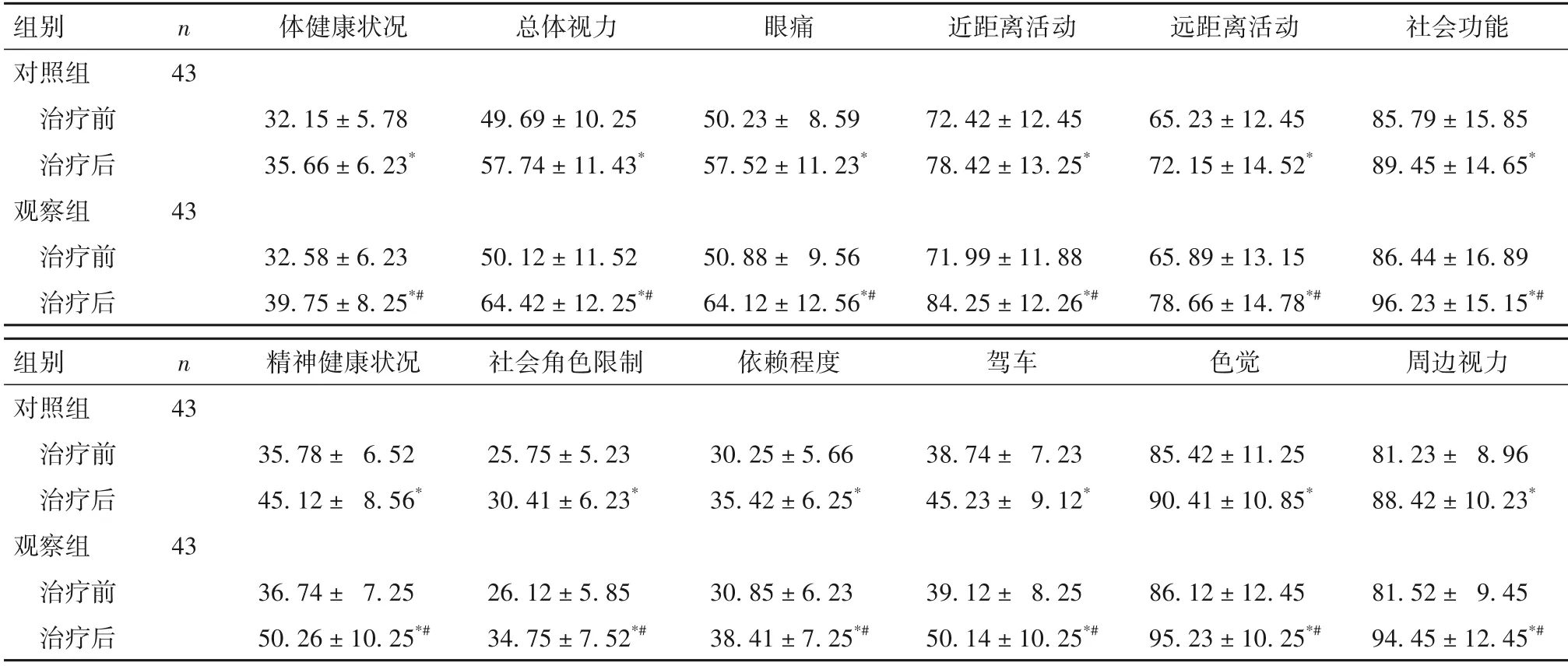
表2 两组治疗前后NEIVFQ-25量表各维度评分比较(分,±s)
注:与同组治疗前比较,*P<0.05;与对照组治疗后比较,#P<0.05。
组别对照组n 体健康状况总体视力眼痛近距离活动远距离活动社会功能images/BZ_82_870_544_873_544.png43治疗前治疗后观察组43 32.15 ± 5.78 35.66 ± 6.23*49.69 ± 10.25 57.74 ± 11.43*50.23 ± 8.59 57.52 ± 11.23*72.42 ± 12.45 78.42 ± 13.25*65.23 ± 12.45 72.15 ± 14.52*85.79 ± 15.85 89.45 ± 14.65*治疗前治疗后32.58 ± 6.23 39.75 ± 8.25*#50.12 ± 11.52 64.42 ± 12.25*#50.88 ± 9.56 64.12 ± 12.56*#71.99 ± 11.88 84.25 ± 12.26*#65.89 ± 13.15 78.66 ± 14.78*#86.44 ± 16.89 96.23 ± 15.15*#组别对照组n 精神健康状况社会角色限制依赖程度驾车色觉周边视力43治疗前治疗后观察组43 35.78 ± 6.52 45.12 ± 8.56*25.75 ± 5.23 30.41 ± 6.23*30.25 ± 5.66 35.42 ± 6.25*38.74 ± 7.23 45.23 ± 9.12*85.42 ± 11.25 90.41 ± 10.85*81.23 ± 8.96 88.42 ± 10.23*治疗前治疗后81.52 ± 9.45 94.45 ± 12.45*#36.74 ± 7.25 50.26 ± 10.25*#26.12 ± 5.85 34.75 ± 7.52*#30.85 ± 6.23 38.41 ± 7.25*#39.12 ± 8.25 50.14 ± 10.25*#86.12 ± 12.45 95.23 ± 10.25*#
2.4 两组治疗前后泪液IL-6、TNF-α 水平比较 见表3。

表3 两组治疗前后泪液IL-6、TNF-α水平比较(ng/L,-x ± s)
2.5 两组不良反应情况 两组治疗期间均未出现眼压升高、皮肤感觉异常、红疹、脱皮等不良反应,观察组出现1 例暂时性色素改变,治疗结束2周恢复正常。
3 讨论
BKC 是一种继发于睑缘炎的角膜和结膜病变,其发病隐匿,临床症状不明显,不易引起患者和临床医师重视,并且易与病毒性角膜炎混淆,从而误诊误治,最终导致BKC 患者发生不可逆的组织损伤和视力降低[11]。BKC 的发生与病原微生物及其代谢产物引起的免疫应答反应、炎症反应、睑板腺异常脂质分泌等密切相关。此外,蠕形螨感染、泪液膜改变、异常睑缘机械刺激等可造成眼表微环境改变,从而促使BKC 发生或加重其病情[12]。目前,临床多采用西医治疗BKC,主要包括抗病原微生物的眼膏(如妥布霉素地塞米松眼膏、氧氟沙星眼膏、加替沙星眼用凝胶)涂抹、滴眼液(如普拉洛芬滴眼液、玻璃酸钠滴眼液)滴眼,虽然能在一定程度上缓解临床症状、控制病情进展,但大多数患者经上述治疗难以痊愈,停药后易复发[13]。
IPL 是经电容器组和氙气产生的一种非相干、脉冲式、高强度的宽谱光。OPT 为第五代IPL 技术,在国外一些眼科诊疗机构中已经开始应用,国内亦于2022年发布了《强脉冲光治疗睑板腺功能障碍及其相关干眼专家共识(2022)》[7]。这些研究表明OPT对睑板腺功能障碍及其相关干眼症安全、有效。睑板腺功能障碍是一种慢性、弥漫性睑板腺病变,主要表现为眼部不适,严重者可发生眼表组织损伤,进而影响视功能。睑板腺功能障碍是引起BKC 的重要原因,异常的睑板腺脂质分泌能够直接刺激泪膜,进而引起角结膜病变。有研究报道,OPT 能够显著改善睑板腺功能障碍相关干眼症患者睑缘水肿、睑缘毛细血管化,减少睑板腺分泌物,降低睑板腺脂质排出难度[14]。由此推测,OPT 治疗BKC 可能有效,但目前国内相关报道较少。
吕学锋等[15]在氟米龙滴眼液、玻璃酸钠滴眼液、妥布霉素地塞米松眼膏等西药基础上采用OPT 治疗BKC,结果发现西药联合OPT 治疗患者OSDI 评分、睑缘评分、睑板腺分泌物性状评分及蠕形螨镜检计数均优于单纯西药治疗,治疗8 周时治愈率显著提高。本研究结果发现,观察组总有效率显著高于对照组;两组治疗后OSDI评分、角膜FL 评分均显著降低,SⅠt、BUT 及NEIVFQ-25各维度评分均显著升高,并且观察组治疗后上述指标变化较对照组治疗后更显著。本研究结果与吕学锋等[15]报道基本一致,进一步证实OPT 辅助治疗BKC 能够提高临床疗效,改善眼部功能。究其原因,OPT能够提高眼睑局部温度,液化粘滞睑脂,疏通睑板腺,改善眼睑质量,提高泪膜稳定性;OPT 在治疗过程中能够杀灭蠕形螨和细菌,减少有害病原微生物及其代谢产物;OPT能够促进泪液分泌并增强泪膜稳定性,而泪液分泌能够清除睑脂及眼部病原微生物、疏通睑板腺。
BKC 患者泪液炎症因子增多能够加重睑板腺功能障碍,导致结膜充血,改变分泌物性状,造成泪膜稳定性降低;泪液炎症因子增多还能刺激淋巴细胞攻击正常泪腺,引起泪液分泌物减少,诱发眼表损伤。因此,在治疗BKC 时应密切关注眼表炎症因子变化。IL-6和TNF-α 是评估眼表炎症程度常用的泪液炎症因子,其水平升高能够激活活性氧系统引起氧化应激反应,产生大量有毒有害物质,从而加重眼表功能损伤[16]。本研究结果发现,两组治疗后泪液IL-6、TNF-α 水平均显著降低,并且观察组治疗后泪液IL-6、TNF-α 水平显著低于对照组治疗后,提示OPT 治疗能够显著改善BKC 患者眼表炎症反应程度。究其原因,OPT 治疗区域表皮中异常毛细血管的氧合血红蛋白可选择性吸收578 nm 波长的强脉冲光,从而形成光热效应,封闭血管,进而使炎症因子无法传导至睑板腺部位[17]。
本研究结果还发现,两组治疗期间均未出现眼压升高、皮肤感觉异常、红疹、脱皮等不良反应,仅观察组出现1例暂时性色素改变,治疗结束2周恢复正常,说明OPT辅助治疗BKC的安全性较高。
综上所述,OPT 辅助治疗BKC 能够显著提高临床疗效,改善眼部功能和视功能相关生存质量,减轻炎症反应程度,并且安全性较高。但本研究尚存在一些不足之处,如纳入病例数量较少、随访时间较短等,其确切疗效有待于今后多中心、大样本量、长时间随访的临床研究进一步验证。

