创伤性腰椎管内硬膜外腹侧血肿手术前后症状变化1例报告
周志化,吴建明,胡伟,刘向阳
椎管内硬膜外血肿可分为创伤性椎管内硬膜外血肿、术后椎管内硬膜外血肿及自发性椎管内硬膜外血肿。虽公认创伤性椎管内硬膜外血肿多见,但文献报道相比术后及自发性椎管内硬膜外血肿明显较少。创伤性硬膜外血肿占全脊柱损伤病例的0.5%~1.7%[1],多发生椎管的背侧,腹侧出现的血肿较少,压迫脊髓神经产生症状的病例更少,但不容忽视,及时治疗对预后至关重要。本院2020年10月收治1例创伤性腰椎椎管内硬膜外腹侧血肿的患者,现报告如下。

1A 腰椎正侧位片,受伤当日腰2椎体爆裂性骨折 1B 受伤当日腰椎MRI矢状面,腰1至腰3椎体水平椎管内硬膜外腹侧血肿 1C 受伤当日腰椎MRI平扫,椎管内硬膜外腹侧血肿 1D 受伤后2天腰椎MRI矢状面,腰1至腰3椎体水平椎管内硬膜外腹侧血肿较受伤当日未见减小 1E 受伤后2天腰椎MRI平扫,椎管内硬膜外腹侧血肿较受伤当日未见减小图1 患者术前腰椎正侧位片和腰椎MRI检查影像
1 病例资料
患者男,32岁,建筑工人,既往体健。以“高处坠落致腰痛伴左下肢活动感觉障碍1 h。”为主诉入院,患者于入院前约1 h在工地工作中从2米高空不慎坠落、臀部着地,当即感腰背部疼痛、活动受限,左足踝活动受限,双侧腹股沟以下感觉麻木,急送入我院急诊外科。腰椎正侧位片示:腰1椎体爆裂性骨折(见图1A)。脊柱外科会诊查体见双侧腹股沟以下感觉减退,左侧踝背伸肌、踇背伸肌、踝跖屈肌肌力0级,余双下肢关键肌肌力5级,肌张力正常,双侧膝反射、跟腱反射正常,以“腰1椎体爆裂性骨折伴神经损伤”转入脊柱外科。受伤后,未进食饮水,大小便未解。入科后查体:双下肢感觉恢复正常,左侧踇背伸肌肌力0级,余双下肢关键肌肌力5级,肌张力正常,双侧膝反射、跟腱反射正常,小便正常解出。追问病史20余年前左足外伤后左踇背伸肌力0级(具体伤情不明,左足未见明显瘢痕)。行腰椎MRI检查见胸12-腰2水平椎管内硬膜外血肿形成(见图1B、1C)。考虑患者症状缓解,是否血肿消失,伤后2天再次复查MRI见血肿并未减小(图1D、1E)。根据TLICS评分、载荷分享评分 LSC及预防手术后再次出现血肿压迫症状,行后路腰1椎体切开复位内固定、腰1双侧椎板开窗减压,血肿清除术,术后出现左小腿后侧放射性疼痛,左内踝、足背第三跖趾关节、足跟外侧感觉减退,左踝背伸肌、踝跖屈肌肌力2级,左侧踇背伸肌肌力0级,肌张力正常,双侧膝反射、跟腱反射正常,急查腰椎三维CT见骨折复位良好,内固定位置佳(见图3),予以甘露醇125 mL,q12 h,静滴,地塞米松10 mg,q12 h,静推,塞来昔布胶囊口服,地奥司明口服,左小腿放射痛逐渐减轻,腰部支具保护下下床活动,术后4 d查体左内踝、足背第三跖趾关节、足跟外侧感觉恢复正常,左踝背伸肌、踝跖屈肌肌力3级,左侧踇背伸肌肌力0级,行腰椎MRI见椎管内血肿较术前明显减少(见图4),术后7 d查体,左踝背伸肌、踝跖屈肌肌力5级,左侧踇背伸肌肌力0级,仍存在左小腿放射痛,术后8 d出院。后一月电话随访,左小腿放射痛消失。

图2 患者术中清除的血肿(箭头所示的暗黑色部分)
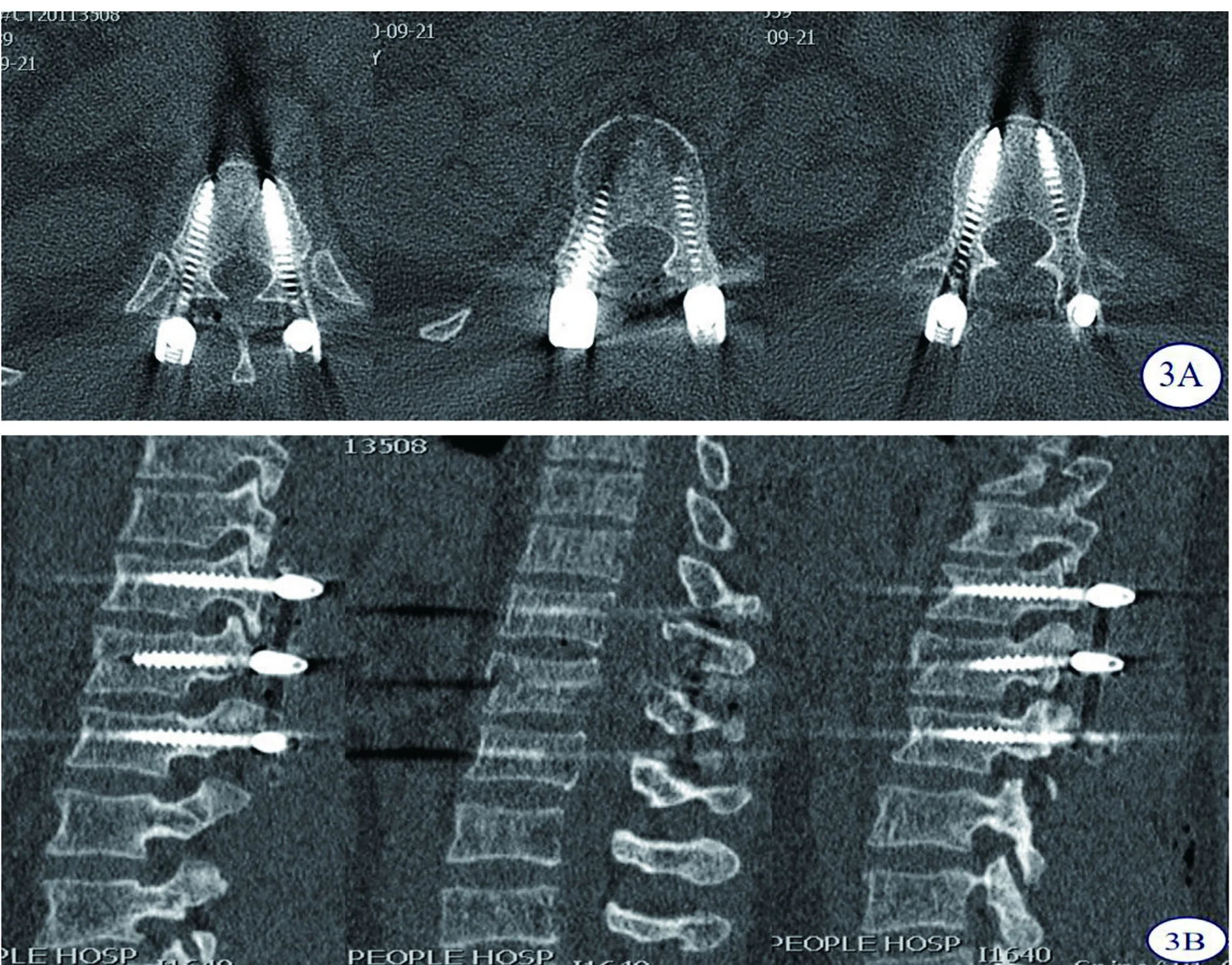
3A 术后当日腰椎三维CT平扫,腰2椎体后缘复位理想,椎弓根钉位置位置佳 3B 术后当日腰椎三维CT矢状面,腰2椎体高度恢复理想,椎弓根钉位置位置佳图3 患者术后当日腰椎三维CT影像片

4A 手术后4天腰椎MRI矢状面,腰1至腰3椎体水平椎管内硬膜外腹侧血肿较术前明显减小 4B 手术后4天腰椎MRI平扫,椎管内硬膜外腹侧血肿较较术前明显减小图4 患者术后4天腰椎MRI影像片
2 讨论
发病机制:创伤性椎管内硬膜外血肿的出血来源可能来自两个原因:(1)硬膜外静脉丛是下腔静脉的分流,同时缺乏静脉瓣,外伤导致胸、腹腔内血液的压力瞬间增高,大量血流逆转从大静脉到小静脉静脉会出现硬膜外静脉丛破裂[2];(2)椎体骨折使椎体静脉破裂出血,经破裂的后纵韧带进入椎管[3]。另外创伤性椎管内硬膜外血肿出现多与创伤情况下椎管内血管畸形[4]、凝血功能障碍[5]有关。
临床特点:创伤性椎管内硬膜外血肿一般急性发作,可在短时间内出现不可逆的脊髓及神经损伤。但也可转化为慢性,持续数月及数年,有时会出现硬膜外血管畸形[6]。大部分无症状,如压迫神经,可出现伤口周围或神经支配区的剧烈性疼痛、渐进性的肌力下降和感觉减退,成为症状性脊柱硬膜外血肿(SSEH)[1]。
影像学特点:椎管内硬膜外血肿表现形态为局限性梭形,或纵行带状,位于腹侧或背侧,背侧多见,蛛网膜下腔受压变窄,血肿与蛛网膜下腔间可见线状低信号硬脊膜分离,在CT上表现为高密度影及等密度影[7],本例病例为等密度影,并出现在腹侧。在MRI上因血肿出现的时间而表现为不同的信号,其信号演变在MRI上大致分为4个阶段:超急性期(<24 h):血肿内含氧合血红蛋白,T1等信号,T2高信号;急性期(1~3 d):血肿内以脱氧血红蛋白为主,T1等信号,T2低信号;亚急性早期(3~7 d):脱氧血红蛋白转化为细胞内正铁血红蛋白,T1高信号,T2低信号;亚急性晚期(7~14 d):红细胞裂解,正铁血红蛋白沉积在细胞外,T1、T2均为高信号;慢性期(14 d以后):铁蛋白和含铁血黄素产生,T1、T2均为高信号[1]。
鉴别诊断:创伤性椎管内硬膜外血肿有明确外伤史,结合血肿压迫导致的神经症状、影像学上椎体骨折及MRI各个形成时期的信号演变,诊断并不困难,利用MRI即可将硬膜下血肿、硬膜外肿瘤、椎间盘脱出、硬膜外脓肿、硬膜外脂肪增多症等相鉴别。硬膜下血肿表现为脊髓周围不规则团状,沿硬膜囊内侧走行,环绕脊髓[8];与之鉴别的硬膜外肿瘤主要为脊索瘤和转移瘤,脊索瘤在增强MRI上有明显强化和脊膜尾征[9],转移瘤存在原发恶性肿瘤病史,形态多不规则,伴有邻近椎体或附件破坏,在增强扫描上明显强化[10];椎间盘脱出,位于硬膜囊腹侧,信号与相邻椎间盘相等;硬膜外脓肿与周围组织炎,骨性结构累及或破坏;可累及椎间盘,可有感染征像[10];硬膜外脂肪多见于硬膜囊背侧,利用压脂像可鉴别;
治疗与预后:对于有症状的创伤性椎管内硬膜外血肿,目前大多学者主张一经确诊立即手术,清除血肿及全椎板减压[11],文章中病例患者双侧椎板开窗清理血肿,不如全椎板减压充分,术后出现神经症状,考虑为手术中牵拉脊髓导致脊髓水肿所致。但也有学者建议早期密切观察,激素、脱水、营养神经的保守治疗[12],理由是部分病例早期可能会出现神经功能改善、血肿吸收。可能的机制为 “血肿扩散 ”和“血肿泄漏”。前者是指血肿沿硬膜外间隙扩散,从而“自行减压”,后者指血肿可以部分从椎间孔漏出,从而降低了椎管内压力,减轻脊髓和神经压迫。本例患者在受伤后短时间内神经症状恢复正常可证实, 但术后出现神经症状,表示在神经症状恢复正常的椎管内硬膜外血肿是否需要减压清除血肿值得探讨,龚智标等[13]认为ASIA分级为A、B、C级或神经功能障碍进行性加重的SSEH患者,应尽早行手术治疗;ASIA分级为D级或E级,或短期内神经功能有好转趋势的患者,可选择保守治疗。对于预后龚智标等认为手术治疗的术前ASIA分级越高,发病至手术的时间间隔越短,则预后越佳。保守治疗的治疗前ASIA分级越高,则预后越佳。Kao等[14]发现神经功能恢复差的患者往往再次手术时间拖延较久,认为患者在出现神经症状后7.4 h内手术可使神经完全恢复。

