针药联合治疗不完全性肠梗阻临床效果及对血清CRP、VIP水平的影响
马慧芳,马慧琴,马永剑
不完全性肠梗阻是常见的急腹症,好发于胃肠道术后患者,特别是胃肠道肿瘤患者,单纯西医治疗时间长,并发症及二次手术发生率高,易复发[1]。本研究采用针药结合对177例胃肠道肿瘤术后发生不完全性肠梗阻患者进行对照研究,观察加味大柴胡汤联合针刺的临床治疗效果及对血清C反应蛋白(CRP)、血管活性肠肽(VIP)水平的影响。
1 资料与方法
1.1 一般资料:选取2019年1月至2020年12月我院收治的177例胃肠道肿瘤术后不完全性肠梗阻住院患者,随机分为3组,针药治疗组59例,中药治疗组59例,西医治疗组59例。针药治疗组男39例,女20例;年龄33~65岁,平均年龄(51.07±6.81)岁;病程3~7 d,平均病程(4.19±0.60)d;其中直肠癌31例,结肠癌28例。中药治疗组男35例,女24例,年龄32~61岁;平均年龄(48±6.45)岁,病程3~6 d,平均病程(4.17±0.62)d,其中直肠癌30例,结肠癌29例;西医治疗组男41例,女18例;年龄33~62岁,平均年龄(50.92±6.78)岁;病程3~6 d,平均病程(4.13±0.59)d;其中直肠癌32例,结肠癌27例。3组患者年龄、性别及病程等基本资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 不完全性肠梗阻西医诊断标准:结合临床表现,体征及X线放射影像检查等,参照《外科学(第9版)》诊断标准。临床表现为腹痛、腹胀、恶心呕吐、肛门停止排气排便等症状;查体为腹部膨隆,可见肠型或肠蠕动波,腹部有压痛,叩诊鼓音,肠鸣音亢进(可闻及气过水声或高调金属音)或肠鸣音减弱、消失;腹部X线平片提示肠管扩张,有气液平面。
1.3 中医诊断标准:参照《中药新药临床研究指导原则》所确定的急性肠梗阻实热内结,气津两伤型诊断标准。主症为腹胀,腹痛拒按,大便秘结,或腹痛里急,恶心呕吐,乏力气短,口干,舌红或淡红苔厚舌燥少津;次症为口苦口臭,或有身热,烦渴引饮,小便短赤,脉滑而无力或弦芤或弦涩少力或沉迟。
1.4 纳入、排除标准
1.4.1 纳入标准:①胃肠道恶性肿瘤术后患者;②不完全性肠梗阻诊断明确;③入组前3d内未接受过中医治疗;④近1个月内未进行全身化疗,腹盆部的放疗及灌注化疗;⑤年龄<80岁,男女不限;⑥院伦理委员会已批准;⑦自愿参加并签署知情同意书。
1.4.2 排除标准:①有消化道出血、极度消瘦、严重电解质紊乱等,有必须紧急手术指征者;②有肠套叠、肠扭转、吻合口术后狭窄、胃肠道较大肿瘤占位、肠绞窄等;③严重肺、心、肝、肾、血液系统疾病及精神病患者;④依从性差或者不能配合完成随访的患者。
1.4.3 剔除标准:患者中医治疗方案改变,拒绝继续接受中医治疗。
1.4.4 脱落标准:患者中途中止所在治疗组治疗,或自动出院。
1.5 治疗方法
1.5.1 西医治疗组:采取常规西医治疗,禁食水、补液、平衡电解质、抑酸、规范抗感染治疗、持续胃肠减压、常规灌肠(1次/d)等治疗,连续治疗10 d。
1.5.2 中药治疗组:同时采取常规西医治疗+加味大柴胡汤治疗,加味大柴胡汤组成:柴胡48 g,姜半夏15 g,黄芩18 g,枳壳18 g,赤芍18 g,生姜30 g,丹皮18 g,当归18 g,大枣6枚,人参12 g,炙甘草12 g,大黄12 g(后下),每日1剂,水煎取汁300毫升,鼻饲或口服,每日2次,5d为1个疗程,连续治疗2个疗程。
1.5.3 针药治疗组:同时采用常规西医治疗+加味大柴胡汤联合针刺治疗,常规西医治疗和中药治疗同中药治疗组,疗程10 d,同时给予针刺治疗,针刺取穴,穴位包括合谷、太冲、太溪、足三里、阳陵泉、内关、天枢,双侧取穴,手法平补平泻,行针得气后,留针30 min,连续治疗10 d。
1.6 观察指标:观察且记录3组腹痛、腹胀缓解时间、第一次排气时间、排便时间、进食固体食物时间、住院时间,入院后治疗前及治疗第10 d后对每一位患者中医证候评分进行评估,并同时检测患者血清CRP和血清VIP水平。
1.7 疗效评价
1.7.1 疗效评价标准:参照《肠梗阻诊断治疗学(2007)》,依据临床表现及辅助检查,结合标准进行评价。完全缓解为腹痛、腹胀消失,未见肠形,肠鸣音恢复正常,肛门恢复排气、排便,腹部X线平片气液平面消失;显效为腹痛、腹胀明显减轻,肛门恢复排气、排便,肠鸣音正常或亢进,立位腹部X线片气液平面消失,可有肠管胀气;有效为腹痛、腹胀减轻,有排气或排便,腹部可有轻压痛,肠鸣音轻度亢进,立位腹部X线片气液平面及肠管胀气较前减轻;无效为腹痛、腹胀症状不减轻或加重,仍有呕吐,不能进食,肛门无排气、排便,腹部压痛明显,可有反跳痛及肌紧张,立位腹部X线片仍有明显气液平面及肠管胀气。有效率=(痊愈+显效+有效)/本组总例数×100%。
1.7.2 中医证候疗效评价:参照《中药新药临床研究指导原则》,应用中医证候积分表对患者腹胀、腹痛、便秘等主要证素及食欲下降等次要证素进行评估。主证依据无、轻、中、重分级评分,分别为0、2、4、6分,次证依据无、轻、中、重分级分别评分为0、1、2、3分,证候积分等于每一个主证评分与次证评分之和,采用尼莫地平法进行计算,疗效指数=(治疗前证候积分-治疗后证候积分)/治疗前证候积分×100%,结合临床表现变化情况,分别评价为临床痊愈、显效、有效、无效。

2 结果
2.1 3组患者临床疗效比较:针药治疗组临床治疗的有效率为93.22%,西医治疗组临床治疗的有效率为77.97%,中药治疗组临床治疗有效率为83.05%,针药治疗组明显高于西医治疗组(χ2=66.07,P<0.05),优于中药治疗组(χ2=4.95,P<0.05),差异有统计学意义,见表1。
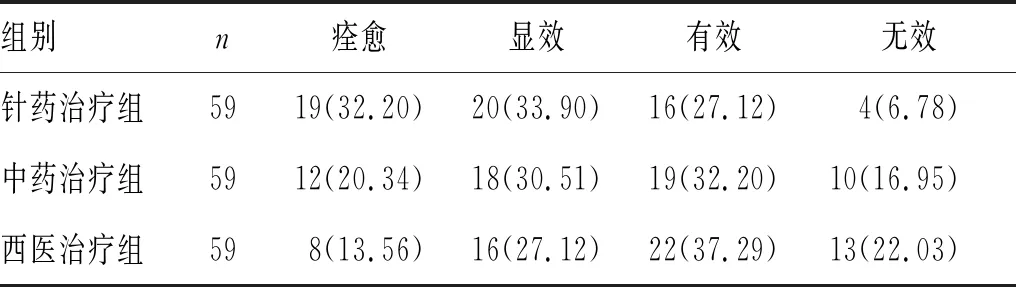
表1 3组患者临床疗效比较[n(%)]
2.2 3组患者中医证候疗效比较:针药治疗组中医证候疗效有效率为98.31%,中药治疗组中医证候疗效有效率为88.14%,西医治疗组的中医证候疗效有效率为57.62%,针药治疗组明显高于西医治疗组(χ2=48.17,P<0.05),优于中药治疗组(χ2=8.19,P<0.05)差异有统计学意义,见表2。
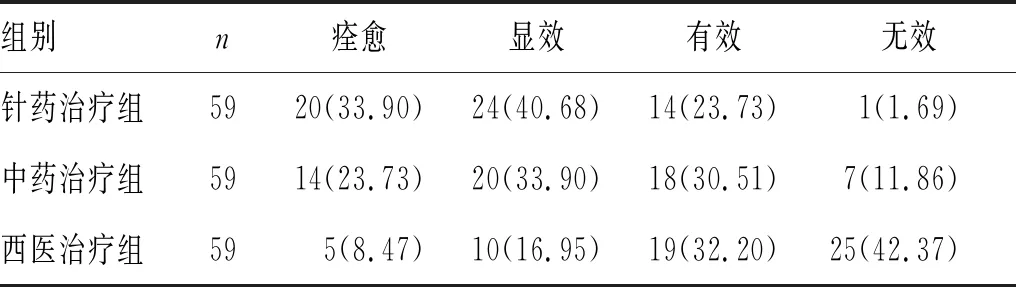
表2 3组患者中医证候疗效比较[n(%)]
2.3 3组患者症状改善情况及住院时间比较:针药治疗组腹痛、腹胀缓解时间,第一次排气时间、排便时间、进食固体食物时间及住院时间均明显短于中药治疗组和西医治疗组,差异有统计学意义(P<0.05),见表3。

表3 3组患者症状改善情况及住院时间比较
2.4 3组患者治疗前后血清CRP、VIP水平及中医证候评分变化情况比较:治疗前3组的血清CRP、VIP水平及中医证候评分差异均无统计学意义;治疗后针药治疗组的血清CRP、VIP水平及中医证候评分均明显低于西医治疗组和中药治疗组,差异有统计学意义(P<0.05);同时3组治疗后的血清CRP、VIP水平及中医证候评分均明显低于治疗前(P<0.05),见表4。

表4 3组患者治疗前后血清CRP、VIP水平及中医证侯评分变化情况比较
3 讨论
不完全性肠梗阻好发于胃肠道肿瘤术后患者,由于恶性肿瘤对机体破坏耗,手术创伤应激,肠腔结构变化、狭窄、缩短等,导致胃肠功能下降,传输障碍,肠脑互动异常。部分患者常常因发生肿瘤转移、浸润及肠粘连等诸多内在因素,加之进食不当或劳累受凉,情绪波动,缺乏适当运动等外在因素刺激叠加,导致不完全性肠梗阻的发生。症状较轻的患者以腹部胀痛进行性加重、排便功能及肛门排气恢复延缓、酸碱平衡与水电解质紊乱等为主要临床表现,重症患者可造成肠管缺血坏死,需要进行二次手术,预后差,常常危及生命,需要及时诊治纠正。不完全性肠梗阻属于中医之关格、肠结等范畴,多因本虚标实,瘀血、痰湿、癌毒等相互胶结而导致[2],病机复杂,恶性肿瘤消耗,肿瘤术后,金疮手术,阴(津)阳(气)两伤,正气亏虚。胃肠手术,金创所伤,经脉伤折,经气运行不利,脉为血之腑,血气易为邪遏而壅塞,六淫、饮食、情志所伤,很容易致使六腑不通,气血瘀滞,气机升降出现异常,出现腹胀腹痛、停止排气排便及恶心呕吐等急症[3]。对于本病的中医药治疗,目前文献报道多采用大小承气汤加减或自拟方保留灌肠[4-5],以通腑攻下为主,亦有采用黄龙汤等方攻补兼施,以攻为主,外敷药以主以软坚攻下,研究表明针刺、汤药、穴位贴敷、艾灸及肛肠灌注,中药外敷等治疗方法几种治疗手段相结合的临床疗效更为显著[6-7]。
本研究针刺选取太冲、太溪、合谷、足三里、阳陵泉、内关、天枢等穴位,太冲配合谷为四关穴,两穴共用,可调阴阳之气血,疏通经络、活血祛瘀、下气通腑。足三里为足阳明胃之合穴,可调节寒热,燮理阴阳,补虚强胃,阳陵泉为足少阳胆经合穴,和解枢机,利胆泄热,有理气止痛的作用[8],内关穴可宽胸利膈、畅通三焦气机;天枢为大肠募穴,位人身之中,斡旋脾胃,升清降浊,为气机升降之枢纽,太溪为少阴之腧穴,肾之原穴,主滋肾水,合谷、阳陵泉﹑足三里为三阳经穴,诸穴合用共奏协调阴阳,开通枢机,补虚强胃,有下气通腑之功效。
本研究应用加味大柴胡汤,此方由大柴胡汤加当归、人参、丹皮组成,方中柴胡提取物具有抗炎、镇痛、抗肿瘤等作用[9-10];大黄具有抗菌、促排便的作用;白芍、黄芩与人参可补血养阴、清热燥湿;半夏,味辛可升,苦平质滑可降,升降阴阳,调脾胃冲和之气,为除肿瘤之痰湿胶结之良药,现代药理研究抗肿瘤作用确切[11];丹皮及所含牡丹酚及其糖苷类成分具有较强的抑菌抗炎、抗肿瘤、激活机体免疫系统等多种作用[12];当归能够补血行血,化瘀止痛;人参、甘草、大枣、当归相合益气养血补津液,同时大枣、甘草与生姜既能和胃止呕,又能调和诸药,诸药合用扶正祛邪,调节阴阳,燮理枢机,下气通腑,既养血益气,又兼解痰湿瘀之胶结,从而促进了患者肠道功能的早日恢复[13]。
本研究显示,针药治疗组有效率明显高于西医治疗组,优于中药治疗组(P<0.05),针药治疗组的腹痛、腹胀缓解时间,第一次排气、排便、进食固体食物时间,住院时间均明显短于西医治疗组和中药治疗组(P<0.05)。说明加味大柴胡汤联合针刺能促进胃肠动力的恢复,增加胃肠道的蠕动,对胃肠道排空能发挥重要作用,能够快速改善临床症状,提高了治疗效果,加快了患者的早期恢复进程,缩短了胃肠功能的恢复时间,临床技术易于掌握和操作实施。治疗后针药治疗组血清CRP、VIP水平及中医证候评分均明显低于中药治疗组和西医治疗组(P<0.05);肠梗阻患者的腹腔内有明显的炎症反应,会释放出大量的炎症因子,其中CRP是临床上评估炎症反应最为广泛的指标,而VIP能够经cAMP/PKA通路对平滑肌的收缩进行抑制[14],从而减慢结肠运动,说明加味大柴胡汤联合针刺能够有效减轻患者的炎症反应,改善其胃肠动力。
本研究采用针药联用、中西结合的方法,采取标本兼顾、攻补兼施的治法,从病因病机上重视肿瘤术后正气亏虚,邪气乘虚,易于结于少阳,导致枢机不利,阳明不降,从少阳阳明合病论治,采用加味大柴胡汤联合针灸治疗,丰富了本病病因病机学认识理论,同时提供了行之有效的中医药治疗方案,值得临床推广。

