妊娠期附件肿物临床特点及其与妊娠结局的关系
张文侠 刘 菲 张 露 杨兴升*
(山东大学齐鲁医院妇产科,山东 济南 250014)
随着超声的广泛使用,妊娠期合并附件肿物的检出率越来越高,有1%~4%的妊娠妇女被诊断为附件肿物[1]。大多数妊娠期的附件肿物可自行消失[2]。持续性妊娠期附件肿物的病理类型最多见的为畸胎瘤,其次为黄体囊肿。交界性以及恶性病变占妊娠期持续性附件肿物患者的5.7%[3]。
目前妊娠期间持续性无症状附件肿物的诊疗方式尚无明确的定论。起初,于孕16~20周行开腹手术是妊娠期合并附件肿物的首选治疗方式[4]。手术的目的是排除恶性病变以及防止附件肿物的并发症的发生,如扭转、破裂以及产道梗阻等。然而妊娠期期间手术本身会导致自然流产、胎膜破裂及早产等并发 症[5]。先前的研究并没有发现在最大直径<5 cm的妊娠期附件肿物中有患者最终诊断为恶性肿瘤[1],因此本次研究只选取肿物直径≥5 cm的患者。鉴于附件肿物大部分可自行消失以及多数为良性病变的特点,目前的趋势是权衡手术风险与妊娠期间并发症的风险后采取保守治疗[6]。Smith等[7]在一项研究中发现,与其他大小的附件肿物相比,直径在6~8 cm的附件肿物发生扭转的可能性更高;诊断时直径≥10 cm的肿物比较小的肿物有更高的恶性风险。不同大小的附件肿物在妊娠期间的风险不尽相同,治疗方法也不可一概而论。本次研究的主要目的则是探究附件肿物的大小对妊娠不良结局的影响。
1 资料与方法
1.1 一般资料 这是一项回顾性的研究,这项研究收集了2014—2021年山东大学齐鲁医院妇产科收治的诊断为附件肿物的孕妇。这项研究的纳入标准是附件肿物持续存在至手术治疗或者分娩时,并且最大直径≥5 cm,将肿物直径<5 cm及通过随访或查询院内病历系统未获得妊娠结局的患者排除在外。将患者分为A和B两组,A组患者在产前因附件肿物接受手术治疗,B组患者在妊娠期发现附件肿物的存在直至分娩时都未行处理或者行剖宫产时切除肿物。再根据肿块的大小分别将两组患者分为1、2、3、4组。
收集患者的年龄、孕次、孕周、超声特点、生产方式、病理结果、妊娠并发症及新生儿不良结局等信息。妊娠并发症包括早产、胎膜早破、胎盘早剥、胎儿窘迫等。新生儿不良结局包括脓毒血症、呼吸窘迫综合征、死亡等。
1.2 统计学方法 所有的分析均使用SPSS 26.0进行。本次研究中定量数据采用F检验,定性数据采用χ2检验或Kruskal-Wallis秩和检验。P<0.05为差异有统计学意义。
2 结果
本研究选取了2014—2021年间就诊于齐鲁医院妇产科且被诊断为附件肿物及直径≥5 cm的162例患者(表1)。A组患者共30例,中位年龄为29岁(21~37岁)。手术时的中位孕周为14周(8~22周);20例孕妇诊断前无异常症状,9例(30.00%)患者妊娠期间出现腹痛,1例(3.33%)患者妊娠期常规查体发现肿块体积增长过快。21例(70.00%)患者采取了经腹手术,其余9例(30.00%)患者采取了腹腔镜手术,经过计算,采用腹腔镜手术治疗的患者与采用经腹手术治疗的患者之间的,妊娠并发症及新生儿并发症差异无统计学意义。其中2例(6.67%)患者因附件肿物发生扭转进行了急症手术;第1例患者于孕8周时出现扭转,术后病理示囊性成熟型畸胎瘤,第2例患者于孕18周时接受急症手术,病理示出血性囊肿,2例孕妇经随访均孕期顺利,后足月顺产,新生儿无不良结局。接受手术的患者中有2例(6.67%)孕妇出现不良结局,其中1例于孕36周因胎膜早破行剖宫产,产下一早产儿,新生儿经评估无不良结局;另1例孕妇足月顺产后新生儿因低血糖转入新生儿科治疗。B组患者共132例,中位年龄为31岁(21~48岁),分娩时的中位孕周为38周(31~41周),25例(18.94%)患者出现妊娠不良结局。选择不同治疗方式的A组和B组之间,A组患者肿物的肿物体积比B组稍大,而B组患者行剖宫产的比例较A组高(P<0.001),B组发生妊娠并发症的风险比A组要高(P<0.05)。见表2。
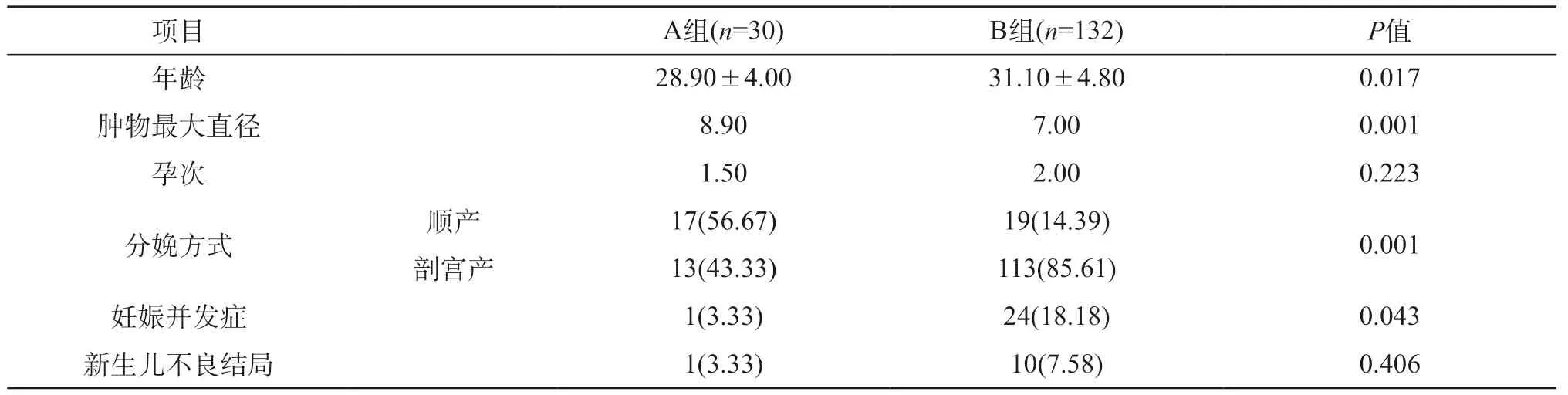
表1 A组与B组之间特点及母胎结局的比较

表2 不同手术方式之间母胎结局的对比
最终能获取病理结果的共有144例,其余19例因分娩方式为顺产未对附件肿物进行处理。病理结果于表3中展示。其中成熟型畸胎瘤所占的比例最大,其次为囊腺瘤。A组中有2例交界性肿瘤患者,3例恶性肿瘤患者;B组中有1例交界性肿瘤患者和2例恶性肿瘤患者。

表3 病理类型
根据肿瘤的最大直径将所有患者分为4小组(表4),1组肿瘤最大直径范围为[5,8),2组范围为[8,11),3组范围为[11,14),4组肿瘤最大直径≥14 cm。患者中有1例患者肿瘤最大直径为 60 cm,属于极限值,将其排除在外。该患者于孕 33周行剖宫产时行卵巢囊肿剥除术,术后病理显示黏液性囊腺瘤,新生儿Apgar评分均为10分,因早产转入新生儿科治疗,治疗过程中发现新生儿肺炎,给予药物治疗后治愈出院。经过计算,发现直径在11~14 cm 的附件肿物病理为恶性及交界性的风险较其他大小的肿物要大(P<.05),不同大小的附件肿物之间发生扭转及腹痛等并发症、妊娠并发症及新生儿并发症差异无统计学意义。
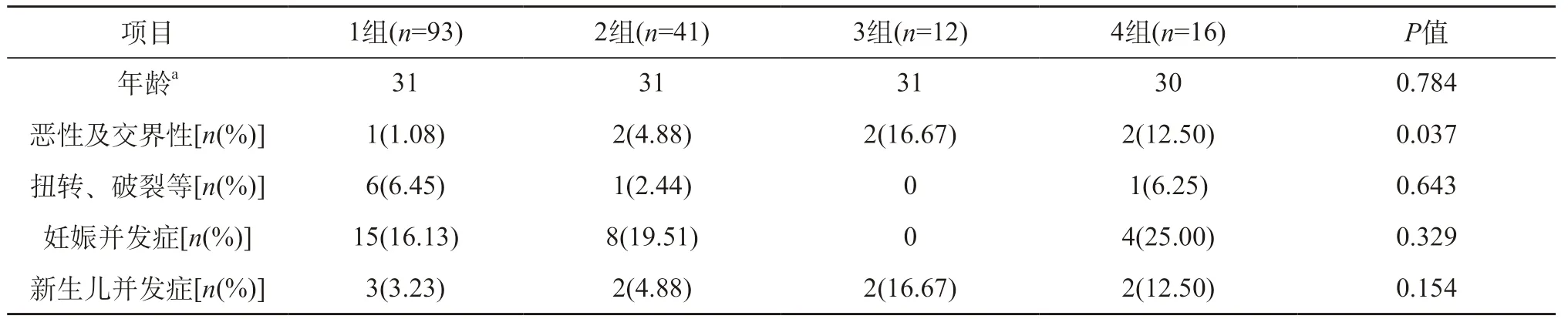
表4 不同大小肿物之间特点及母胎结局的对比
3 讨论
在超声广泛应用于产前检查前,妊娠期附件肿物主要靠体格检查或腹痛等症状的出现得以诊断,超声的应用使得妊娠期附件肿物的检出率大大提升。经超声检查发现的附件肿物大多数是黄体囊肿或其他功能性囊肿,通常在妊娠16周左右自行消失[1-2]。但一些肿物可持续存在,1%~8%的可能性为恶性,除此之外,妊娠期附件肿物的风险还包括扭转、破裂和产道梗阻等[8]。妊娠期附件肿物首先的检查方法为经阴超声,超声可明确肿物的位置、大小以及帮助判断肿物的性质。超声在明确妊娠期附件肿物的良恶性方面是比较准确的。Whitecar等[9]发现经超声诊断为单纯性囊肿的91例患者中有89例经病理学明确诊断为单纯性囊肿,另2例患者为低度恶性潜能的肿瘤,但研究中的6例恶性肿瘤患者的肿块复杂性质均得到正确提示。Shim等[10]发现超声提示具有复杂结构的附件肿物病理为恶性的风险要较结构简单的肿物高8倍。Schmeler等[1]发现恶性肿瘤的超声检查均提示肿物具有复杂结构。在本研究中有5例经病理确认为恶性肿瘤的患者,恶性肿瘤的可能性为3%,这与以往研究相符,其中4例患者均得到超声提示其复杂结构。经过对不同直径的附件肿物进行对比,此次研究发现直径较大的附件肿物为恶性肿瘤的风险较高,这与Lee等[11]的研究相符,他们发现恶性卵巢肿瘤的最大直径或者包块实性成分的直径较良性包块要大,同时包块出现厚壁结构或乳头状突起提示包块为恶性成分的可能性大。鉴于妊娠期附件肿物为恶性肿瘤可能性低,并且以往的研究中并未发现保守治疗和手术治疗之间的母胎结局有明显差异,一些学者倾向于选择保守治疗[1,12]。此次研究发现选择保守治疗的患者发生妊娠并发症的风险较手术治疗的患者更高,但不同直径的肿物之间所产生的不良母胎结局并未出现显著差异。
除恶性肿瘤的风险外,妊娠期附件肿物还包括扭转破裂等风险。一些学者认为<6 cm的附件肿物预计不会引起妊娠并发症[13-14]。Koo等[15]认为直径 6~10 cm的肿物发生扭转的风险大概是<6 cm肿物的2倍以上,同时>15 cm肿物的恶性风险约为<6 cm肿物的12倍。而在此次研究中并未发现不同直径之间的附件肿物发生扭转、腹痛等并发症的风险有统计学差异,但是发现直径11~14 cm的肿物的恶性风险较其他直径肿物风险要高。Webb等[16]通过回顾分析87例妊娠期癌症患者的临床资料发现所有卵巢癌患者诊断时的分期均为I期。附件肿物发生扭转可能会导致剧烈腹痛或者发生破裂,从而导致急症手术。Balthazar等[17]发现需要紧急手术干预的患者与择期手术的患者相比,胎儿不良结局的比例更高。Cagino等[18]所做的Meta分析也发现择期手术与急症手术相比,择期手术导致患者发生早产的风险更低。然而一项更近的研究显示与择期手术相比,急症手术可能并不会导致更高的妊娠不良结局风险[19];Dvash等[20]发现采用腹腔镜治疗妊娠期附件肿物扭转对产科结局是有利的,早产的风险仅与多胎妊娠有关。此次研究中134例患者只发现2例因肿物扭转行急症手术,2例患者均未出现母胎不良结局。这符合Koo等[15]的结论,即使一定大小的附件肿物发生扭转的可能性大,但在妊娠期间采取手术治疗以防止扭转是不太合理的。在本研究中发现不论选择何种治疗方式,肿物的体积增大并不会导致患者的母胎不良结局的风险升高。
本次研究有许多不足之处。数据均采用回顾式方式收集且样本量较少。手术组与对照组之间样本量差距较大,存在分组不均衡,且两组之间年龄存在差异。随着手术水平的进步,需要更大样本的前瞻性研究去探索手术治疗与保守治疗之间的差异。

