旋后外旋型踝关节骨折下胫腓前韧带 损伤不同处理方式的疗效分析
尚衍亮,王岩松
(锦州医科大学附属第一医院骨外科创伤病区,辽宁 锦州 121000)
Lauge-Hansen分型中旋后外旋型踝关节骨折的发病率约占踝关节骨折的40%以上,在受伤过程中伴随着距骨的强大外旋作用力,总是会造成下胫腓前韧带的损伤[1-2]。下胫腓前韧带是构成下胫腓联合的重要组成部分,有着极强的抗外旋能力[3]。但其自我修复的能力较差,也是最容易受伤的韧带之一[4]。由于以往对下胫腓前韧带损伤的认知不足,对旋后外旋型踝关节骨折的临床治疗重点往往也只放在骨性结构的处理上,而忽视对下胫腓前韧带损伤的处理。下胫腓前韧带损伤易引起踝关节疼痛、慢性不稳及退行性骨关节炎等并发症[3]4845-4850。因此在旋后外旋型踝关节骨折的诊治过程中,对下胫腓前韧带的损伤进行更为全面准确的评估以及术中采取更为科学的处理方式,对患者术后踝关节稳定性的恢复来说尤为重要。目前对于伴有下胫腓前韧带损伤的踝关节骨折患者,是否对下胫腓前韧带进行一期修复尚存在争议。本文拟通过分析2015年6月至2021年7月在锦州医科大学附属第一医院行下胫腓前韧带一期修复和保守治疗的共计45例旋后外旋型II、III、IV度踝关节骨折患者的临床资料,比较两组患者临床治疗效果,报道如下。
1 资料与方法
1.1 研究对象
选取2015年6月至2021年7月在锦州医科大学附属第一医院接受手术治疗的旋后外旋型II、III、IV度踝关节骨折患者。纳入标准:(1)旋后外旋型II、III、IV度踝关节骨折患者;(2)年龄>18岁;(3)病例资料完整。排除标准:(1)踝关节病理性损伤;(2)旋后外旋型I度未合并骨折者;(3)合并其它部位及脏器损伤;(4)既往有踝关节手术史者。本研究为回顾性研究,仅收集患者临床资料,未对患者治疗方案进行干预,根据伦理委员会相关规定,免除知情同意。
1.2 手术方法
所有患者术前均评估踝关节肿胀程度,若患者踝关节肿胀,均采取抬高患肢或骨牵引等方式进行消肿,待踝关节消肿后,制定手术方案并接受手术治疗。患者均在椎管内麻醉或全麻下行切开复位内固定术,术前30 min静点抗生素,患肢大腿根部绑扎气囊止血带(60 kPa、90 min),术中C臂透视踝关节正侧位及踝穴位。手术过程均由相近资质和水平的术者参与及指导,其中主刀为副主任医师及以上职称医师。
非修复组:麻醉满意后,取漂浮体位,常规消毒铺巾后,抬高患肢驱血,充盈气囊止血带(60 kPa、90 min)。视患者骨折部位及程度,依次对其骨性结构进行修复。骨性结构修复顺序为:外踝-后踝-内踝。其中外踝取远端后外侧纵行切口,切开皮肤及皮下组织,电切进入,于腓骨长短肌外侧进入并显露腓骨远端骨折处,直视下清理骨折断端,点式复位钳夹持骨折远近端给予解剖复位,然后打入克氏针临时固定骨折远近端,应用配套器械以腓骨后外侧解剖型钛板及数枚螺钉固定骨折断端。若有后踝骨折,则继续从腓骨长短肌内侧进入,显露并保护腓肠神经,向内牵拉踇长屈肌,显露后踝骨折断端,直视下清理骨折断端后给予后踝骨折块解剖复位,应用配套手术器械以后踝解剖锁定钛板或空心螺钉固定后踝骨折。若同时合并内踝骨折,则取内踝弧形切口,切开皮肤及皮下组织直至见内踝骨折断端,清理挫伤及卡压的韧带软组织,给予骨折端复位并应用配套器械以1~2枚半螺纹空心螺钉固定骨折端。对于不合并内踝骨折但踝关节内侧间隙较健侧明显增宽者,对三角韧带予以探查并视情况给予修复或重建。直至其骨性结构稳定性得到修复为止。术中C型臂X线机透视确定解剖复位并固定骨折后,行外旋应力试验(踝穴位下,内侧间隙≥ 2 mm)来对下胫腓联合稳定性进行评估[5]。若呈阴性,则提示下胫腓联合稳定,不对下胫腓前韧带进行处理。最后松弛气囊止血带,生理盐水冲洗并彻底止血后,逐层缝合关闭切口,无菌敷料包扎术区切口,见图1。若呈阳性,则提示下胫腓联合不稳定,将患者归入修复组。

a:术前正位X线片;b:术前侧位X线片;c:术后正位X线片;d:术后侧位X线片图1 患者,男,41岁,扭伤致左侧踝关节骨折(旋后外旋型II度),术中未修复下胫腓前韧带
修复组:修复组患者踝关节骨性结构治疗方法同前,对于术中外旋应力试验呈阳性者,外踝切口较非修复组向前方弧形延长,直视下解剖复位并用点式复位钳维持下胫腓联合正常解剖位置,在无张力的状态下修复下胫腓前韧带。视下胫腓前韧带损伤情况,通过缝线、带有缝线的骨矛或空心螺钉对下胫腓前韧带给予修复。修复后再次对下胫腓联合稳定性进行评估,并通过C臂再次确定下胫腓联合复位情况,效果肯定后生理盐水冲洗并彻底止血,逐层缝合关闭切口以无菌敷料覆盖包扎,见图2。
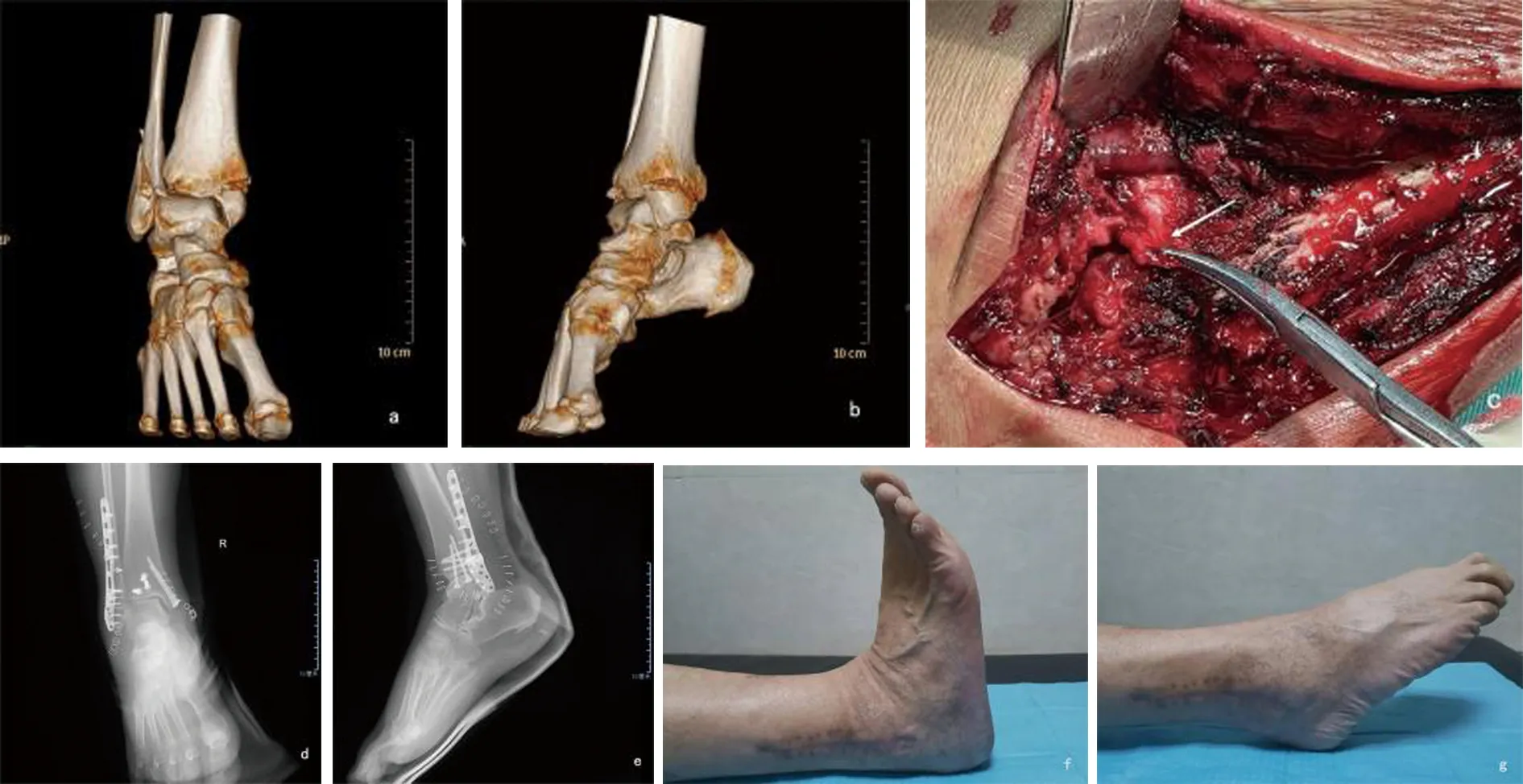
a~b:术前CT;c:术中探查下胫腓前韧带;d~e:术后正位X线片;f~g:术后12个月踝关节功能
1.3 术后处理
以上患者术后均抬高患肢消肿并取踝关节中立位给予支具外固定4~6 w,术后次日复查X线并被动活动髋、膝关节。术后常规给予抗炎、消肿、止痛等治疗。所有患者定期伤口换药,术后2 w视切口愈合情况,拆除缝线或皮钉。出院后定期复查X线,视踝关节术后恢复情况给予综合性评估及指导意见。
1.4 观察指标
比较两组患者一般资料、临床治疗效果、观察起点TFCS、观察终点TFCS、观察起点TFO、观察终点TFO[6]、术后住院时间、下地活动时间(非负重站立行走且无疼痛)、观察终点AOFAS评分和观察起点VAS评分。其中将术后第1天作为观察起点,将术后至少6个月最后一次的随访作为观察终点;临床治疗效果分为显效、有效和无效3种。显效:骨折愈合且踝关节功能恢复正常,无并发症,症状消失。有效:踝关节功能较前改善,无并发症,症状改善。无效:未达到上述临床治疗效果。总有效率=(显效+有效)例数/总例数×100%。美国矫形外科足踝协会(AOFAS)评分总分为100分。优:90~100分;良:75~89分;一般:50~74分;差:<50分 。视觉模拟评分法(VAS)评分总分为10分,其中:0分,无痛;10分,极痛。
1.5 统计学方法
采用SPSS 26.0软件进行统计学分析,其中计量数据资料均以均数±标准差表示。若不符合正态分布,则采用秩和检验;若符合正态分布,组间比较采用t检验。计数数据资料以频数(n)和百分比(%)表示,组间比较采用卡方检验,以P<0.05为差异有统计学意义。
2 结 果
2.1 一般资料
本次研究共45例患者符合纳入标准,修复组20例,非修复组25例。两组患者男女比例、受伤部位、年龄、受伤原因、SER分度、及消肿时间的差异均无统计学意义(P>0.05),具有可比性,见表1。

表1 修复组与非修复组一般资料比较
2.2 术中探查结果及修复方式
修复组20例患者术中探查均明确显示有下胫腓前韧带损伤,其中腓骨远端止点撕脱5例(25%)、伴有腓骨远端骨折块1例(5%)、中间断裂6例(30%)、胫骨远端止点处撕脱1例(5%)、伴有Tillaux-chaput骨折块7例(35%)。术中根据下胫腓前韧带探查结果的不同,采取适宜的修补方式,其中缝线缝合修复6例(30%)、骨矛修复6例(30%)、空心螺钉修复6例(30%)、空心螺钉加缝线缝合修复2例(10%)。
2.3 治疗效果
修复组的总有效率为95%,非修复组的总有效率为88%。修复组总有效率高于非修复组,但两组间差异无统计学意义(P>0.05),见表2。

表2 修复组与非修复组治疗效果比较
2.4 术后下胫腓位置关系情况(下胫腓间隙TFCS、下胫腓重叠距离TFO)
修复组与非修复组术后TFCS及TFO值见表3。修复组与非修复组术后观察起点和术后观察终点的TFCS差异无统计学意义(P>0.05),TFO的差异无统计学意义(P>0.05)。两组患者术后均无下胫腓再分离的发生。

表3 修复组与非修复组TFCS和TFO比较
2.5 术后住院时间、下地活动时间(非负重站立行走且无疼痛)、术后VAS评分及终点AOFAS评分
修复组的术后住院时间、下地活动时间和术后VAS评分表现优于非修复组,两组间的差异有统计学意义(P<0.05),观察终点AOFAS评分比较的差异无统计学意义(P>0.05),见表4。

表4 修复组与非修复组术后住院时间、下地活动时间、VAS评分和AOFAS评分比较
3 讨 论
下胫腓韧带复合体,由下胫腓前韧带、下胫腓后韧带、下胫腓横韧带、骨间膜以及坚韧的骨间韧带共同构成,于胫腓切迹处将胫腓骨紧密联结,从而防止腓骨外移以增加下胫腓联合的稳定性。下胫腓前韧带作为上述韧带中抗外旋应力最强的韧带,为下胫腓联合提供了35%的稳定性[7-9]。但其也是最先且最容易断裂的韧带,几乎全部的旋后外旋型踝关节骨折都会伴有下胫腓前韧带的损伤,下胫腓前韧带合理的处理方式能为下胫腓联合损伤提供更为精确的复位,从而获得更好的治疗效果。
目前临床上对下胫腓前韧带断裂是否需要修复以及采取哪种更符合其生物力学特点的修复方式进行修复尚存在争议。Zhao等[10]认为,对于旋后外旋型IV度踝关节骨折患者,可对损伤的下胫腓前韧带进行保守治疗,其保守治疗的方法主要是闭合复位后石膏联合夹板外固定,采取患肢局部制动的方法促进下胫腓联合韧带损伤的自我修复,并取得了较好的远期预后。但闭合复位需要医生具备较高的专业水平和丰富的临床经验,且有些基础研究已经证明,下胫腓前韧带的自我修复能力有限,同时其对踝关节稳定性的维持方面发挥着非常重要的作用[11]。通过血管造影发现,约63%人群的下胫腓前韧带血供仅靠腓动脉的前支维持[12]。腓动脉的前支经踝关节面近端3 cm处骨间膜穿越到达前方,此血管极有可能在踝关节受到外伤的同时已经断裂,这也严重影响了下胫腓前韧带的自我修复能力。Shoji等[13]认为,对于下胫腓联合不稳定的患者,术中通过下胫腓螺钉固定下胫腓联合并对下胫腓前韧带给予修复,可以很好的维持下胫腓联合的稳定。但既往有些回顾性研究显示,当下胫腓螺钉松动、断裂或取出后,患者的踝关节功能明显较前改善,提示下胫腓螺钉坚强固定会对踝关节功能产生影响[14-17]。且Bae[18]等的研究认为,对于下胫腓联合不稳定的患者,在下胫腓前韧带损伤得到有效修复后,80%以上的韧带联合不稳定无需进行下胫腓螺钉固定。
基于此,本次研究为探求踝关节骨折下胫腓联合损伤更符合其原有生物力学特点的修复方式,对旋后外旋型踝关节骨折患者采取下胫腓前韧带一期修复,以求实现弹性固定,并对其展开相关研究。在本研究中,对于踝关节骨折解剖复位其骨性结构后外旋应力试验仍呈阳性的患者,给予下胫腓前韧带修复。术中修复下胫腓前韧带后,再次行外旋应力试验,均显示呈阴性,这也证明了对下胫腓前韧带修复是促进下胫腓联合早期稳定性恢复的有效措施。
在对下胫腓前韧带修复方法的选择上,本次研究根据术中探查结果的不同,采用缝线、骨矛、空心螺钉等进行修复。术中探查发现,修复组患者下胫腓前韧带均有断裂,伴有Tillaux-chaput骨折块者占比35%,最为多见;胫骨远端止点处撕脱者占比5%;腓骨远端止点撕脱者占比25%;伴有腓骨远端骨折块者占比5%;中间断裂者占比30%。针对其断裂位置的不同,均可通过上述不同的方式进行有效固定。
在本研究中,两组患者一般资料的差异无统计学意义,具有可比性;修复组治疗效果优于非修复组,但差异无统计学意义;术后患者观察起点TFCS和TFO差异无统计学意义,故认为对踝关节骨折的两种不同处理方式在术中均能得到满意效果;术后患者观察终点TFCS和TFO也均无统计学意义,且远期并无下胫腓再分离的出现,两种处理方式均是对踝关节骨折的有效处理方式;而修复组患者术后住院时间、下地活动时间、术后视觉模拟评分法(VAS)评分均较不稳定组表现更优,差异有统计学意义;观察终点AOFAS评分的差异无统计学意义,两种处理方式远期临床效果相近。因此,本研究认为两种不同的处理方法均是对下胫腓前韧带的有效处理方式,且并不影响患者的远期疗效;但对旋后外旋型踝关节骨折患者进行下胫腓前韧带一期修复可有效缩短患者住院时间,减少术后疼痛、有效改善患者近期疗效并加速踝关节早期功能恢复。
本研究显示,两种对下胫腓前韧带不同的处理方式在治疗旋后外旋型踝关节骨折时,如果术中能确保患者骨性结构得到解剖复位并正确放置内固定物,则患者术后均可获得满意的远期疗效。但弹性固定相较于传统的固定方式,更符合下胫腓联合原有生物力学特点,因而对下胫腓联合进行弹性固定的优势也越来越明显。弹性固定方式多种多样,其中就包括纽扣钢板、韧带重建等,但这些方式费用较高、手术步骤较为繁琐且手术时间较长,因此未能在临床上广泛推广。对于临床中旋后外旋型踝关节骨折的患者,术中其骨性结构得到有效修复后,再对下胫腓前韧带进行一期修复,同时给予术后支具固定4~6 w,即可实现下胫腓联合弹性修复。该修复方式具有提高早期临床疗效,减少术后住院时间及减轻患者痛苦等优势,值得推广。
本研究中患者术后随访效果满意,但限于本文为回顾性研究,且患者样本量较少,研究范围限定为旋后外旋型II、III、IV度踝关节骨折的3种亚型,虽两组患者亚型构成比之间的差异无统计学意义,但仍需大样本独立亚型之间的临床数据对比来加以进一步证实。

