体检人群中气管、支气管憩室的CT表现及随访变化
张 宏,杨笑泉,彭天松,魏 成,芦 波,翟 淼(通信作者)
(山东电力中心医院放射科 山东 济南 250001)
气管、支气管憩室(tracheobronchial diverticulum,TBD)是气管或支气管黏膜经薄弱处向腔外膨出为特征的良性病变,发生率约1%[1],多为胸部CT偶然发现,少数是做支气管镜检或合并其他疾病时意外发现[2],通常无临床症状,极少数患者具有临床症状及并发症[3]。本文回顾性分析山东电力中心医院胸部CT健康查体中发现肺部TBD的影像资料,探讨TBD在健康查体人群中的发生率、影像表现及随访变化,旨在提高对该病的认识。
1 资料与方法
1.1 一般资料
选取2021年1月—3月于山东电力中心医院行胸部健康体检人群共1426名的CT资料,诊断为TBD者119例,包括男性80例,女性39例,年龄22~88岁,平均年龄(49.38±14.50)岁。肺部主要表现:慢性炎症3例,支气管扩张2例,间质性病变2例,肺气肿10例,肺大泡13例,肺结节42例,肺内陈旧灶38例,肺部正常31例。多种病变分别计入。
纳入标准:气管或支气管旁囊状或不规则含气囊腔,囊腔内可有分隔或褶皱样结构,部分可显示气管、支气管与囊腔通道。排除标准:①胸部术后或有外伤的患者;②呼吸运动伪影大的患者。
1.2 方法
采用美国GE公司Lightspeed 16层螺旋CT机、GE Discovery HD750,扫描范围从胸廓入口至肺底,扫描前对体检者进行呼吸训练。扫描参数为电压120 kV,电流30~50 mA,螺距1.375、0.984,进床速度为27.5 mm/r、39.37 mm/r,FOV 30~35 cm。重建层厚5 mm及1.25 mm高分辨率肺算法重建。
1.3 开口形状定义
参考黄春锋等[4]的研究,将开口其分为三型:含气囊腔与气管呈窗型相连,两者间缺乏软组织隔离为A型;含气囊腔与气管间存在一定间距且以含气细管相连为B型;含气囊腔与气管间存在一定间距但含气细管部分可见或不可见为C型。
1.4 图像观察与分析
将原始图像上传至PACS系统及后处理工作站进行观察、重建及测量,适度调整窗宽、窗位,采用多平面重组(multiplanar reformation,MPR)、最小密度投影(minimum intensity projection,MinIP)、容积再现(volume rendering,VR)、仿真内镜(virtual endoscopy,VE)等多种后处理技术,以最佳显示憩室及开口等情况。由两位高年资的影像诊断医师独立观察、分别,有分歧时双方讨论后共同认定。
1.5 统计学方法
采用SPSS 21.0统计软件进行数据分析,计数资料以频数(n)、百分率(%)表示,采用χ2检验,P<0.05表示差异有统计学意义。
2 结果
2.1 检出情况
总体检人数1 426名,检出TDB共119例(181个),包括75例气管憩室、50例支气管憩室(其中有6例同时有气管、支气管憩室,分别计入)。在体检人群中分布见表1。
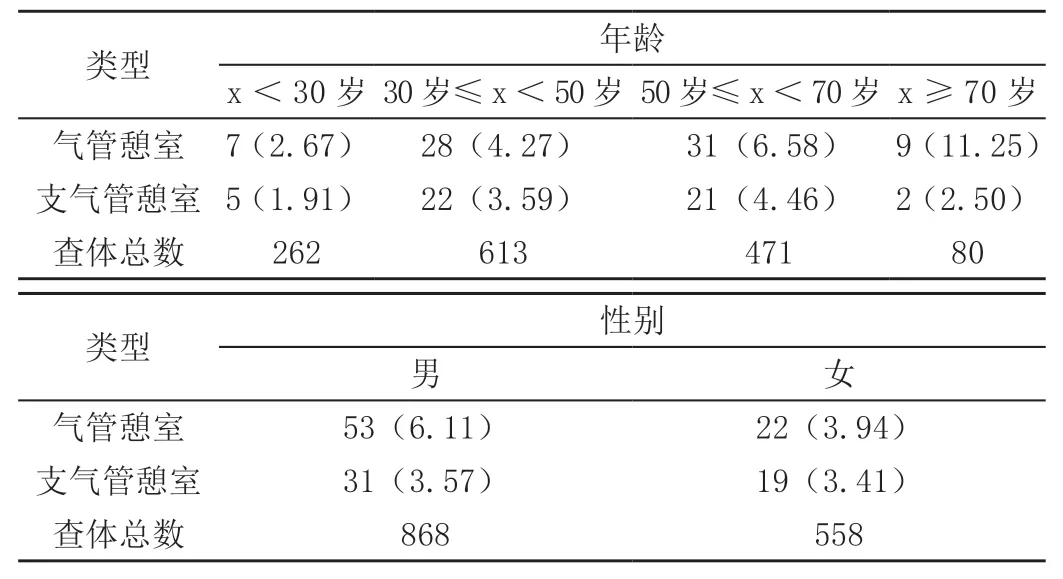
表1 气管、支气管憩室人群的临床资料[n(%)]
气管憩室在不同年龄组检出率有显著差异(χ2=11.534,P=0.009<0.05),随着年龄增加,检出率增高。气管憩室在不同性别组检出率以及支气管憩室在不同年龄组、性别组检出率差异均无统计学意义(χ2=3.190、3.492、0.028,P=0.074、0.322、0.868>0.05)。
2.2 TBD部位和大小
气管憩室检出87个,横截面长径为0.2~2.0 cm,横截面短径为0.2~1.5 cm,纵径0.2~2.5 cm,其中平均径>1.0 cm者19个,小憩室(直径<0.3 cm)35个。T1-3水平气管右后(6~9点方向)憩室83个(95.40%)。
支气管憩室检出共94个,横截面长径为0.2~2.2 cm,横截面短径为0.1~1.5 cm,纵径0.2~4.0 cm,其中小憩室(直径<0.3 cm)82个,仅1例平均径>1.0 cm。其中气管隆嵴下80个(85.11%)。
2.3 憩室的形态和结构
观察并记录TBD的形态、开口数量、开口类型、有无分隔和分隔数量、外壁的形态。见表2。
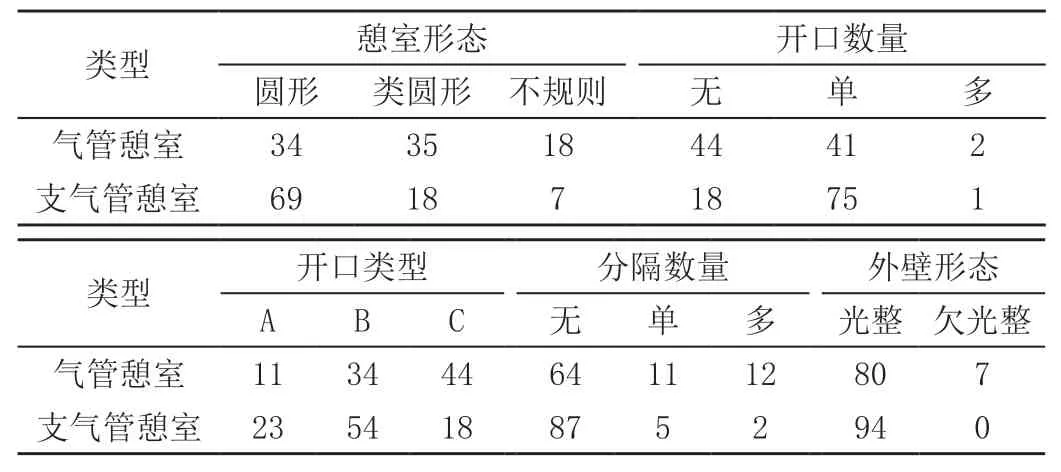
表2 气管、支气管憩室形态 单位:个
2.4 随访变化
119例病例中80例(120个TDB)有2次或以上随访结果。在随访过程中,共9例出现变化,剩余71例无明显变化。见图1。
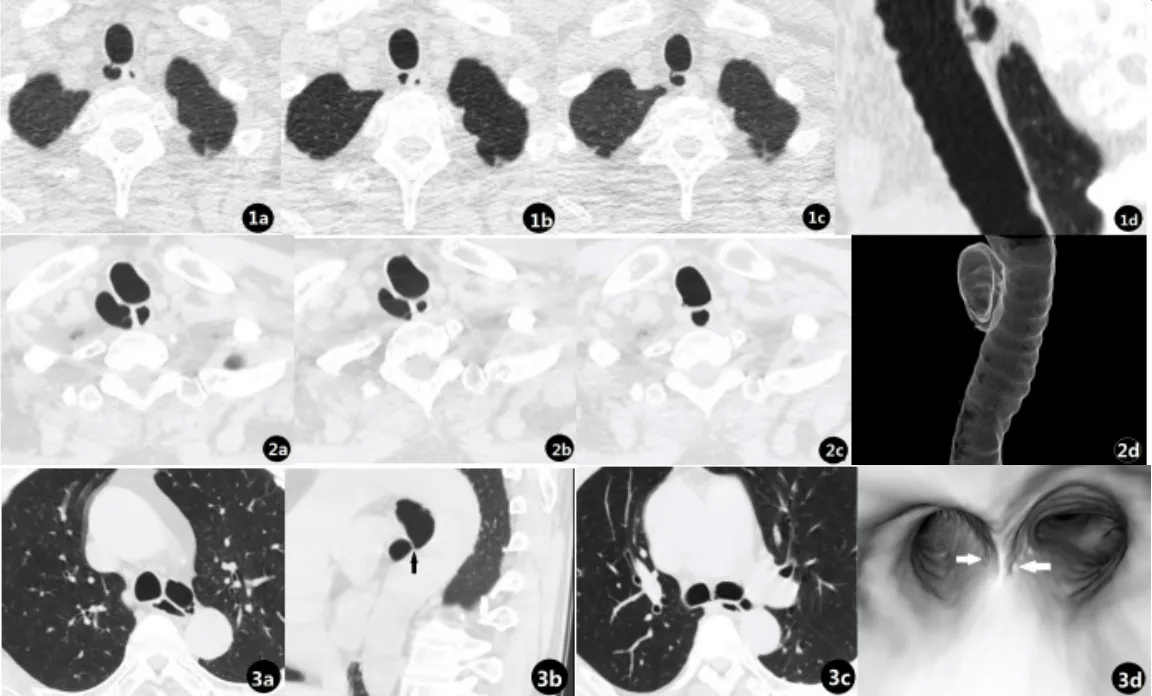
图1 气管、支气管憩室的CT表现及随访变化
3 讨论
TBD是气管或支气管黏膜经管壁薄弱处向腔外膨出而形成的一种突出于气管或支气管腔外的气囊性病变。本文对1 426名体检者进行CT扫描,检出TBD 119例(181个),总检出率8.35%;气管憩室75例,检出率为5.26%;支气管憩室50例,检出率为3.50%,其中气管憩室检出率与相关文献[5-6]近似,支气管憩室检出率较国外文献[7]低,可能与种族差异或样本量较小有关。整体检出率均较程鸣等[8]研究低,考虑本组病例为查体病例,多无呼吸系统症状或疾病。并且本研究发现气管憩室在不同年龄组检出率有显著差异(P<0.05),随着年龄增加,检出率增高。
气管憩室一般位于胸廓入口处的气管右侧,GOO等[9]认为胸廓入口处为胸外和胸内气管的转变点,该处气管位于颈胸部中线稍右侧,而食道位于中线稍左侧,致使该部气管的右侧壁相对薄弱。本组中气管憩室发生于T1-3水平气管右后(6~9点方向)最为常见,约占总数的95.40%,与以往相关报道一致[10-11]。以往有关支气管憩室的文献较少,但在实际工作中,支气管憩室比较常见,因其体积均比较小,有时候会被忽略。本研究发现支气管憩室多发生于气管隆嵴下,占85.11%,考虑气管隆嵴下脂肪间隙阻力较小有关。
TBD的CT诊断主要有三个方面:纵隔内的含气囊袋状影;与气管及支气管关系密切,与之毗邻[7];憩室与气管或支气管有交通[12]。但有些憩室在CT上并不能完全找到或显示二者的交通,考虑为通道含气少或分泌物堆积、堵塞影响其显示。因此,符合上述诊断要点中的2个时仍应首先考虑为TBD。此外,CTVE可见不少患者气管内小孔或表面凹陷,可辅助诊断气管憩室[13]。相关研究报道[8,14-15],TBD的开口显示率为57.55%~80.00%。本组憩室与气管及支气管之间的开口显示率为65.75%。部分气管憩室形态不规则,可见线样或褶皱样间隔,可能是由于憩室反复感染,呼吸道分泌物沉积所致。当憩室合并感染时可出现壁增厚,囊内出现液体密度或气液平。本组中仅发现7个气管憩室外壁欠光整,局部增厚,未见气液平。
以往关于TBD的随访变化的报道较少,本119例病例中80例(120个TDB)有2次或以上随访结果。在随访过程中,共9例出现变化,其中8例为气管憩室,1例为支气管憩室。1例减小后又增大,开口也随之由有到无又到有,考虑与受检者吸气程度大小有关。1例增大病例,合并肺气肿并肺大泡,考虑原因可能与肺功能降低,气道阻力增加有关。3例体积减小者,憩室内均含分隔样结构,1例体积减小明显,可能与反复轻微感染,憩室内出现炎性渗出物并机化粘连有关。4例形态改变,可能合并上述多种因素。
综上所述,气管及支气管憩室在体检人群中并不少见,通过MSCT后处理重建技术,可以观察TBD发生位置、大小、数目、形态以及它和气管或支气管之间的通道等,MSCT及其强大后处理重建技术几乎可以替代支气管造影、支气管镜检查,成为诊断TBD最可靠、实用的检查方法。了解TBD的CT特征有利于提高影像医师对其诊断正确率。

