新时代中国医务社会工作成长机制研究
——从政府推动到社会自觉*
王 傅,黄匡忠
(1 仲恺农业工程学院 人文与社会科学学院,广州 510225;2 北京师范大学 香港浸会大学联合国际学院,广东 珠海 519088)
一、问题的提出
党的十九大报告提出实施健康中国战略,要完善国民健康政策,为人民群众提供全方位全周期健康服务。党的十九届五中全会进一步提出展望二〇三五年,基本建成健康中国,更加彰显了全方位全周期健康服务的重要性。全方位全周期健康服务,绝非单纯医学视域下的“预防-诊断-康复”服务,而是全人视野下建立在“生物-心理-社会医学”模式下完整的健康服务。完整的健康服务,除了基于自然科学(如人体解剖、生理、病理和发病机制)的医疗服务,基于社会科学的医学人文服务是必不可少的。
医务社会工作(也称医疗社会工作,Medical Social Work)是医学人文服务的重要组成部分。现代医学人文科学的发展客观要求建立一个以医务社会工作为主体和主导的新型医学人文关怀体系。[1]国家一直重视和推动医务社会工作。2009年4月,《中共中央、国务院关于深化医药卫生体制改革的意见》中提出,“开展医务社会工作,完善医疗纠纷处理机制,增进医患沟通”,要求各地医院根据按照福利和公平的原则,分类配备医务社会工作者为病患提供服务。2011年,中央组织部、中央政法委、民政部等18个部门和组织出台了《关于加强社会工作专业人才队伍建设的意见》,提出医院属于“需要开展社会工作服务的单位,要将社会工作专业岗位纳入专业技术岗位管理范围”。2014年,国家卫生计生委在《2014年卫生计生工作要点》中提出,要严格医疗服务管理,深入开展医务社会工作。2018年10月,国家卫健委公开《进一步改善医疗服务行动计划(2018—2020年)考核指标》,医务社工制度首次被单独列为一级指标(在该指标下包含两个二级指标:医务社工配备情况和志愿者服务时长,各3分),其分值占总分的6%。
然而,在实践中,由于技术至上主义思想的影响,医务人员和医院管理人员对医务社会工作认可度并不高。据2015年的一项调查发现,28.57%的医务人员和45.67%的患者不知道甚至从未听说过医务社会工作。[2]据笔者2018年12月对某家已开展医务社会工作的医院访谈后发现,多数医务人员和医院管理人员对社会工作一无所知,往往误解为“义工”;部分对医务社会工作有所了解的医务人员和医院管理人员对医务社会工作兴味索然,仅仅认为是“搞搞活动”“谈心聊天”“做无用工作”,视其为可有可无的“鸡肋”,并不认为能发挥重要作用。少数认同医务社会工作的医务人员,往往是目睹医务社会工作者在及时有效处理危机事件(比如严重的医患纠纷)之后,才意识到医务社会工作的重要性。
由此可见,官方积极推动、社工热心行动而医院方迟迟不动的现象,是当前多数地方医务社会工作发展初创期的现状。但是,这并不意味着缺乏积极响应和良性互动就是医务社会工作的应然状态。从历史渊源上看,医务社会工作是由专业的医务社会工作者采用社会工作的价值观、伦理和方法,为有需要的个人(主要是失去健康的人)、家庭、机构和社区提供专业医务社会服务,来促进人的全方位健康和提高生命质量,帮助其舒缓、解决和预防疾病带来的各种问题,恢复和发展社会功能的助人活动[3],是社会工作最初的领域,也是医务工作的坚强后盾。
如何才能让“主动被动”关系变成“多方联动”关系呢?如何让政府的积极推动变成社会的深度自觉呢?需要在当前已经实施医务社会工作的区域中寻找答案。由于不同的历史背景和文化传统,我国各地的医务社会工作发展模式存在一定的地域性差异。[4]课题组选择了中国南方的A市B区,以此来探讨中国本土医务社会工作服务的发展路径。在与A市B区相关工作人员的多次沟通和交流合作中,对该区多年来医务社会工作的发展脉络进行了梳理,认为该区的医务社会工作发展经历了政府推动的初创期,如今已经到了多中心合作的发展阶段,从内部和外部两方面来探讨新时代中国医务社会工作发展的可能成长机制。
二、中国医务社会工作的发展脉络
中国社会工作有两个源头,一个是近代从西方传入的专业社会工作,另一个是中国本土的社会工作[5]。但医务社会工作则完全是舶来品。医务社会工作于1895年产生于英国,其最初要解决的是两类问题:疾病本身的问题和与疾病相关的家庭社会问题。中国的医务社会工作诞生于1921年。那一年,美国浸礼会传教士浦其伟(Cicero Washington Pruitt)的长女浦爱德(Ida Pruitt)在洛克菲勒基金会资助新建的北平协和医院建立了医疗社会服务部,搭建了医生与病人之间的桥梁。[6]该服务部是民国医疗社会工作的摇篮,随后,南京、济南、成都、上海和福州的教会医院,都在浦爱德培养的人才推动下,陆续成立了社会服务部,开展医务社会工作。由于民国时期战乱频仍,国家经济状况处于崩溃边缘,当时的医务社会工作是以经济救助为主要内容,以个案工作为主要手段。[7]解放后,专业性社会工作中断,医务社会工作自然也随之中止。改革开放后,医务社会工作迟迟未出现在人们的视野中。直到“看病难、看病贵”的问题凸显,医患关系日趋紧张,恶性伤医案和医院内群体性频发之后,人们才发现了医务社会工作的价值。各地的医务社会工作开始如火如荼地开展起来。[8]
医务社会工作与一般社会工作存在共同点,即服务对象都是困难群体,因此都无法通过市场机制来实现(因为市场存在逐利性,依靠困难群体能产生的利润无法吸引企业参与);服务主体都是社会工作者;都可以采用三大基本社会工作方法(个案工作、小组工作和社区工作)。但医务社会工作的运作规律存在一定的特殊性,表现在:(1)建立关系的复杂性。普通的社会工作往往只需要跟案主建立关系,相对单纯;医务社会工作必须跟医务人员和病患同时建立关系,与任何一方关系不良,都会造成助人行为的失效甚至失败。(2)必须进行跨专业合作。并非所有社会工作都需要跨专业合作,比如一般性的家庭领域社会工作和社区工作,普通的社会工作者就能完成。但医务社会工作是一个特殊的工作,服务对象是有疾病(一般是重病或者家庭困难者)的案主,对疾病本身的介入,并非医务社会工作者之所长,社会工作者需要对疾病有充分的了解,需要与医护人员紧密配合。(3)工作价值与伦理的矛盾性。尽管医疗行为和社会工作都是生命对生命的介入,但在实践过程中,受到技术至上主义的影响,医患关系存在物化变异。[9]医生和患者之间的信息不对称,在医患博弈关系中会引发逆向选择和道德风险。[10]因此,在“对服务对象是否应该无条件地尊重”和“是否应该相信人是可以改变的”等基本价值观上面,医务人员和社会工作者会存在一定差异,继而在合作中会产生一定的矛盾。
因此,在当前的历史条件下,一般而言,想要依靠医院主动或者自动寻求医务社会工作的帮助,存在一定难度(除非医疗机构正处在医患纠纷的危机之中)。单靠市场和社会力量,以及相关者(医务人员、管理人员、患者及其家属等等)的自发性认知,很难构建起完善的医务社会工作服务系统。至少在医务社会工作事业发展的早期,政府的推动是不可或缺的。政府可以通过搭建平台、购买社会工作服务的方式,打开当地的医务社会工作局面。当发展到一定程度以后,政府应该及时淡化主导者和推动者角色,将主动权交给社会,并作为平台搭建者和监管者角色,以保证医务社会工作事业的健康有序发展。
三、本土医务社会工作服务的发展历程——基于A市B区的考察
(一)萌芽阶段:国家倡导医务社会工作
对医务社会工作实务发展的探究,必须置于新时代中国社会转型的时空语境之中。中国社会转型的过程是一步步走向现代化的过程。社会发展的失衡与失序是转型期的突出问题,导致了社会矛盾凸显。这种问题反应在医疗卫生领域表现为医患互动失衡和医患关系紧张,因此构建和谐医患关系成为医务社会工作的重要目标。A市B区的医务社会工作事业,发轫于2011年,但更早要追溯到2009年4月。那一年,国家新医改方案发布,明确提出要开展医务社会工作。虽然彼时倡导开展医务社会工作的目的,是为了完善医疗纠纷处理机制,增进医患沟通,在全社会形成尊重医疗卫生工作者和患者的良好风气(在全球层面,医务社会工作产生的最初宗旨是照顾和关爱病患[11])。但政策一出,医务社会工作的历史车轮,便朝着专业化发展的道路发展了。
(二)初期阶段:地方政府作为第一推动力
在市场经济条件下,经济主体追求自身利益最大化,需要制度规范和引导。作为市场主体的企业,对毫无利润空间社会工作并无兴趣。因此,政府责无旁贷地成为了医务社会工作发展的第一推动力。在A市B区,2011年该区卫生系统以B区人民医院作为试点,首次将专业社会工作服务引入卫生系统,为患者提供心理疏导、法律援助、经济支援、家庭情感支持、协助恢复社会功能等服务。该项目试点最初设计以构建新型医患关系为切入点,在医疗领域引入社会工作服务增强医患互信,探索用社会学的方法为病患提供人性化服务。这一点正好与国家新医改方案中对医患关系的倡导相契合。该项目从需求评估到方案执行都始终围绕“改善医患沟通,促进医患和谐”为核心目标展开。项目仅开展一年,就得到了国家相关部门(如民政部)的高度肯定,也获得了广大患者和市民的好评。
(三)中期阶段:地方政府推动的后续效应
在地方政府发挥了第一推动力之后,社会力量的跟进和响应程度是反映政府能力和社会活力的重要指标。政府推动与社会响应隐含着一定张力,这种张力既表现为政府推动与社会自觉之间的冲突也表现为两者的良性互动。若能理顺关系,则可以出现“政府振臂一呼,社会云集响应”的充满生机与活力的良性互动局面。在A市B区,政府出资购买服务是医务社会工作的最初推动力。第一次推动成功以后,带来了示范效应。B区卫计局立即发动其他有条件的医院开展医务社会工作服务,得到了其他医院的热烈响应。2014年起,B区卫计局制定了专项医务社会工作预算,有针对性地开展医务社会工作服务。其中,2015年至2017年,B区卫计局连续两年开展“B区医务社会工作竞争性资金分配”及“B区医务社会工作奖励性资金分配”,通过资金竞投的方式促进B区医务社会服务的开展,总投入超235万元,激发了医院自主购买服务的热情(如表1所示)。

表1 A市B区医务社会工作发展历程
(四)深度发展阶段:社会自觉参与的治理格局形成
当医院自主购买服务成为一种风气,即社会自觉参与的氛围逐渐形成,B区的医务社会工作就进入了深度发展阶段——社会自觉参与的综合治理格局形成阶段。这种综合治理格局体现为两种形式的合作:
1.跨专业主体合作:不同专业团队参与
医务社会工作是一定需要跨专业合作的。B区的诸多医务社会工作,其实施团队都是跨专业团队。如B区第四人民医院的“宁养关爱——重大疾病临终关爱服务项目”,探索“医务社会工作+医护人员+心理咨询师+营养师+律师+志愿者”的综合性照顾团队,通过整合社会资源和不断探索重大疾病患者、临终患者的需求,运用个案或社区工作方法为患者及其家属提供服务。针对73岁的某晚期肝癌患者,项目社会工作结合患者需求,链接营养师为案主在治疗期间因病情影响出现的饮食问题提供指引,链接相关厂家为案主特别定制专门食物,还链接心理咨询师针对家属提供一个宣泄的渠道,学习相关临终病患的照顾技巧。通过社会工作的介入,在有效缓解照顾者家属压力的同时,也促使案主的情绪由低落阴郁逐渐转变为乐观开朗,逐渐改变对生死的看法,愿意以更坦然的方式面对生活,病情也随之好转。
2.专业和非专业主体的合作:社工和义工合作
在医务社会工作的服务主体中,最直接的主体是专业化的社会工作机构。随着医务社会工作服务的蓬勃发展,志愿服务也越来越多参与其中,这既可以解决社会工作者数量的不足,也为广大志愿者提供了解和服务社会的机会。在B区医务社会工作的服务实践中,引进志愿者参与院内外服务几乎成为医务社会工作的必选动作。通过志愿精神带动志愿者创造了更美好的医院及社区环境,以志愿服务激发了社会治理活力。这方面的特点体现在:(1)创新载体,推动公益服务常态开展。通过志愿服务为医院患者和院外居民经常开展就医指引、维持秩序、健康宣教等服务,甚至参与科室工作,提供专业服务,如营养咨询、心理辅导等。(2)挖掘骨干,打造特色志愿服务品牌。通过培养骨干志愿者,在队伍中起到凝聚带领的作用,促使团队稳定。同时,通过彰显骨干精神,影响和感染群众不断加入到队伍中提供志愿服务。(3)整合资源,促进跨领域合作,保障志愿者资源可持续。为了保证志愿者人力资源的可持续性,B区医务社会工作整合资源,促进跨领域合作,促进志愿者人力资源阶段性补充。比如,“义心医意”医务社会工作服务项目于2015年7月正式启动,由B区第五人民医院向A市G社会工作服务中心购买服务,项目在实施过程中积极联动资源,与学校、商家合作,签订服务协议,促进志愿人力资源阶段性地输送和补充,保障义工招募和服务的持续性;另一方面,与社会组织和企业合作,接受个人物资捐赠,促进资源链接。
四、新时代医务社会工作的成长机制
机制(mechanism)一词,源于古希腊文的mechane,原意为工具、机械,即人们为达到一定的目的而设计的装置。[12]中文的“机制”,源自“机器”与“制动”二词的首字。1980年上海辞书出版社的《辞海》中对机制的解释为“机制,原指机器的构造和动作的原理”,后来引申为“从现象的描述进行本质的说明”。参照唯物辩证法的分析思路,我们可以将医务社会工作的成长机制分为内部机制和外部机制。无论内部和外部机制,都有正反两个方向,即正向动力机制和反向制约机制。前者是指事物发生、发展的动因及其构成,是事物成长机制的积极方面,后者则是指事物发生、发展的制约因素及其系统关系,是事物成长机制的消极方面。[13]
(一)内部机制
内部机制是当社会问题发生后,引发解决问题需求的内生机制。内部机制既有动力也有阻力。服务对象(病患)的问题、医务人员专业化分工(因此难以兼顾患者的心理、家庭和社会适应等方面)和医患关系紧张是医务社会工作产生的内在根源。
1.服务对象(病患)的问题
在不同的时代,服务对象(病患)的问题是有所不同的。在民国时期,由于国民经济处于崩溃边缘,人们生活水平极低,温饱问题尚未解决,因此,那时的医务社会工作要解决的主要问题是服务对象的经济困难问题(特别是住院费用问题和因疾病造成的家庭困难问题)。在今天,由于人均寿命的延长、疾病谱死亡谱的变化和医学模式的改变,服务对象的问题也日趋复杂化。比如,由于疾病谱死亡谱的变化,心脑血管疾病和癌症患者日趋增多,A市B区有针对性地实施了某项目,专门针对乳腺癌、结直肠癌、中风、骨科的病人及其家属,提供个案辅导、善终服务、多元主题教育与培训、病房关怀探视等支持,及时回应病人及家属需要,协助更好面对疾病,应对因患病而带来的问题的能力。
2.专业化分工的现实和趋势
医学模式的改变让卫生行政部门和相关专家呼吁要将“以疾病为中心”转变为“以病人为中心”。[14]于是,医生被认为是在诊断上应该掌握患者心理、家庭和社会致病因素,在治疗上能够重视患者的民主参与,与患者合作进行治疗,在康复上除了重视功能康复外,还要进行心理康复、家庭康复、社区康复和社会康复,成了一个掌握多学科知识、多学科技能和各素质全面发展的全才。这在医学科学理论越来越精深,分科越来越精细和对医护人员技术要求越来越高的情况下是不现实的。因此,必须将专业的工作交给专业的群体,让医务社会工作介入。
3.医患关系紧张
改革开放以前中国医务社会工作虽然中断,但那时城市人由单位担负起了医疗服务筹资与看护方面的责任,解除了职工在获取医疗服务方面的后顾之忧[15],农村人由于农村合作医疗发挥了重要作用,得到了低费用和适宜的医疗保健技术服务,满足了基本卫生需求[16],尽管没有医务社会工作,医患纠纷也较少。改革开放后,经济腾飞、社会发展和医疗技术水平提高却并未建立和谐的医患关系,反而使看病难,看病贵的问题日益严重,医患之间的关系由原来的纯朴、简单、感激、怜悯变成了后来的复杂、猜忌、提防、冲突[17],各种医闹、伤医甚至杀医事件频发,医患关系极度紧张。这个时候,社会急需医务社会工作者通过提供各种辅导和服务,协助患者和家属与医方进行有效的沟通,促使医疗服务更专业化地满足患者的需要,从而构建和谐的医患关系。[18]
同样看A市B区,B区人民医院医务社会工作服务项目启动至今,形成一个“健康促进中心”、两种互助团体和三个配套支持的运作模式,通过患者的“组织化”,从社会工作引导团队组建,到团队自身发展出骨干成员,并逐步建立章程规范,完善组织发展,借助常规性的聚会联谊、知识分享、经验交流,使这些患者团体实现自助互助、相互支持、实现自我管理。面对无助低落的情绪可以通过“组织”获得安慰,面对矛盾冲突可以寻求“组织”进行第一层的化解和过滤,也促进问题解决往正规的渠道去发展,一定程度上缓解了医患关系,减少了医患冲突。
(二)外部机制
外部机制主要是医务社会工作发展的外在环境,包括制度环境、经济与社会环境和多中心合作格局。
1.制度环境
制度是一系列被制定出来的规则、守法程序和行为的道德伦理规范,它旨在约束追求主体福利或效用最大化利益的个人行为。[19]制度相对稳定和长效,既有成文的,也有不成文的,既有正式的,也有非正式的。所有用以规范和约束医务社会工作的成文、不成文、正式与非正式的规则,共同组成了医务社会工作的制度环境。
对于A市B区而言,其制度大环境是国家医疗制度改革和社会治理体制创新。2009年,中共中央、国务院向社会公布《关于深化医药卫生体制改革的意见》,提出了“开展医务社会工作,完善医疗纠纷处理机制”。2013年党的十八届三中全会通过的《中共中央关于全面深化改革若干重大问题的决定》,在社会建设方面提出了“创新社会治理体制”的新要求,其核心是强调政社分开,政府放权,社会力量接权,通过培育理性社会主体来承接因政府职能转变而让渡出来的社会管理权力。[20]因此,B区政府和卫生行政管理部门开始“着眼于维护最广大人民根本利益,最大限度增加和谐因素,增强社会发展活力,提高社会治理水平”,其重中之重是解决患者经济、心理、社会问题,促进患者全面康复,缓解医患冲突,改善医患关系,推进社会善治。从2011年开始A市B区的医务社会工作大发展,我们足以看出制度环境对于医务社会工作的极大推动。
2.经济与社会环境
随着经济社会发展,人们对美好生活的向往日益增长,对生活质量和就医质量的期望值也不断提高。出现了人们集体无意识地选择到高水平医院就医的情况,甚至拉动了三甲医院周边的房价,产生人口集聚效应。[21]这无形中造成了基层医院和技术水平稍弱的医疗机构的资源闲置和浪费(事实上多数疾病是常见病,无需在大型三甲医院治疗)。医疗技术的日新月异,带来的是双面效应。一方面,由人才、技术和设备三大要素构成的医疗技术极大地提高了医疗质量,其中医疗技术人才是决定医疗技术质量的关键要素,医疗技术创新是提高医疗质量的重要手段,先进的医疗仪器设备是保障医疗质量的物质基础。[22]但另一方面,由于医疗仪器设备的日益先进化和循证理念(既有医学上的循证也有法律上的循证)的影响,医务人员越来越依赖检查和检验设备,原来被界定为辅助检查的化验、放射和影像学等检查反而不再是“辅助的检查”,而是成为了最重要的必需的检查,医务人员的传统的视触叩听等物理检查技能水平(特别是年轻医生的水平)正在逐步退化。[23]过度依赖设备和数据指标的结果是医患关系进一步物化,医患沟通及感情交流无论在数量还是在质量上明显不足,过度医疗特别是过度检查更加严重,医疗费用(特别是检查费用)愈加上涨,医患关系更趋紧张。在这种情况下,医务社会工作正好可以发挥其作为稳压器和减压阀的作用。
3.多中心合作格局
多中心合作格局,即在医务社会工作实践中,体现为两个合作:治理上的合作和服务中的合作。治理上的多中心格局,意味着多个权力中心和组织体制治理公共事务。[24]服务中的多中心格局,体现为针对服务对象的跨专业合作。
(1)治理上的多中心格局。多中心概念的最早提出者是博兰尼[25],这一概念带有隐喻色彩,提出的时候还不算是标准的学术名词。多中心治理理论由美国学者奥斯特罗姆夫妇创立,该理论打破了以往学者认为只有国家或市场是解决公共事务治理之道的定式思维,在政府、市场两个中心之外引入社会,作为“第三个中心”[26]。有学者认为多中心即是无中心,这种说法有待商榷。正如社会发展需要以社会分工为基础一样,不同类别的治理主体不可能是完全对等的,存在天然的差异极为正常。比如具备公权力的政府机关和民间社会组织在调动资源和影响力上不可能完全对等。但无论如何,二者至少在法律上平等,在监督上是相互的。对于一个区域的医务社会工作的治理中,各主体的关系可以简单地用下图来描述(图1)。
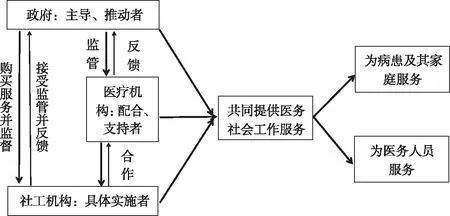
图1 医务社会工作多中心治理主体的角色定位
(2)服务中的多中心格局。在医务社会工作服务中,直接服务者是一线医务社会工作者。但医务社会工作者不是孤立地进行服务,而是与其他专业人员一起服务,这就是所谓的跨专业合作。跨专业合作,就是“让专业的人做专业的事情”。(图2)
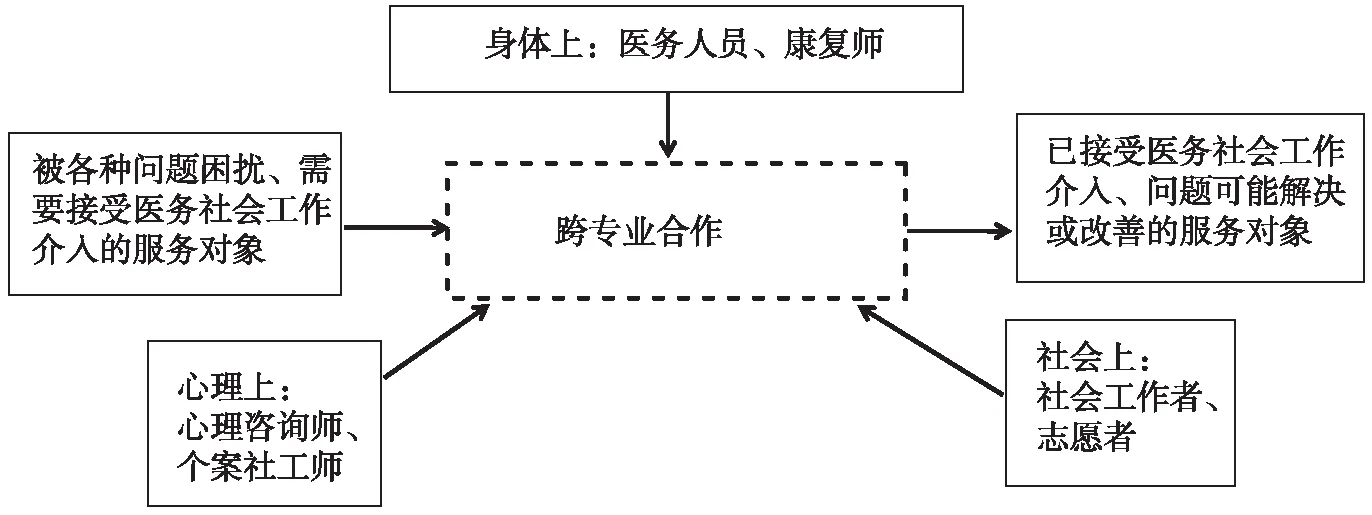
图2 医务社会工作多中心服务主体的角色定位
也就是说,患者身体上的问题,即在疾病的诊断和治疗上,医生、护士、康复治疗师和营养师发挥最根本的作用,社会工作者应该对患者的疾病现状有所了解,但不能做医生护士的专业性工作。患者心理上的问题,轻度的可以社会工作者自己解决,但严重的抑郁症、焦虑症或者变态人格,则需要专业心理咨询师或者心理治疗师的介入,社会工作者不能作出超出自己专业能力范围的事情。患者社会上的问题,必须由社会工作者来解决。比如,患者存在社会适应不良,患者存在经济困难或者病态家庭结构,等等。
五、研究总结与展望
在中国,舶来的医务社会工作产生于百年前,经过一段时间的停滞和休眠后,在改革开放特别是新时代推进国家治理体系和治理能力现代化的形势催生下,开始了井喷式发展。在当前中国的社会情境中,医务社会工作的可持续发展需要契合本土的政治、经济、社会和文化环境。A市B区的医务社会工作植根于当地的经济社会和文化土壤,一直依靠政府推动作为主导力量,但政府这只“看得见的手”并未“从不放手”,而是能够因地因情制宜,“放手不放眼”,在加强监管的同时与其他主体保持合作关系,灵活地将医务社会工作发展思路及时从最初的“以医患关系为中心提供服务”调整为“以服务对象为中心开展针对性系统服务”,回归了百年前医务社会工作的初心和使命,资金来源也从单一来源采购到后来的以政府投入为主,医院、政府、社会资源合力为患者提供帮助。在政府的推动下,各医疗机构也结合自身实际,与社工机构合作开展医务社会工作服务,形成了本土化的服务模式,加强了医疗卫生服务的人文关怀。由此可见,中国本土化医务社会工作发展,其原始动力需要依赖政府推动和主导,而不能消极地等待社会自生与自觉,但医务社会工作的可持续发展动力需要社会力量的多中心合作,需要各合作主体基于其专业特质发挥专业性作用,而不能毫无进展地等待政府反复推动。
——医务工作者之歌

