可切除胰腺癌术前评分分级体系的建立与应用
王成方, 王之江, 王伟林,2,3,4,5
1 浙江大学医学院附属第二医院 肝胆胰外科, 杭州 310009; 2 浙江省肝胆胰肿瘤精准诊治研究重点实验室,杭州 310009; 3 浙江省肝癌诊治技术研究中心, 杭州 310009; 4 浙江大学肝胆胰疾病精准诊治临床创新中心,杭州 310009; 5 浙江省肝胆胰疾病临床研究中心, 杭州 310009
胰腺癌是一种高度恶性的致死性肿瘤,发病率较高且预后极差。美国2021年癌症数据显示,胰腺癌发病率仍呈上升趋势,新发病例居于男性第10位,女性第9位,其致死率居所有恶性肿瘤的第4位,5年生存率仅约10%,在所有癌症种类中最低,且致死率在男性中仍逐渐上升[1]。我国情况同样不容乐观,中国国家癌症中心2017年统计数据显示,胰腺癌居我国男性恶性肿瘤发病率的第7位,女性第11位,占恶性肿瘤相关死亡率的第6位[2]。
根治性切除术是胰腺癌唯一可治愈的手段,但胰腺癌患者手术切除率不足20%[3],且接受根治性手术切除的患者,其5年生存率也不足40%[1],甚至低至20%[4]。多达80%的患者在术后发生局部复发或远处转移,其中大部分发生在术后2年内[2],甚至24%~51%的患者发生在术后1年内[5-7]。
为改善患者预后,胰腺癌的新辅助治疗受到越来越多的关注。美国国立综合癌症网络(NCCN)和我国2021版胰腺癌诊治指南[8-9]建议,对合并包括CA19-9显著增高、瘤体较大、区域淋巴结肿大疑似转移、体质量显著降低和伴有明显疼痛等高危因素病理诊断明确的可切除胰腺癌患者开展新辅助治疗。但有研究[10]表明,约20%的可切除胰腺癌患者因新辅助治疗失败而出现疾病进展,或者因化疗的不良反应及体能状态下降,错失手术机会;术前穿刺明确病理学诊断及置管减黄等均为有创性操作,具有出血、胆管炎、胰瘘及肿瘤播散等潜在风险。因而对可切除胰腺癌患者常规开展新辅助治疗仍存在较大争议。现需要一种可靠的术前工具对患者进行区分,筛选出高危复发和预后不佳的患者进入新辅助治疗流程,非高危患者可直接行根治性手术。目前尚无比较权威的被临床医生广泛认可的筛选系统,故本研究试图分析患者早期复发的危险因素,从而建立一个评分体系以对患者进行分类,指导可切除胰腺癌患者不同治疗策略的选择。
1 资料与方法
1.1 研究对象 回顾性收集2015年3月—2021年6月在浙江大学医学院附属第二医院肝胆胰外科行根治性手术的可切除胰腺癌患者临床资料;另选取同期于术前新辅助治疗后行根治性手术的可切除胰腺癌患者纳入新辅助治疗组。纳入标准:(1)行胰腺癌根治性手术切除;(2)术后病理明确诊断为胰腺导管腺癌;(3)术前初始影像评估为可切除胰腺癌。排除标准:(1)未行根治性手术切除;(2)术后90 d内死亡;(3)术前影像评估非可切除;(4)新辅助治疗患者术前未取得病理学证据。
1.2 观察指标 (1)患者一般资料,包括性别、年龄、身体质量指数(BMI)、既往糖尿病史、肝炎(乙型肝炎/丙型肝炎)史、烟酒史、术前疼痛等。(2)患者术前影像学资料肿瘤位置、肿瘤直径(若术前不同影像学检查测量肿瘤直径不同,则选择与术后病理检查更接近的数据)、淋巴结情况、胰腺萎缩、胰管扩张等;术前黄疸情况、是否行术前减黄等。(3)患者术前各项实验室检验指标(术前2周内),血常规如红细胞、血红蛋白、白细胞、血小板计数、淋巴细胞计数等;血生化如血清白蛋白、总蛋白、谷丙转氨酶、谷草转氨酶、总胆红素、糖化白蛋白、总胆固醇、甘油三酯等;术前凝血指标如国际标准化比值、血纤维蛋白原等;术前肿瘤标志物CA19-9、CA242、CA125、CEA等。(4)术后复发的随访资料。中位随访时间14个月(1~73个月)。
1.3 相关定义及标准 (1)可切除胰腺癌标准参照《中国胰腺癌诊治指南(2021)》[9],肿瘤未触及腹腔干、肠系膜上动脉或肝总动脉,肿瘤未触及肠系膜上静脉或门静脉,或有触及但未超过180°,且静脉轮廓规则。(2)BMI:体质量(kg)/身高2(m2)。(3)预后营养指数(PNI):血清白蛋白(g/L)+5×淋巴细胞计数(×109/L)。(4)GPS评分:C反应蛋白(CRP)升高合并低蛋白血症赋值2,仅有一项异常赋值1,两项指标均正常赋值0。(5)血浆纤维蛋白原/血小板计数比值(FPR):血浆纤维蛋白原(g/mL)/血小板计数(×109/L)。(6)将根治性术后6个月内复发定义为术后早期复发。
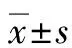
2 结果
2.1 基线资料 选取直接行根治性切除手术的胰腺癌患者283例,男166例,女117例,平均年龄(63.77±9.15)岁;其中95例患者于术后6个月内复发,纳入早期复发组,余下188例无复发或术后复发时间超过6个月的患者纳入非早期复发组。同期于术前新辅助治疗后行根治性手术的可切除胰腺癌患者20例,男性11例,女性9例,平均年龄(59.60±7.61)岁;该组患者全部行新辅助化疗,有3例同时联合放疗。
直接行根治性切除手术的胰腺癌患者基线资料比较结果显示,早期复发组BMI低于非早期复发组,差异有统计学意义(P<0.05)。其余基线指标比较,差异均无统计学意义(P值均>0.05)(表1)。
2.2 术前血常规相关指标比较 早期复发组与非早期复发组血常规相关指标比较,红细胞、白细胞、血小板计数等差异均无统计学意义(P值均>0.05),详见表2。
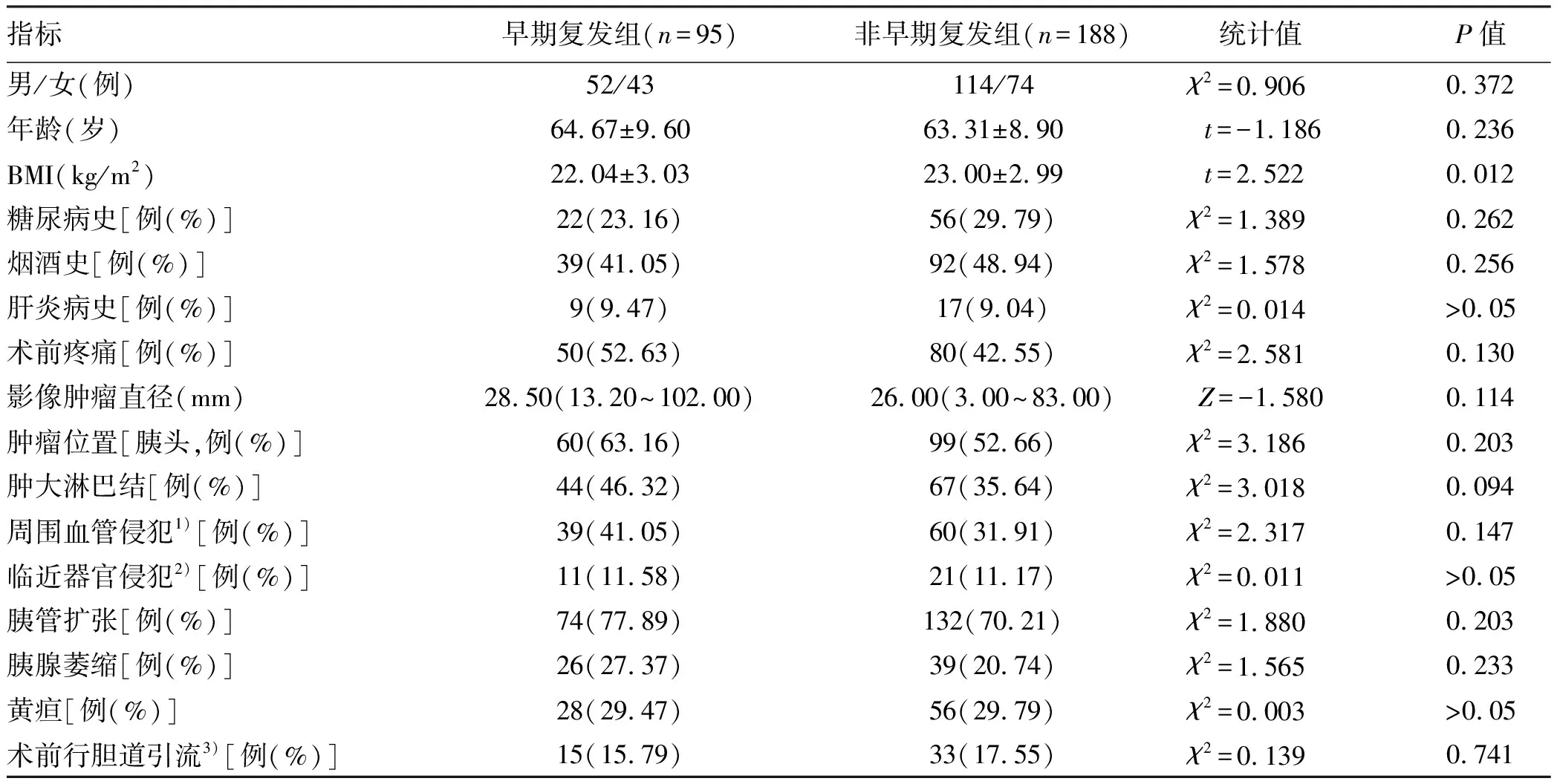
表1 患者基线资料
2.3 术前生化指标比较 早期复发组患者甘油三酯水平低于非早期复发组,差异有统计学意义(P<0.05);其余生化指标比较,差异均无统计学意义(P值均>0.05)(表3)。
2.4 术前肿瘤标志物及凝血指标比较 早期复发组患者CA19-9、CA242、CA125、血浆纤维蛋白原均高于非早期复发组,差异均有统计学意义(P值均<0.05);其余肿瘤标志物及凝血指标比较,差异均无统计学意义(P值均>0.05)(表4)。
2.5 术后病理指标与辅助治疗比较 早期复发组患者与非早期复发组相比,N分期(淋巴结阳性率)和肿瘤分化情况差异均有统计学意义(P值均<0.05),其余术后病理指标和辅助治疗在两组间差异均无统计学意义(P值均>0.05)。
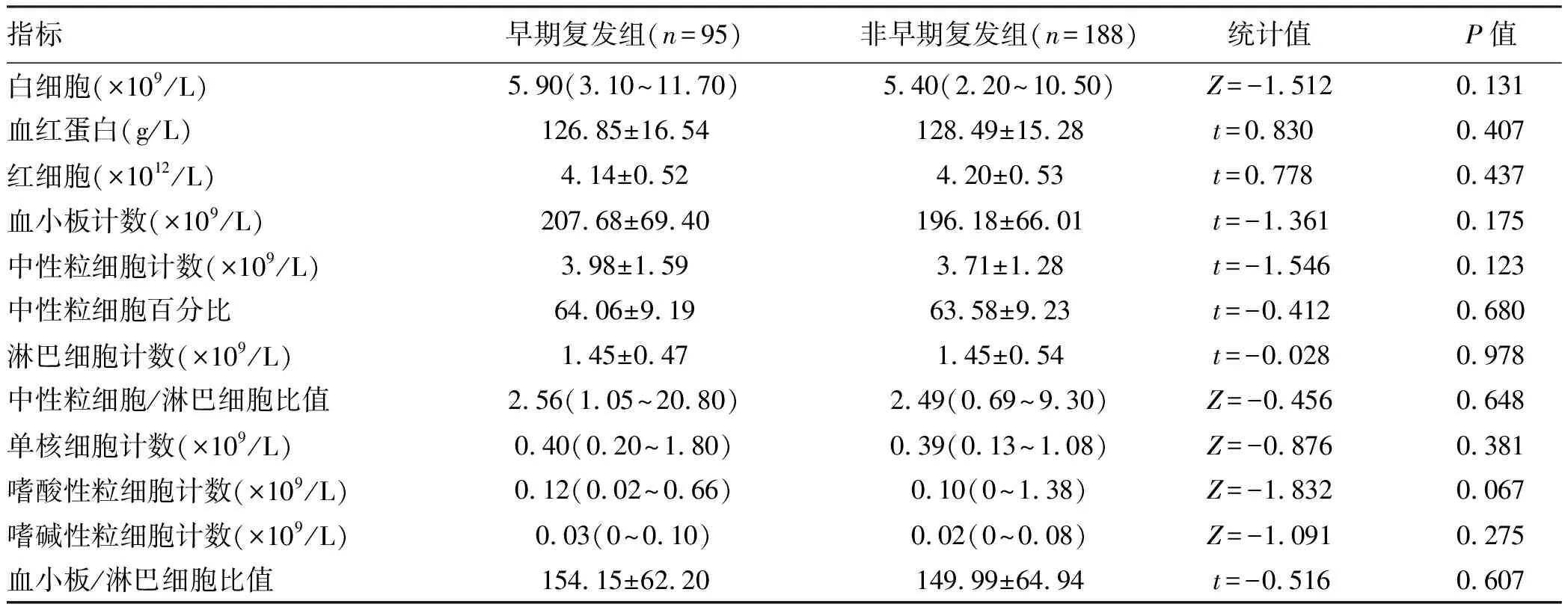
表2 血常规相关指标

表3 生化指标比较

表4 肿瘤标志物及凝血指标
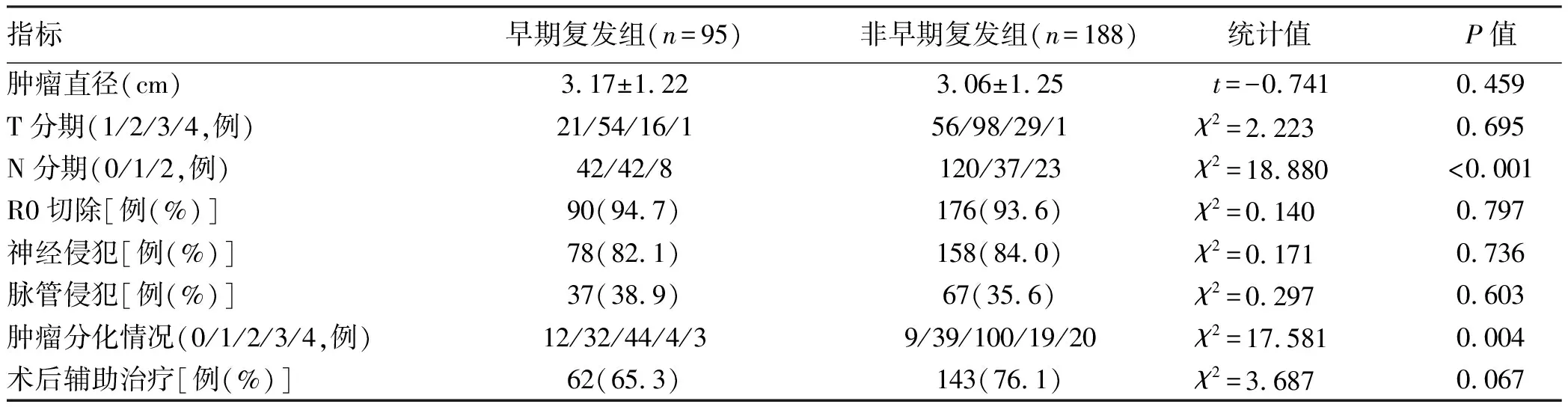
表5 术后病理指标与辅助治疗
2.6 评分分级体系建立及验证 通过ROC曲线确定单因素分析中差异有统计学意义的指标的最佳临界值,将其转化为二分类变量进一步行多因素分析。结果显示,BMI、CA19-9、CA242、CA125和血浆纤维蛋白原的最佳临界值分别为23.00 kg/m2、260.0 U/mL、30.0 U/mL、15.0 U/mL和4.00 g/L。以临界值转化为二分类变量进行赋值,其中影像提示肿大淋巴结=1,非肿大淋巴结=0;BMI<23.00 kg/m2=0,≥23.00 kg/m2=1;CA19-9<260.0 U/mL=0,≥260.0 U/mL=1;CA242<30.0 U/mL=0,≥30.0 U/mL=1;CA125<15.0 U/mL=0,≥15.0 U/mL=1;血浆纤维蛋白原<4.00 g/L=0,≥4.00 g/L=1。将影像提示肿大淋巴结、CA19-9、CA242、CA125、血浆纤维蛋白原、BMI和甘油三酯纳入多因素Logistic回归分析,结果显示BMI、血浆纤维蛋白原和CA242是可切除胰腺癌患者早期复发的独立危险因素(P值均<0.05)(表6)。
将BMI、CA242、血浆纤维蛋白原3项纳入评分分级体系,BMI<23.00 kg/m2计为1分,否则计为0分;CA242≥30.00 U/mL计为1分,否则0分;血浆纤维蛋白原≥4.00 g/L计为1分,否则0分,总分为0~3分。对早期复发与非早期复发患者进行评分,结果显示早期复发组评分更高[2(0~3)分 vs 1(0~3)分,Z=-5.339,P<0.001]。Kaplan-Meier曲线分析结果显示,不同评分组患者无复发生存时间比较差异有统计学意义(χ2=28.116,P<0.001)(图1),分值越高预期无复发生存时间越短,4组患者中位无复发生存时间分别为29个月、12个月、7个月、3个月,总体中位无复发生存时间为11个月。将3分定义为高危组,0~2分定义为低危组。非新辅助治疗患者中,高危组早期复发率为84.6%,低危组早期复发率为31.2%。新辅助治疗组中高危患者3例,无复发生存时间分别为9个月、12个月、60个月,与非新辅助治疗高危组患者比较,差异无统计学意义(P=0.153);低危患者新辅助治疗与非新辅助治疗无复发生存时间比较差异无统计学意义(P=0.755)。将高危组与低危组的各项病理指标进行分析比较,差异均无统计学意义(P值均>0.05)。
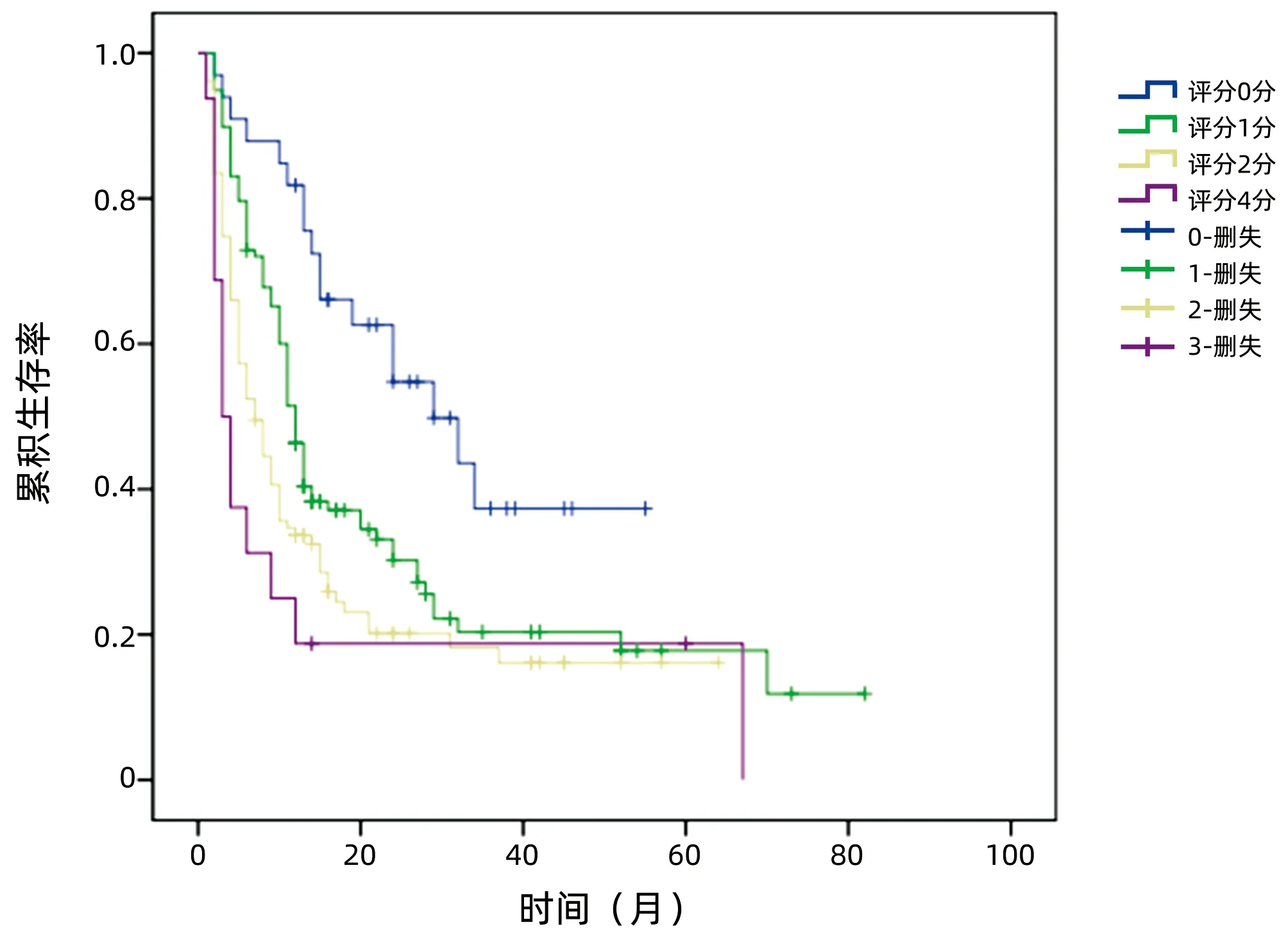
图1 不同评分患者的无复发生存曲线

表6 多因素Logistic回归分析
3 讨论
胰腺癌根治性切除术后,R0切除率只有70%~76%[11-12]。有研究[13]表明大多数胰腺癌患者甚至是原位病灶很小的患者,发现时可能已存在微转移。新辅助治疗能提高胰腺癌R0切除率,减少淋巴结转移,进而改善患者预后[14]。目前国内外指南[8-9]均推荐局部交界可切除胰腺癌和局部晚期胰腺癌患者先行术前新辅助或转化治疗,以获得更佳的预后。
对于可切除胰腺癌患者,是否行新辅助治疗仍存在较大争议[15]。一方面目前尚无高质量的证据表明新辅助治疗能改善可切除胰腺癌患者预后;另一方面患者承担着治疗失败肿瘤进展失去手术机会的风险。Kurahara等[16]研究中,依据CA19-9和P53表达两项指标进行分组,高危组的可切除胰腺癌患者行术前新辅助治疗明显改善了总体生存期,但低危组患者新辅助治疗与直接手术生存无差异,表明可切除胰腺癌术前分类的必要性与临床价值。现行指南中可切除胰腺癌高危因素较为笼统,实际应用价值有限。本研究拟寻找可切除胰腺癌早期复发的高危因素,进而获得一种可切除胰腺癌术前分级方法,指导患者个体化治疗。
目前关于胰腺癌根治术后早期复发的概念尚未统一。既往文献[7, 16-17]中多将术后12个月内或术后6个月内复发定义为早期复发。本研究中,52.7%的患者在12个月内复发,33.6%的患者在术后6个月内复发,中位复发时间为11个月,综合考量本研究数据及参考文献后,将术后6个月内复发定义为早期复发。
指南[8-9]中指出可切除胰腺癌的高危因素包括瘤体较大、区域淋巴结肿大疑似转移、体质量显著降低和伴有明显疼痛等。Hank等[18]研究显示,年龄>70岁、男性在单因素分析中与更短的生存期相关,但在多因素分析中未体现出明显差异。本研究结果显示,BMI在早期复发患者中较低,与指南中体质量显著下降类似,某种程度上反映了患者的营养状态,体现出其在预后中的预测价值。
有学者[7, 17]认为术前影像肿瘤直径>3 cm是术后早期复发的危险因素。Kim等[19]研究显示术前CT的肿瘤直径、门静脉期低密度病灶、肿瘤坏死、胰周肿瘤浸润和可疑淋巴结转移是术后复发和死亡的危险因素。但本研究中术前影像学检查资料没有表现出对早期复发的预测价值。早期复发组与非早期复发组患者肿瘤直径、周围淋巴结肿大、临近血管侵犯、胰管扩张、胰腺萎缩等差异均无统计学意义,提示单纯影像学评估的局限性。此外,无论是术前影像还是术后病理的肿瘤直径,早期复发组中最小的仅约1 cm,且早期复发组与非早期复发组肿瘤直径无明显差异,提示即使很小的胰腺癌,亦可能发生早期复发与转移。
血常规及其相关指标可反映患者炎性指标和营养状态而被用于评估胰腺癌患者预后,包括中性粒细胞/淋巴细胞比值、血小板/淋巴细胞比值、血小板计数等。Okabayashi等[20]纳入240例可切除胰腺癌患者,发现中性粒细胞/淋巴细胞比值是根治术后患者生存期的独立预测因素,中性粒细胞/淋巴细胞比值>2.5的患者具有较短的复发时间与生存期。Hank等[18]研究表明,血小板计数是胰腺癌术后生存的预测因素,血小板计数<150/nL的患者生存期更短。另一项研究[21]则认为血小板计数/淋巴细胞比值是胰腺癌根治术后有效的预后预测标志物。本研究同样分析了术前血常规各项指标,但在两组患者中差异均无统计学意义,未体现出预测价值。
有研究[22-23]显示GPS评分、CRP/白蛋白比值可预测胰腺癌预后。还有研究[20, 24]证明PNI低的患者复发更早,术后生存更差。Hank等[18]研究结果显示,CRP≥20 mg/L和白蛋白<35 g/L的患者生存期明显更短。上述研究表明炎性和营养相关指标在胰腺癌预后预测中的价值。恶性肿瘤的发生与全身或局部的慢性无菌性炎症反应相关,恶性肿瘤触发炎性反应,而炎性反应又进一步加速恶性进程[25]。肿瘤相关炎性反应通过募集调节性T淋巴细胞和激活趋化因子,从而抑制抗肿瘤免疫以促进肿瘤的生长与转移[26]。本研究中,早期复发患者除甘油三酯水平相对较低外,余指标均未体现出差异,因此上述指标的价值尚待进一步的研究验证。
CA19-9是胰腺癌的重要肿瘤标志物[27],除此之外,有研究[28-31]表明,CA19-9阴性的胰腺癌患者,CA125具有预后评估价值,术前CEA、CA125高于正常值而CA19-9≥1000 U/mL可作为预后不佳的高危因素。我国指南[32]推荐CA19-9、CEA、CA125和CA242联合用于诊断胰腺癌。既往研究中对CA19-9预后预测价值并不一致,且临界值各不相同。Hank等[18]研究显示,CA19-9≥400 U/mL和CEA≥2.5 μg/L的患者预后更差。Okabayashi等[20]研究中,CA19-9≥300 U/mL的患者预后更差,且更易早期复发。Kurahara等[16]研究中,CA19-9>85 U/mL即预示根治术后更易发生早期复发(术后6个月内)。而Groot等[7]进行的研究中则将CA19-9临界值设定为>210 U/mL。本研究结果显示,早期复发患者具有更高的CA19-9、CA242和CA125,临界值分别为260.0 U/mL、30.0 U/mL、15.0 U/mL。但多因素Logistic回归分析显示,仅CA242是早期复发的独立危险因素。
凝血指标同样与胰腺癌密切相关。胰腺癌是发生静脉血栓栓塞风险最高的癌症种类[33],且血栓栓塞事件是胰腺癌患者早期(3个月内)死亡的预测因素[34]。除此之外,D-二聚体可在无血栓的可切除胰腺癌中发现,并与患者的不良预后相关[35]。上述研究表明,血液高凝、微血栓形成及最终的血栓形成是胰腺癌发生发展过程中的病理生理状态,与其预后密切相关。笔者将凝血相关指标纳入研究,发现高纤维蛋白原明显缩短了患者复发时间。Arakawa等[36]研究显示,FPR<25.2的可切除胰腺癌患者总体生存期和无复发生存期明显提高。然而本研究未发现FPR及其他凝血指标对预后的影响。
通过多因素Logistic回归分析后,将BMI、CA242、血浆纤维蛋白原3项指标纳入评分系统,结果表明该评分系统在本研究中具有良好的预测效果。与新辅助治疗患者相比,高危组与低危组均未体现明显的无复发生存获益(P>0.05),高危组表现出一定的改善无复发生存期的趋势,提示该评分系统具有一定的临床价值。上述文献中,也依据各自的预测因子建立了可切除胰腺癌预后评分体系,并取得了不错的预测效果。但是大部分研究与本研究相同,均是基于单中心数据进行分析,导致不同研究的纳入指标和最终结果差异较大,这也是目前尚无评分体系得到广泛认可和应用的原因。
既往研究[7]已表明TNM分期和淋巴结阳性转移、神经脉管侵犯等是胰腺癌术后复发和死亡的危险因素。本研究中早期复发患者淋巴结阳性率较高,低分化患者较多,但分析结果未显示出术前危险因素和评分系统与各项病理指标的相关性。本研究中各项早期复发危险因素可能不是通过影响胰腺癌的各项病理指标,而是通过诸如炎性因子、免疫状态、术后辅助化疗、循环肿瘤细胞、生物学行为等其他因素对预后产生了影响。
Strijker等[31]研究显示,血清ADAM12水平对胰腺癌患者生存期具有预测价值;Kurahara等[16]发现胰腺癌细胞中P53表达可以预测患者术后早期复发;而Dreyer等[37]研究证明胰腺癌组织中钙结合蛋白S100A2和S100A4的高表达提示预后不佳。以上生物标志物可能应用于胰腺癌预后的术前预测,虽还有待于进一步更大样本量的验证,但为未来研究提供了方向。
本研究的局限性:首先是单中心数据,且样本量相对较小,尤其是新辅助治疗的患者样本量小,结果可能存在偏倚,影响了该评分系统的效能与推广应用。其次,缺少足够的验证集进行验证。建立评分系统后在原有病例上进行验证,有可能导致结果符合率偏高。
综上所述,BMI、CA242和血浆纤维蛋白原是可切除胰腺癌患者早期复发的独立危险因素,将这3项指标纳入评分系统,BMI<23.00 kg/m2、CA242≥30.00 U/mL和血浆纤维蛋白原≥4.00 g/L分别计为1分,反之计为0分,总分0~3分。上述危险因素与评分系统独立于术后病理因素和TNM分期,能够在一定程度上预测患者术后复发情况。3分为高危,早期复发风险高,患者或可从术前新辅助治疗获益;0~2分为低危,可直接行根治性手术治疗或多学科会诊讨论后给予治疗方案。
伦理学声明:本研究方案于2021年7月6日经由浙江大学医学院附属第二医院伦理委员会审批,批号:(2021)伦审研第(0677)号,所纳入患者均签署知情同意书。
利益冲突声明:本研究不存在研究者、伦理委员会成员、受试者监护人以及与公开研究成果有关的利益冲突。
作者贡献声明:王成方负责课题设计,资料分析,撰写论文;王之江参与收集数据,修改论文;王伟林负责拟定写作思路,指导撰写文章并最后定稿。

