胚胎冷冻时间对冻融胚胎移植结局的影响
梁慧枝,王治鸿,杨盼
1983年,澳大利亚学者Trounson和Mohr等采用程序化冷冻(slow cooling)技术成功保存了8-细胞期胚胎,成功实现了世界首例冻融胚胎妊娠。冻融胚胎移植(frozen-thawed embryo transfer,FET)提高了胚胎利用率及累积妊娠率,降低了多胎妊娠及卵巢过度刺激综合征(ovarian hyper-stimulation syndrome,OHSS)的发生率,可获得与新鲜移植周期相当甚至更好的妊娠结局,逐步成为辅助生殖技术领域中的一项常规技术[1]。如今胚胎冷冻技术应用于临床已近四十年,目前的胚胎冷冻技术主要包括程序化冷冻和玻璃化冷冻。近年玻璃化冷冻技术发展迅速并被广泛应用,逐步取代程序化冷冻,目前已经成为胚胎首选的冷冻方式[2]。但是长期冷冻保存对胚胎质量和妊娠结局的影响仍存在争议,需进一步研究。为探讨玻璃化冷冻保存时间对卵裂期FET结局的影响,本研究对激素替代周期卵裂期FET的3 847个周期的情况进行回顾性分析。
1 对象与方法
1.1 研究对象回顾性分析2017年1月—2020年12月山西医科大学第一医院生殖医学中心(本中心)进行卵裂期胚胎玻璃化冷冻复苏移植的3 847个周期,包括8 767枚冻融胚胎。根据胚胎冻存时间分为5组,≤1年组,(1~2]年组、(2~3]年组、(3~4]年组和>4年组,比较5组一般情况、胚胎复苏情况及妊娠结局的差异。纳入标准:诊断为不孕症,不孕原因主要是男方因素、女方输卵管因素和排卵障碍;新鲜周期在本中心行长方案体外受精/卵细胞质内单精子注射(in vitro fertilization/intra cytoplasmic sperm injection,IVF/ICSI)助孕治疗,内膜准备方案为激素替代方案;取卵年龄≤40岁,移植时体质量指数(body mass index,BMI)18~23.9 kg/m2;夫妻双方术前常规检查未见明显异常;有明确妊娠结局(除外结局失访)。排除标准:有复发性流产史;男女任意一方染色体异常;患高血糖、高血压、慢性消耗性疾病及自身免疫性疾病等全身性疾病;子宫解剖结构异常,如子宫纵隔、宫腔粘连、子宫腺肌病和子宫肌瘤;患有代谢性疾病,如多囊卵巢综合征、高泌乳素血症和甲状腺疾病;有不良习惯,如过度吸烟、酗酒和吸食毒品[3]。
1.2 研究方法
1.2.1 促排卵方案及卵裂期胚胎培养方法所有患者均采用激动剂长方案促排卵:月经周期第2~4天或黄体中期使用促性腺激素释放激素激动剂(gonadotropin releasing hormone agonist,GnRHa)14~21 d后,检测血卵泡刺激素(folliclestimulating hormone,FSH)、黄体生成素(luteinizing hormone,LH)和雌二醇(estradiol,E2)水平,若垂体达降调节水平(FSH<5 U/L,LH<5 U/L,E2<50 pg/mL)且子宫内膜厚度<5 mm,开始使用外源性促排卵药物(重组卵泡刺激素或尿促性素),据卵泡发育情况调整药物用量。卵泡成熟后在阴道超声监测下取卵,将卵母细胞在培养液中培养4~6 h,根据患者情况行常规IVF/ICSI,受精后16~20 h观察受精情况,检查是否存在原核(pronuclear,PN),根据原核数目分为0PN、1PN、2PN和多PN,出现2PN且卵周隙内有2个极体者为正常受精,第3天(D3)用Edwards评分法[4]进行卵裂期胚胎评分。新鲜周期胚胎移植后,如有≥1枚的可冷冻胚胎(4~8-细胞,卵裂球大小均匀,细胞碎片≤20%),征得患者同意后将胚胎进行玻璃化冷冻。
1.2.2 胚胎玻璃化冷冻、解冻方法①冷冻方法:从2~8℃冷藏 柜 中 取 出 冷 冻 试 剂ES(Equilibrium Solution)、VS(Vitrification Solution),室温平衡30 min后,将D3胚胎置于ES中平衡8 min左右,待其形态恢复到原来的80%~90%时转入VS中,在VS中冲洗数次,尽量除去ES液,随后将胚胎装入载杆、套上外套管后,迅速投入液氮,使胚胎隔离液氮。胚胎在VS中的时间以及投入液氮的整个过程≤1 min。②解冻方法:解冻试剂包括TS(Thawing Solution)、DS(Diluent Solution)、WS1(Washing Solution 1)和WS2这4种液体,提前30 min取出1 mL TS倒入双凹皿中并置于37℃培养箱中预温,其余3种液体分别置于室温下4孔板中复温。解冻时,将解冻胚胎移入装有液氮的泡沫箱内、拿掉外套管,利用载体将胚胎放入TS中,反复洗涤1 min,随后依次在DS、WS1中平衡,在WS2中洗涤,最后将胚胎转入G2培养液中培养2~3 h准备移植。
1.2.3 胚胎评分标准①新鲜周期:卵裂期胚胎按Edwards标准[4]分为4级:Ⅰ级胚胎,卵裂球大小均匀,无细胞死亡,碎片<10%;Ⅱ级胚胎,卵裂球大小比较均匀,死亡卵裂球或碎片10%~20%;Ⅲ级胚胎,碎片或死亡卵裂球在20%~50%之间;Ⅳ级胚胎,碎片或死亡卵裂球>50%。Ⅰ、Ⅱ级胚胎为优质胚胎。②解冻周期:解冻后存活细胞数≥50%的卵裂期胚胎可视为复苏成功。
1.2.4 子宫内膜准备方案所有纳入患者均采用激素替代周期行FET。月经期第3~5天B超检查子宫附件无异常、人绒毛膜促性腺激素(human chorionic gonadotropin,hCG)阴性后,口服戊酸雌二醇递增法,根据子宫内膜生长情况适时调整用药剂量。当内膜厚度≥8 mm时口服黄体酮胶囊(150 mg,2次/d)和地屈孕酮片(10 mg,2次/d)转化内膜,3 d后对卵裂期胚胎进行解冻、并对复苏成功的胚胎进行移植。35岁以下者移植胚胎数不超过2个,35岁及以上或反复种植失败[5](recurrent implantion failure,RIF)者移植胚胎数不超过3个[6]。
1.2.5 诊断标准胚胎移植2周后血hCG≥10 U/L,但超声未见宫内妊娠囊者诊断为生化妊娠。胚胎移植4周后阴道超声探及宫腔内一个或多个妊娠囊者诊断为临床妊娠;于宫腔外探及妊娠囊者诊断为异位妊娠,包括宫外妊娠及宫内外同时妊娠。妊娠不足28周、胎儿体质量不足1 000 g而自然终止妊娠者诊断为流产。宫腔内同时有2个或2个以上胎儿的诊断为多胎妊娠。
1.3 观察指标①一般资料:包括患者取卵年龄、移植年龄、移植日子宫内膜厚度、移植胚胎数及优质胚胎数。②实验室数据:包括胚胎存活率(解冻后胚胎存活数/解冻胚胎数×100%)、胚胎完好率(解冻后胚胎完好数/解冻后胚胎存活数×100%)、优质胚胎率(优质胚胎数/存活2PN胚胎数×100%)、着床率(妊娠囊数/总移植胚胎数×100%)。③临床指标:包括临床妊娠率(临床妊娠周期数/移植周期数×100%,临床妊娠包括宫内妊娠和异位妊娠)、流产率(流产周期数/临床妊娠周期数×100%)、异位妊娠率(异位妊娠周期数/临床妊娠周期数×100%,含宫内外复合妊娠)、活产率(活产周期数/移植周期数×100%)、多胎妊娠率(多胎妊娠周期数/临床妊娠周期数×100%)、分娩孕周及胎儿出生体质量、男孩出生比例。
1.4 统计学方法采用SPSS 21.0统计学软件进行分析。定量资料均符合正态分布,用均数±标准差(±s)表示,多组间比较采用单因素方差分析,组间两两比较用Bonferroni法;定性资料用例数(百分比)表示,组间比较采用卡方检验。在多因素分析上,采用二分类Logistic回归分析FET结局的影响因素。P<0.05为差异有统计学意义。
2 结果
2.1 各组患者的一般资料比较各组移植日子宫内膜厚度和优质胚胎数比较,差异无统计学意义(P>0.05);各组取卵年龄、移植年龄、移植胚胎数比较,差异有统计学意义(P<0.05),其中,≤1年组和(1~2]年组的取卵年龄大于其他组,>4年组的移植年龄大于其他组,(3~4]年组、>4年组的移植胚胎数大于≤1年组和(1~2]年组,差异有统计学意义(P<0.05)。见表1。
表1 各组患者的一般资料比较 (±s)
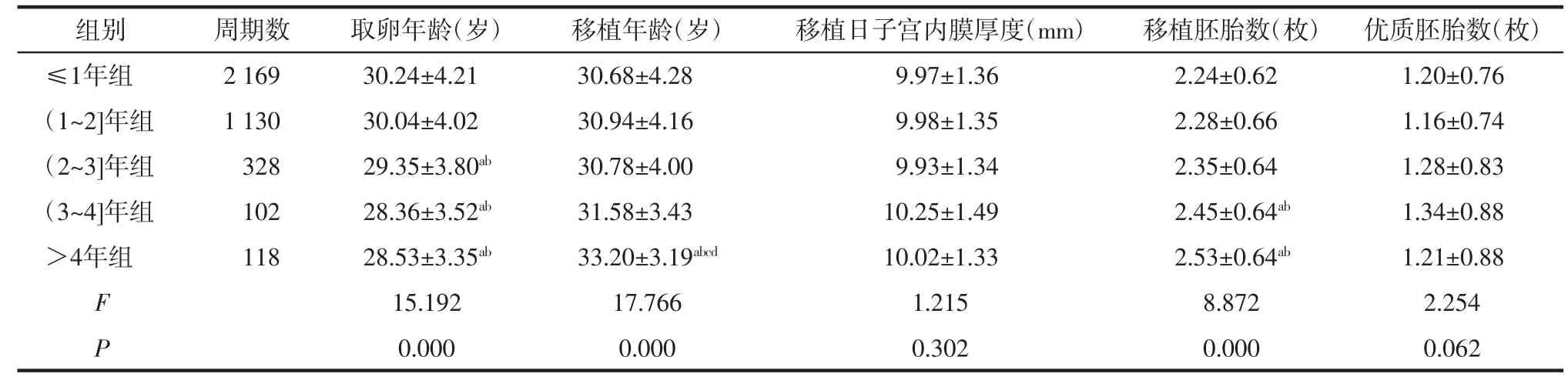
表1 各组患者的一般资料比较 (±s)
注:a与≤1年组比较,P<0.05;b与(1~2]年组比较,P<0.05;c与(2~3]年组比较,P<0.05;d与(3~4]年组比较,P<0.05。
组别 周期数 取卵年龄(岁) 移植年龄(岁) 移植日子宫内膜厚度(mm) 移植胚胎数(枚) 优质胚胎数(枚)≤1年组 2 169 30.24±4.21 30.68±4.28 9.97±1.36 2.24±0.62 1.20±0.76(1~2]年组 1 130 30.04±4.02 30.94±4.16 9.98±1.35 2.28±0.66 1.16±0.74(2~3]年组 328 29.35±3.80ab 30.78±4.00 9.93±1.34 2.35±0.64 1.28±0.83(3~4]年组 102 28.36±3.52ab 31.58±3.43 10.25±1.49 2.45±0.64ab 1.34±0.88>4年组 118 28.53±3.35ab 33.20±3.19abcd 10.02±1.33 2.53±0.64ab 1.21±0.88 F 15.192 17.766 1.215 8.872 2.254 P 0.000 0.000 0.302 0.000 0.062
2.2 各组患者胚胎及着床指标的比较各组解冻后胚胎存活率、胚胎完好率、优质胚胎率以及着床率比较,差异无统计学意义(P>0.05)。见表2。
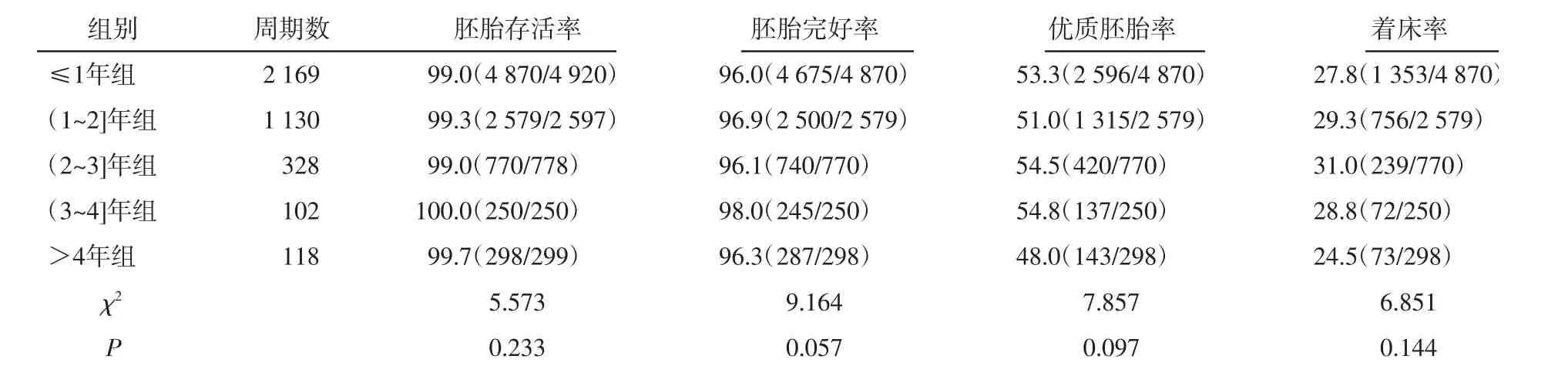
表2 各组患者实验室指标比较 [%(n/n)]
2.3 各组患者临床结局比较(2~3]年组临床妊娠率、活产率均高于≤1年组、(1~2]年组,差异有统计学意义(P<0.05)。各组异位妊娠率、流产率和多胎妊娠率比较,差异无统计学意义(均P>0.05)。见表3。
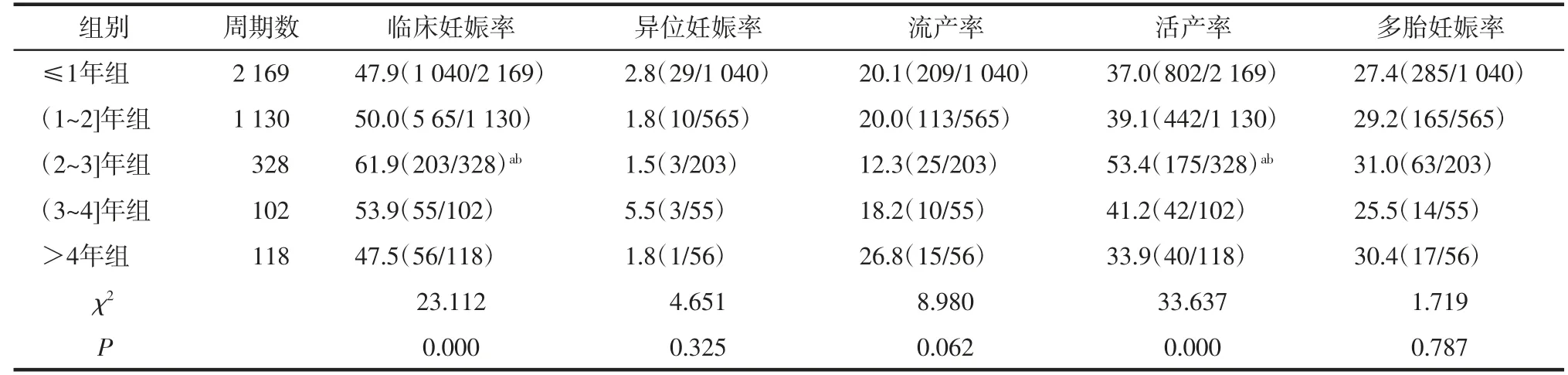
表3 各组患者的临床结局比较 [%(n/n)]
2.4 各组新生儿结局比较各组分娩孕周、新生儿出生体质量、出生男孩占比比较,差异无统计学意义(P>0.05)。见表4。
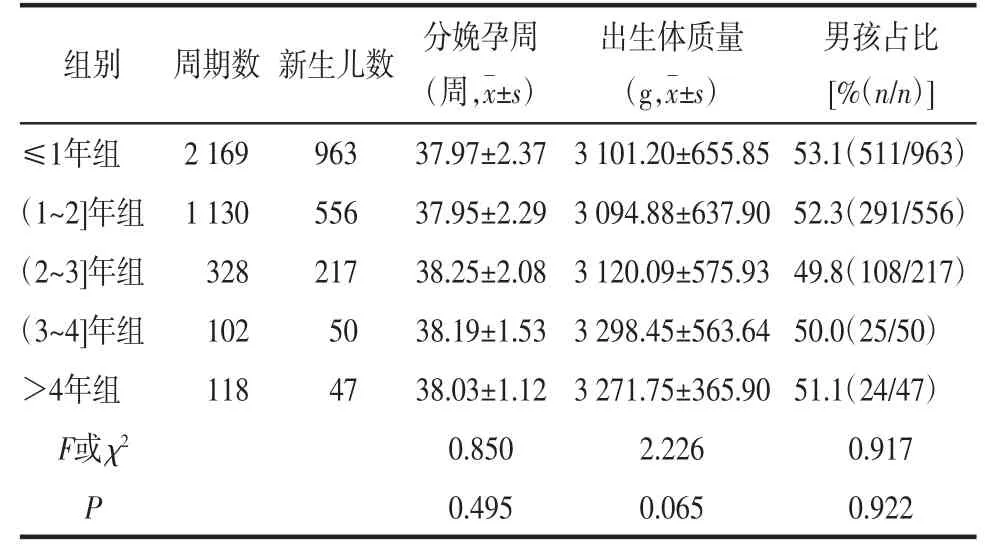
表4 各组新生儿结局比较
2.5 影响临床妊娠和活产的多因素分析分别以临床妊娠(赋值:0=无,1=有)及活产(赋值:0=无,1=有)作为因变量,以取卵年龄、移植年龄、冻存时间、移植胚胎数和优质胚胎数为自变量,进行二元Logistic回归分析。结果显示,取卵年龄、移植年龄和冻存时间对临床妊娠、活产无显著影响(P>0.05),优质胚胎数和移植胚胎数对临床妊娠、活产有显著影响(P<0.05)。优质胚胎数、移植胚胎数每增加1枚,临床妊娠的机会分别增加至1.493倍、1.223倍,活产的机会分别增加至1.371倍、1.179倍。见表5、6。
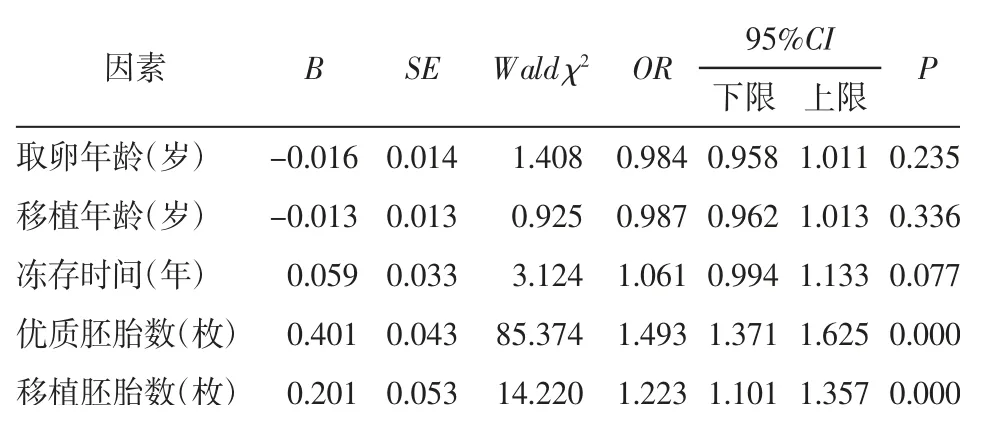
表5 临床妊娠影响因素的二元Logistic回归分析
3 讨论
胚胎玻璃化冷冻保存简单、高效、低损伤,逐渐取代程序化冷冻,成为胚胎冷冻保存的首选方式[7-8]。理论上讲,保存在液氮(-196℃)中的细胞酶的活力几乎完全被抑制,停止一切新陈代谢,可被长久保存[9]。有研究认为,胚胎冷冻技术即使能保存细胞形态学上的原有状态,但仍会潜在影响生殖细胞和胚胎基因组结构和功能的完整性,影响复苏后细胞的正常分裂[10]。临床工作中高浓度冷冻保护剂二甲基亚砜(dimethyl sulfoxide,DMSO)有直接的细胞毒性作用;低浓度DMSO(≤10%)也会影响基因转录及表观遗传,引起持续的表观遗传差异[11]。虽然全世界报道了许多经过极限胚胎冷冻时间后成功妊娠并分娩健康儿的案例[12],但冷冻时间超过10年的活产均为个案报道。长期胚胎冷冻保存时间对FET子代安全性的影响尚不清楚,所以有必要对玻璃化冷冻胚胎长期保存后胚胎质量与解冻后妊娠结局进行回顾性分析。
3.1 冻存时间与胚胎复苏有研究表明冷冻复苏细胞的存活率随着低温储存时间的延长而下降[13]。2011年Lavara等[14]报道在液氮中保存15年的玻璃化冷冻胚胎仍可获得良好的存活率、妊娠率和活产率。本研究显示,各组解冻后胚胎存活率、胚胎完好率差异无统计学意义(P>0.05),说明冷冻复苏后胚胎的存活率并不会随着储存时间的延长而下降,未发现胚胎玻璃化冷冻时间延长对胚胎质量有不良影响。
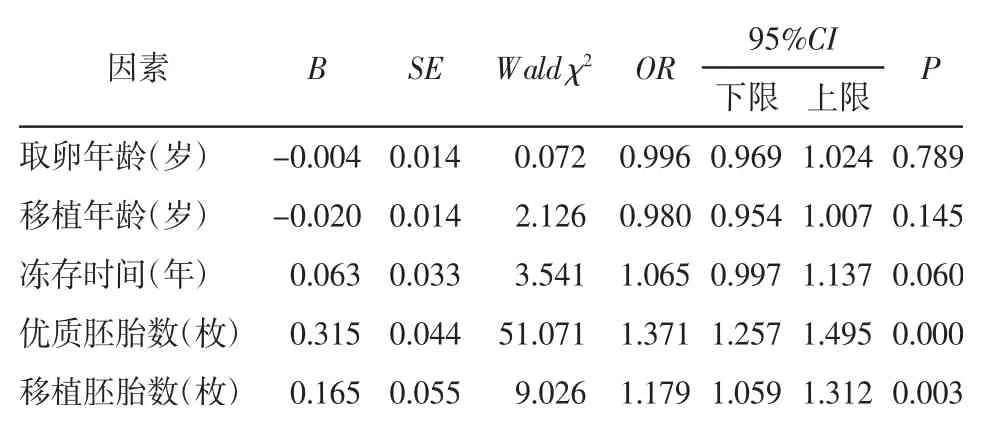
表6 活产影响因素的二元Logistic回归分析
3.2 冻存时间与妊娠结局冻存时间与妊娠结局的关系尚无定论。有研究认为玻璃化冷冻保存时间延长对妊娠结局有负面影响[15]。Li等[15]对24 698例患者进行的单中心研究同样表明,延长冻存时间降低了临床妊娠和活产的可能性。2018年《冷冻胚胎保存时限的中国专家共识》同样认为,胚胎冷冻保存6年内不影响复苏后胚胎质量及妊娠结局[16]。同样有研究认为,5年内低温保存的卵裂期胚胎FET后的移植结局无显著差异[17]。但是尚无足够证据证实冻存时间超过6年对FET的安全性有影响。
本研究本想探讨卵裂期胚胎长期玻璃化冷冻保存对妊娠结局的影响,尤其是超过6年的玻璃化冷冻保存对解冻移植结局的影响。但由于胚胎冻存时间>4年的样本量太小,为减少统计学差异,对胚胎冷冻保存时间为(4~5]年、(5~6]年、>6年的样本进行了合并。结果表明,各组的着床率、流产率、异位妊娠率和多胎妊娠率相似;临床妊娠率、活产率在不同冻存时间组之间有差异。对可能的相关影响因素进行Logistic回归分析显示,取卵年龄、移植年龄、冻存时间均对临床妊娠及活产无显著影响(P>0.05),移植胚胎数及优质胚胎数增加可一定范围内改善临床妊娠和活产结局(P<0.05)。即冻存时间不会对妊娠结局产生显著影响,适当增加卵裂期移植胚胎及优质胚胎数量可增加临床妊娠率及活产率。这与Zhu等[18]的研究结论一致。
3.3 冻存时间与新生儿结局本研究表明采用玻璃化冷冻保存卵裂期胚胎,冻存时间对新生儿结局无显著影响。刘艳丽等[19]分析8 338枚冻融胚胎的移植结果发现,胚胎冻存时间不会影响新生儿的身长、出生体质量,与本研究结论一致。新生儿健康指标还包括是否有出生缺陷、身长以及各器官系统是否发育异常等,本研究以新生儿出生体质量和分娩孕周作为考察其健康状况的指标,由此推断胚胎玻璃化冷冻的冻存时间对新生儿结局无显著影响,存在一定局限性。自然妊娠生育模式下,子代男/女性别比为106∶100~110.2∶100[20]。本研究中男孩占比为52.3%(291/556),即男/女性别比为109∶100,即卵裂期胚胎解冻移植的性别比接近自然妊娠模式。
综上,本研究结果显示卵裂期胚胎玻璃化冷冻保存时间延长对胚胎质量、妊娠结局及新生儿结局无显著影响,改善妊娠结局需移植优质胚胎,并合理限制胚胎移植数量。但本研究结果只针对合并组别后的>4年组,且最长胚胎保存时间为7年。此外,本研究未对子代出生缺陷及子代远期影响进行研究,因此胚胎冻存时间过长对卵裂期胚胎冻融移植是否有影响仍需进一步探讨。

