MRI联合多层螺旋CT在股骨头缺血性坏死中的诊断效果
杜娜娜, 张 路, 陈明梅
1. 信阳职业技术学院医学院医学影像技术教研室, 河南 信阳 464000;2. 信阳职业技术学院附属医院影像科, 河南 信阳 464000
股骨头缺血性坏死是一种多发于中老年男性群体的骨科疾病,目前的发病机制尚不明确[1]。若不及时治疗,股骨头缺血性坏死会造成髋关节畸形及功能障碍[2]。基于上述原因,选择合理恰当的诊断股骨头缺血性坏死症状的方式显得尤为重要[3]。多层螺旋CT作为诊断股骨头缺血性坏死的一类手段,其可以清晰观察骨小梁变化和破坏情况,但多层螺旋CT并无法观察机体内水肿、渗出以及积液情况,因此容易延误治疗的最佳时机[4]。磁共振成像(MRI)作为临床常用的一种诊断手段,其能够清晰反映早期水肿、血窦扩张等情况,具有分辨力高、定位准确等特点,对软组织具有较高分辨力,可以多参数成像准确地对病灶部位进行定性与定位、显示股骨头形态变化,其与多层螺旋CT联合应用时能够更大程度地提高诊断的准确性[5]。有文献报道MRI联合CT可有效提高股骨头缺血性坏死的诊断效果[6,7],但探讨MRI和多层螺旋CT对股骨头缺血性坏死分期的诊断及差异性问题尚需深入。因此,本文分析MRI联合多层螺旋CT在股骨头缺血性坏死中的诊断效果及其在分期诊断中的差异,希望能为股骨头缺血性坏死的临床诊断提供参考。
1 资料与方法
1.1 一般资料
选取2018年8月至2022年2月信阳职业技术学院附属医院收治的96例股骨头缺血性坏死患者作为研究对象,MRI、多层螺旋CT两种诊断方式的研究对象为同一群体,其中,男52例、女44例;年龄21~75岁,平均年龄(48.0±1.8)岁;病程2~21个月,平均病程(11.0±1.2)个月。纳入标准:经病理检查确诊为股骨头缺血性坏死者;均为单一髋关节病变;临床资料完整者;患者知情且同意参加本研究。排除标准:存在心、肝等重要器官障碍者;存在精神疾病、认知障碍者;妊娠期妇女等不可接受诊断者;中途退出研究者。
1.2 方法
全部患者均接受多层螺旋CT扫描。仪器选择64层螺旋CT机扫描仪(美国GE公司),其中多种参数为:设置电压为120 kV,电流为250 mA,层厚为10 mm,层间距为10 mm,螺距为1.375,窗宽与窗位分别为1500~2000 HU、250~300 HU。引导患者呈仰卧位,并将患侧充分暴露出来,对于患侧而言,实施股骨头横断面扫描工作,并针对可疑部位实施1~2 mm的薄层扫描操作,重建高分辨及冠状位图像,将间隔距离控制在0.5~2.0 mm。当观察到骨小梁增粗、局部可见透亮区或硬化区、股骨头塌陷、骨皮质断裂等情况时,表明出现股骨头缺血性坏死。
全部患者接受MRI检查和诊断。仪器选用3.0T核磁共振诊断仪(西门子公司),患者呈仰卧位,扫描参数设置为层厚为5 mm,层间距为1 mm,引导患者将患肢伸直并向外旋15°,同时对患侧髋关节横断面、矢状位开展相关加权成像与抑制成像扫描工作。当观察到股骨头负重区域产生线条状、新月形、条形等多种异常信号、带状低信号、骨皮质塌陷等情况时,表明出现股骨头缺血性坏死。
阅片及图像分析由2名经验丰富的放射科医师进行,并获取共同结果。联合诊断阳性判断方法为2名放射科医师进行MRI和CT阅片后,根据影像特征综合分析讨论后,判断是否为阳性。
1.3 统计学方法
数据分析使用SPSS 22.0进行分析,所有数据当中,百分比(%)类计数数据,行χ2检验检测;P<0.05时,提示差异具有统计学意义。
2 结果
2.1 影像学特征分析
本研究采用的股骨头缺血性坏死分期标准为:Ⅰ期:股骨头无变形,由CT检查表明为正常或骨质疏松情况,MRI成像则表明股骨头负重区域产生线条状的异常信号;Ⅱ期:股骨头的冠状面及形态正常状态,由CT检查结果可知骨小梁增粗并可以在局部观察透亮区、硬化区,MRI成像显示股骨头的前上产生新月形、条形等多种异常信号;Ⅲ期:股骨头呈明显变形,由CT检查结果显示股骨头存在塌陷和骨皮质断裂问题,MRI成像则显示带状低信号,并存在骨皮质塌陷情况[8]。典型病例影像图见图1。图1(a)患者,71岁,男性,CT表现为明显的退行性改变,关节间隙变窄,骨赘形成,软骨下囊肿形成,骨质重塑,股骨头表面轻度变形。图1(b)患者,62岁,男性,冠状位T1加权图像显示,股骨头上方有一条蛇形皮质下低信号线,上覆的皮层完好(箭头)。
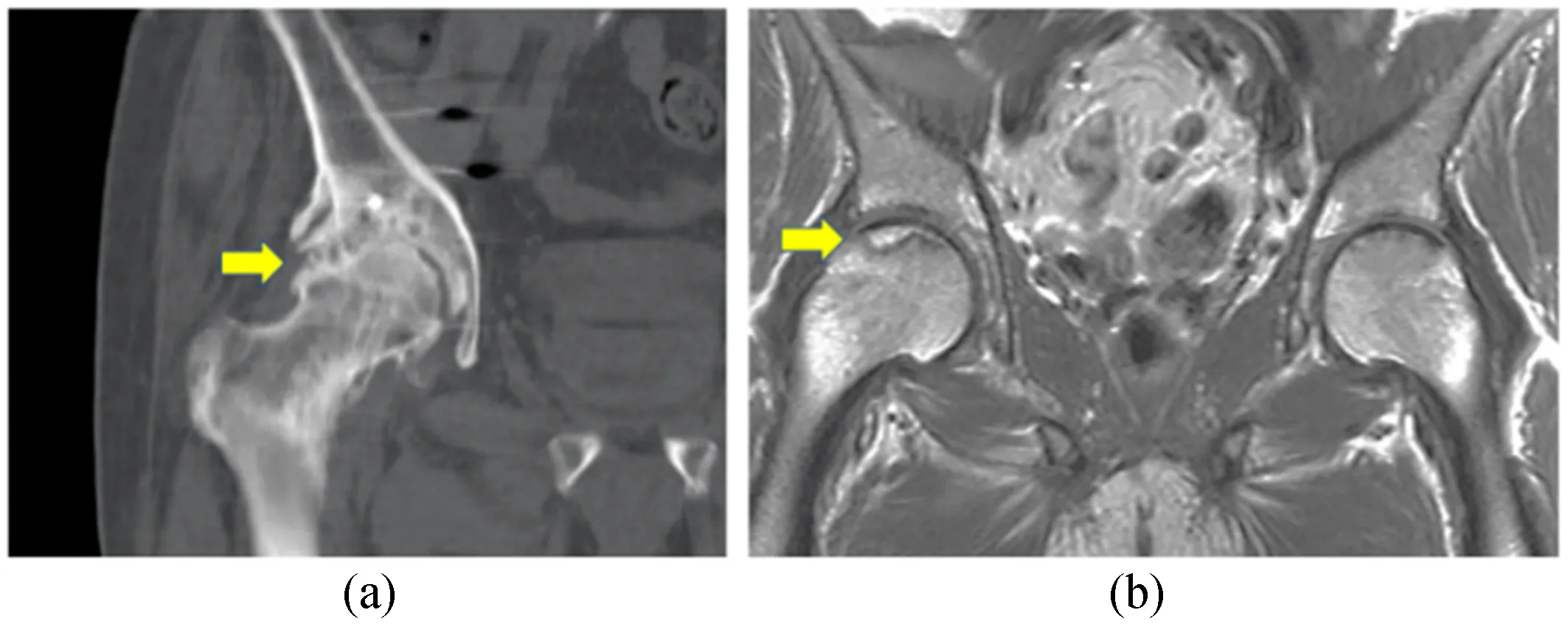
图1 股骨头缺血性坏死病例影像图(a) 患者1,CT图像;(b) 患者2,MRI图像
2.2 MRI、多层螺旋CT及二者联合诊断情况
病理结果显示,96例股骨头缺血性坏死患者中,Ⅰ期26例、Ⅱ期32例、Ⅲ期38例。表1为MRI、多层螺旋CT及二者联合诊断股骨头缺血性坏死的结果,由表1可知,与单一的MRI、多层螺旋CT诊断比较,二者联合的总诊断准确率更高(P<0.05);与单一的MRI、多层螺旋CT诊断比较,二者联合在Ⅰ期的诊断准确率更高(P<0.05)。MRI在Ⅰ期的诊断准确率比多层螺旋CT更高(P<0.05),而两种诊断方式在Ⅱ期、Ⅲ期的诊断准确率比较,差异无统计学意义(P>0.05)。

表1 MRI、多层螺旋CT及二者联合正确诊断结果[n(%)]
3 讨论
股骨头缺血性坏死作为一种常见的骨科疾病,主要是由股骨头部位的血运障碍造成的,外伤、激素药物的使用则会加重病情[9]。股骨头缺血性坏死会严重损害髋关节功能,如果未得到及时治疗则会产生股骨头塌陷问题,进而增加患者的疼痛感[10],并且错过最佳治疗时机[11]。基于上述原因,选择MRI联合多层螺旋CT诊断方式在延缓病情发展、保护关节功能方面极为关键[12]。本文结果表明,与单一的MRI、多层螺旋CT诊断比较,MRI联合多层螺旋CT诊断股骨头缺血性坏死的准确率更高。分析其原因,多层螺旋CT的特点包括以下方面:(1)多层螺旋CT可以持续性扫描机体股骨头坏死情况,通过重建三维多平面的方式充分将坏死病灶展示出来,进而为医生做出准确判断提供重要依据。(2)多层螺旋CT能够准确地观察股骨头内的实际病变情况,进而掌握股骨头的实际坏死程度。(3)可以对股骨头周围组织情况进行全方位观察,并持续对其内部是否存在死骨、破碎骨进行明确。MRI的特点包括以下几方面:(1)此诊断技术所应用的电磁波并未对人体产生危害,安全性较高。(2)具有较高的稳定性,可以协同多种技术应用,提高所获取病灶信息的全面性,增强临床治疗的科学性。(3)扫描范围较大,有利于医生可以从多方面观察人体断面的具体情况,并未影响扫描工作。(4)MRI技术可以有效检测出96例股骨头缺血性坏死患者股骨头皮质部位的微骨折情况,以及骨组织与骨组织钙化囊变之间关系,进而为诊断与衡量后期股骨头坏死后关节塌陷程度提供重要的参考依据。(5)MRI还能够准确地反映股骨头内部脂肪细胞的信号强度,研究分析股骨头缺血形成线状或片状的水肿情况,结合呈现出的差异化的信号强度判断部分股骨头缺血性坏死患者机体的股骨头坏死、吸收和修复情况。
本文结果还表明,与单一的MRI、多层螺旋CT诊断比较,MRI联合多层螺旋CT在Ⅰ期的诊断符合率更高,且与多层螺旋CT诊断比较,MRI技术在Ⅰ期的诊断符合率更高,说明多层螺旋CT无法有效诊断股骨头坏死的早期病变情况,而应用MRI联合多层螺旋CT可以有效提高各程度的诊断准确率。其原因可能包括以下方面:(1)虽然多层螺旋CT的应用可以清楚显示出机体内骨小梁变化的具体状况,能够对股骨头坏死程度进行有效评估,但多层螺旋CT无法全面了解水肿、渗出以及积液情况等一系列问题,因此无法有效诊断股骨头坏死的早期病变情况[13]。(2)MRI能够真实显示出患者发病早期水肿、血窦扩张等症状发展程度,可以在临床诊断初期股骨头缺血性坏死情况方面充分发挥高分辨率、定位准确等多种诊断优势,进一步提高整体诊断准确性[14]。(3)多层螺旋CT联合MRI技术可以较大程度上提高分辨股骨头缺血性坏死患者机体内软组织情况的能力,并提高多参数成像质量和定性与定位的精准性,此诊断技术可以清晰反映出96例股骨头缺血性坏死患者机体内的股骨头形态变化情况,从而提高不同分期的诊断准确性[15]。
综上所述,应用MRI联合多层螺旋CT方式诊断可以有效提高股骨头缺血性坏死疾病的诊断准确性,改善诊断效果,为随后疾病治疗工作的开展提供重要的参考依据。

