川崎病患儿实验室检测指标分析及预测模型的建立
徐 琨,段 炤,邓宇虹,徐 晗
(江西省儿童医院 a.风湿免疫科; b.儿内科,南昌 330006)
川崎病(Kawasaki Disease,KD)为一种多发于5岁以下儿童的急性自限性疾病,又被称为皮肤黏膜淋巴结综合征[1-2],其主要并发症为冠状动脉扩张、冠状动脉瘤和包括心肌梗死在内的多种冠状动脉疾病[3]。如果治疗不及时,约有30%的川崎病患儿会发生冠状动脉瘤甚至心肌梗死[4]。目前川崎病已超过风湿热,成为发达国家中引起小儿后天性心脏病的重要因素之一[5]。
川崎病的病因和致病机制尚不明确,主要的诊断手段是根据一些临床表现进行判断。例如持续 5 d 及以上的发热、眼睛双侧结膜充血、杨莓舌、多形性红斑和急性非化脓性颈淋巴结肿大等[6-7]。这种诊断方法过于依赖临床医师的主观判断,缺乏特异性,误诊率较高。然而,目前川崎病并无合适的临床诊断指标,常与支气管肺炎、高热惊厥、肠炎等疾病混淆。本研究通过对既往川崎病患儿、发热患儿(含支气管肺炎、高热惊厥、肠炎、咽炎等)的数据进行研究,探索某些实验室检测指标对于川崎病的诊断价值,并尝试建立该病的预测模型。
1 资料与方法
1.1 研究对象
以2020年10月至2021年12月在江西省儿童医院住院治疗的59例川崎病患儿、61例同期年龄相仿发热患儿(含支气管肺炎、高热惊厥、肠炎、咽炎等)为研究对象。
1.2 川崎病诊断
以持续性发热(大于5 d)为主要依据,以下5条符合任意4条即可确诊。1)嘴唇和口腔的变化:红斑、嘴唇开裂、杨莓舌、口腔和咽部黏膜糜烂;2)多形性红斑(弥漫性斑丘疹、荨麻疹、红皮病、非水疱或大疱;3)单侧颈淋巴结肿大(直径>1.5 cm);4)四肢变化,急性期:手掌、足底出现红斑;手脚红肿;亚急性期:第2周至第3周的手指和脚趾周围蜕皮;5)双侧眼球结膜充血但无渗出液。如果患者临床表现不足上述标准中的4条,但是患者出现冠状动脉损伤,亦可诊断为川崎病[6-7]。
1.3 观察指标
回顾性分析所有纳入患者的一般资料,包括性别、年龄、白细胞计数(WBC)、谷丙转氨酶(ALT)、谷草转氨酶(AST)、谷氨酰转肽酶(GGT)、血尿素氮(BUN)、血肌酐(CR)、尿酸(UA)、C-反应蛋白(CRP)、血清淀粉样蛋白A(SAA)、血小板计数(PLT)、红细胞沉降率(ESR)、降钙素原(PCT)、血小板分布宽度(PDW)和血清补体C1q。
1.4 统计学方法
研究对象资料以原始病历记录为准导入SPSS 23.0统计软件,对符合正态分布的数据进行独立样本t检验或校正的独立样本t检验,对不符合正态分布的数据进行Wilcoxon秩和检验,以P<0.05为差异有统计学意义。取具有统计学意义的实验室指标为变量进行二元Logistic回归分析,采用最大似然估计前进法(向前Wald)进行逐步回归分析,入选变量的标准是P<0.05,剔除变量的标准是P>0.10。通过二元Logistic回归分析进行预测分类,得到对模型贡献率大的变量,筛选出预测效能最佳的实验室指标组合并使用ROC评价该模型的预测能力及对应的敏感度和特异度。
2 结果
2.1 基本信息资料单因素分析
比较川崎病患儿和发热患儿之间实验室检测指标的差异性,结果见表1。2组患者间共有12项指标差异有统计学意义(均P<0.05),其中C1q、GGT、WBC等9项指标在川崎病患儿体内含量升高,UA、PDW和AST 3项指标含量降低。
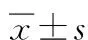
表1 川崎病患儿和发热患儿实验室检测指标统计分析结果
2.2 川崎病患儿和发热患儿差异指标的ROC曲线分析
川崎病患儿和发热患儿之间差异有统计学意义的实验室指标的ROC曲线分析结果见表2。共有WBC、AST、CRP、PLT和ESR 5种指标对于鉴别诊断川崎病患儿和发热患儿表现较好(AUC≥0.80),其中ESR表现最佳(AUC=0.91,95%置信区间0.84~0.97)。
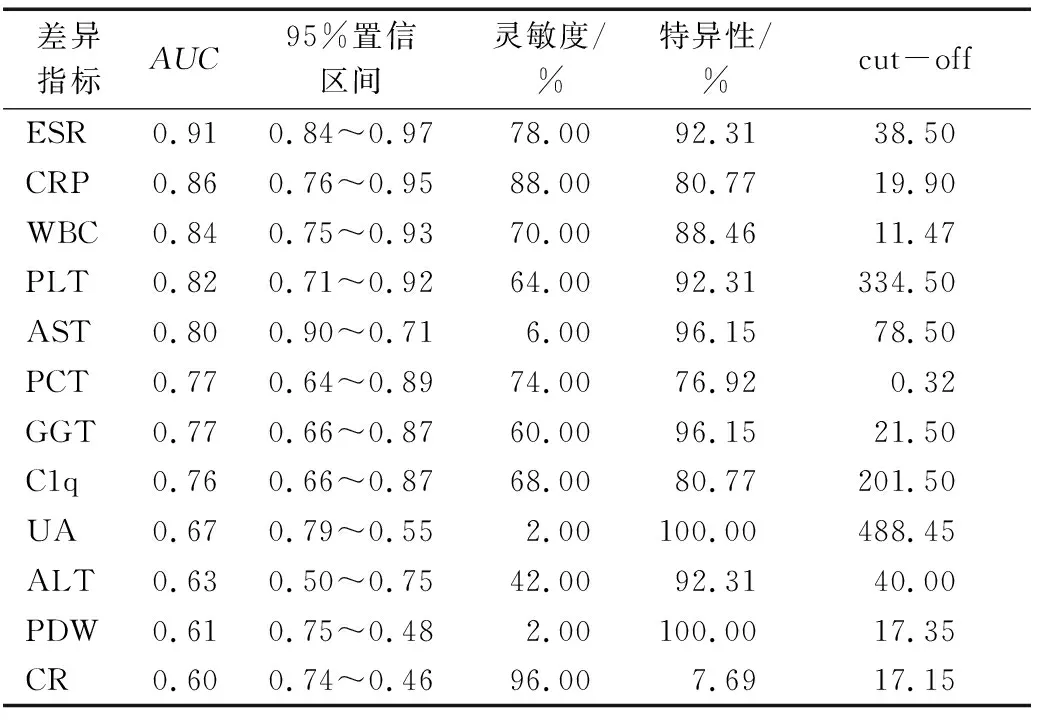
表2 川崎病患儿和发热患儿差异指标ROC曲线分析结果
2.3 预测模型的建立
以上述川崎病患儿和发热患儿中12种差异实验室指标为变量进行二元Logistic回归分析,最终筛选出WBC、CRP和ESR共3个变量建立预测模型。根据上述3个变量绘制的列线图见图1。ROC曲线分析结果(图2)显示,该模型AUC为0.93,当cut-off值为0.37时,其特异性为77.78%、敏感度为96.23%。
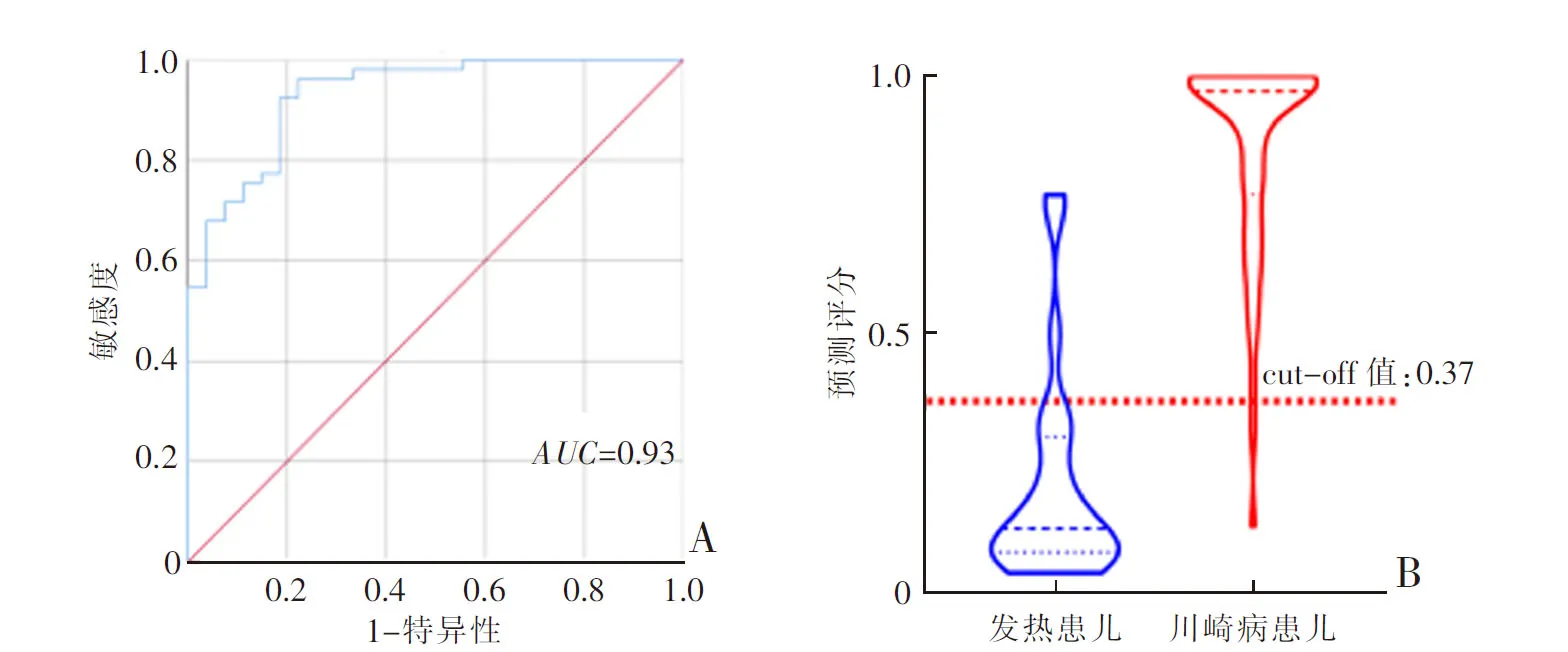
图1 川崎病患儿和发热患儿列线图预测模型
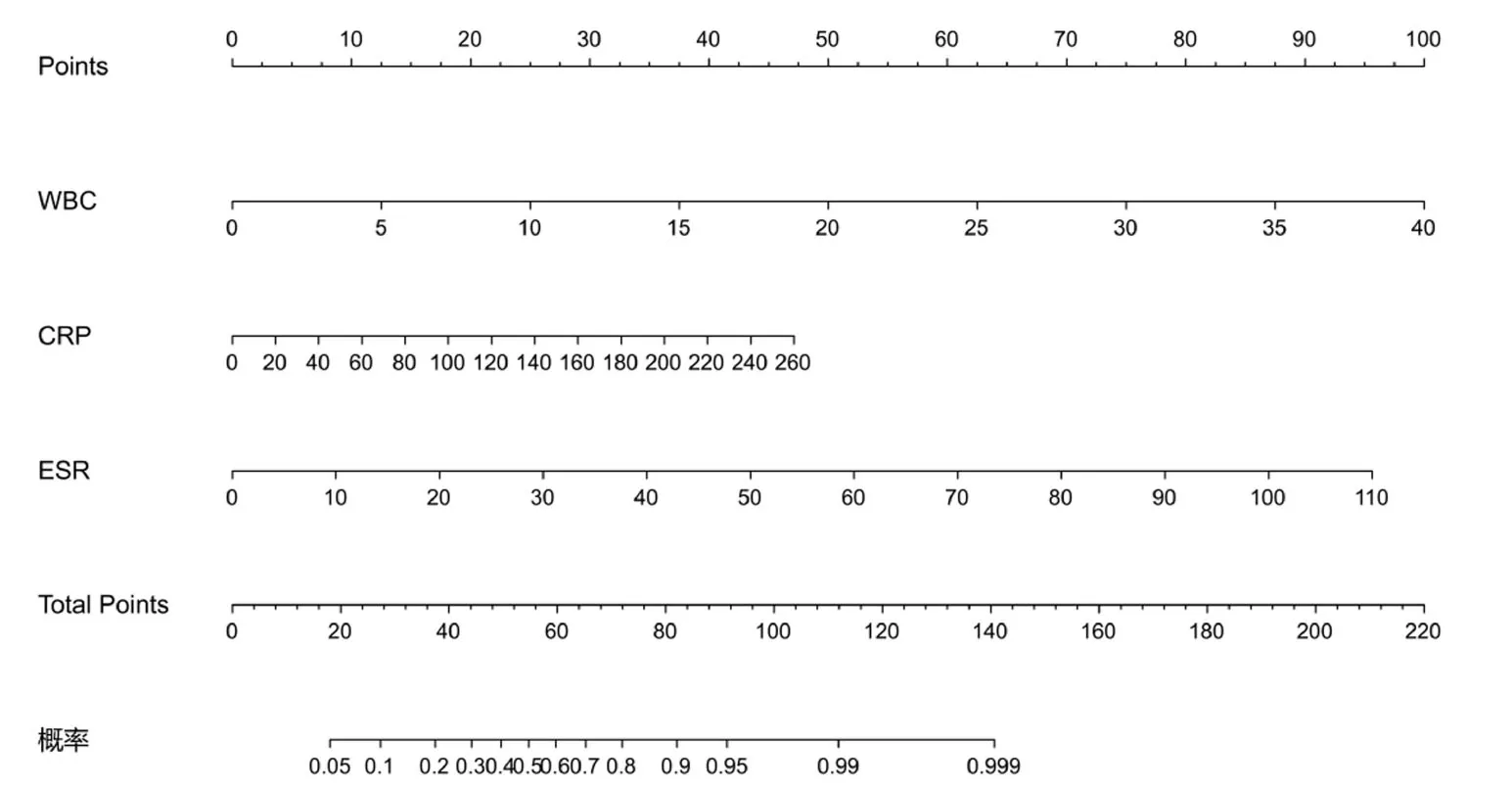
图2 川崎病患儿和发热患儿列线图预测模型的ROC曲线分析结果(A)和该预测模型在各组患儿中的预测评分(B)
3 讨论
川崎病是一种小儿常见的急性血管炎疾病,发病原因和发病机制尚不明确,临床上多采用静脉注射丙种球蛋白联合阿司匹林等解热、镇痛及消炎类药物进行治疗。川崎病缺乏客观的合适的诊断标志物,容易与一些发热性疾病混淆。故如何提高川崎病的诊断准确率以及降低并发症的发生一直是困扰儿科医师的难题。本研究发现川崎病患儿存在部分指标显著异于发热患儿,其中WBC、CRP和ESR 3个指标无论是单独还是联合都能够较好地区分川崎病患儿和发热患儿。
川崎病易与上呼吸道感染、肠炎和高热惊厥等发热性疾病混淆。本研究中GGT、ALT、UA和WBC 4项指标在川崎病患儿中显著异于发热患儿。有研究[8-10]发现GGT水平与冠状动脉疾病的严重程度呈正相关,是不良预后的独立预测因子,并且GGT水平升高与川崎病患者丙种球蛋白耐药性有关[11]。同时,有研究[12-14]表明ALT和UA含量的升高可能与循环系统受损有关。因此川崎病患儿中GGT、ALT和UA含量的升高可能与其冠状动脉损伤有关。WBC计数升高是川崎病患者常见的表现,本研究结果进一步证实相对于发热患儿,川崎病患儿血中WBC含量的升高可能具有一定的特异性。
川崎病的发生常伴随着WBC计数升高、PLT增加、CRP升高、ESR加快等表现。本文中WBC、PLT、CRP和ESR等指标不仅显著升高,并且可能区分川崎病患儿和发热患儿。尤其是CRP和ESR,川崎病患儿中的含量约是发热患儿的3倍。CRP和ESR与川崎病的病情进展相关[15-17],并且CRP可增强血清中PLT的聚集,导致患儿发生心血管疾病,例如形成血栓、堵塞冠状动脉、造成心肌缺血等,引发心脏损害[18]。基于上述与川崎病相关的一些具有特异性的指标,本文筛选出WBC、CRP和ESR 3个指标构建的列线图模型可较好地区分川崎病患儿和发热患儿,具有使用方便、直观连续的优势。医务工作者可根据列线图中各项指标进行转换,获取各项指标的相应赋分值,对患儿进行判断,进而指导临床。
本文的不足之处有:本研究虽然发现实验室检测指标对于鉴别区分川崎病患儿和发热患儿表现出较好的性能,但是这些指标缺乏一定的特异性,在多种炎症和心血管疾病中存在着类似病变。尽管通过多指标联合建立的预测模型能够有效地改善单个指标缺乏特异性的问题,但是因本研究为单中心的研究,实验结果是否适用于其他地区和人种还需进一步验证。

