双胎极低出生体重早产儿ROP筛查结果及相关因素分析
李 勇,刘 佳,许维馨,周巧云,濮清岚
(嘉兴市妇幼保健院眼科,浙江 嘉兴 314000)
早产儿视网膜病变(retinopathy of prematurity,ROP)为发生在早产儿或低出生体重儿的增殖性视网膜病变,如不及时治疗,可造成部分患儿严重的视力损害甚至失明,其已成为儿童致盲的主要病种[1]。目前公认低胎龄、低出生体重及吸氧等是发生ROP的危险因素。近年来,随着生殖医学的发展,多胎妊娠特别是双胎妊娠的婴儿出生率明显增高[2]。双胎妊娠早产发生率高达47%,低出生体重及全身并发症发生率也高于单胎早产儿[3]。随着我国经济基础的提高及医疗卫生事业的发展,早产儿的存活率明显增高,ROP的发生率也显著上升。目前鲜见双胎极低出生体重早产儿ROP发生率及相关因素分析的研究。为此,本文分析了2016年1月至2020年12月在嘉兴市妇幼保健院出生的67对双胎极低出生体重早产儿的视网膜筛查结果,观察其ROP的发生情况、临床特征,并分析ROP的危险因素,现将报道如下。
1 资料与方法
1.1 一般资料
选择2016年1月至2020年12月在嘉兴市妇幼保健院行ROP筛查的67对(134例)双胎极低出生体重早产儿的临床资料。
纳入标准:①双胎;②胎龄≤34周;③出生体重<1 500g;④在本院出生,且收治于新生儿重症监护室(NICU);⑤ROP筛查均征得患儿家属知情同意。排除标准:①严重先天畸形且无法存活的早产儿;②生后有严重疾病,未行ROP筛查或初筛后死亡者;③因死亡或放弃治疗不成组的双胎患儿。
本次经筛查选择观察对象67对(134例)双胎患儿;男性67例,女性67例,出生胎龄为25.5~32.3周,平均(29.54±1.64)周;出生体重为690~1 490g,平均(1 225.19±202.28)g。在134例双胎极低出生体重早产儿中,检出不同程度ROP共60例为ROP组,其余为正常组74例;双胎中体重较轻者67例入体重轻组,体重较重者67例入体重重组。
1.2 方法
详细检查并记录患儿的眼底情况。
1.2.1 ROP的分区及分期标准
依据ROP国际分类标准(Internationl Classification of Retinopathy of Prematurity,ICROP)[4]确定ROP区域和分期。ROP发生部位:1区以视盘为中心,视盘中心至黄斑中心凹距离的2倍为半径画圆;2区以视盘为中心,视盘中心至鼻侧锯齿缘为半径画圆;2区以外余下部位为3区。ROP临床分期:Ⅰ期在矫正胎龄34周(30~37周),在眼底视网膜颞侧周边有血管区与无血管区间存在分界线;Ⅱ期在矫正胎龄35周(32~40周),眼底的分界线隆起呈嵴样改变;Ⅲ期在矫正胎龄36周(32~43周),眼底的分界线嵴上有视网膜血管扩张,伴纤维组织增殖,阈值前病变在矫正胎龄36周(31~43周),阈值病变在矫正胎龄37周(32~44周);Ⅳ期纤维血管增殖发生牵引性视网膜脱离,首先起于周围,逐步向后极发展,该期依据黄斑是否脱离分为A和B型,A型没有黄斑脱离,B型有黄斑脱离;Ⅴ期视网膜全部脱离(约于出生后10周)。
Plus病变指后极部视网膜血管扩张、迂曲。存在Plus病变时,病变分期描述为Ⅲ期+。阈值前ROP则为病变进展较快,应缩短复查的间隔时间,观察包括l区的所有病变,以及2区的Ⅱ期+、Ⅲ期、Ⅲ期+。阈值前病变包括两种情况,第1为Ⅰ型:1区的所有期病变伴Plus病变,1区的Ⅲ期病变不伴Plus病变,2区的Ⅱ或Ⅲ期病变伴Plus病变;第2为Ⅱ型:1区的Ⅰ或Ⅱ期病变不伴Plus病变,2区的Ⅲ期病变不伴Plus病变。
1.2.2 ROP的筛查方法
根据有关指南中的标准[5],结合临床情况,对待契合眼底筛查标准的双胎极低出生体重早产儿,于生后4~6周或者矫正胎龄31~32周开始第1次筛查。ROP筛查前先使用散瞳剂进行双眼散瞳,待双眼瞳孔散大至6~8mm后,结膜囊内各滴入1滴表面麻醉剂后开睑,角膜表面涂氧氟沙星眼膏作为接触剂,应用广域数字眼底系统(RetCam Ⅲ),将130°广角镜头以视乳头和黄斑为中心分别拍摄照片,根据成像的位置和清晰度,调整角度、焦距及光强度,从颞侧开始顺或逆时针检查视网膜,需要时使用巩膜压迫器顶压,检查后保存图像并出具报告单,用75%乙醇擦拭、清洁、消毒镜头。如有眼底异常者,同时用+20.00D非球面镜和间接眼底镜检查,最终确定诊断。对患儿继续密切观察2小时。
1.3 随访情况及干预时间
①首次检查没有发现ROP,且视网膜周边没有完全血管化,每2~3周复查1次,直到视网膜周边完全血管化;②Ⅰ区无ROP,Ⅰ或Ⅱ期ROP,每周检查1次;③Ⅰ区退行ROP,每1~2周检查1次;④Ⅱ区Ⅱ或Ⅲ期病变,每周检查1次;⑤Ⅱ区Ⅰ期病变,每1~2周检查1次;⑥Ⅱ区Ⅰ期或无ROP,或Ⅲ区Ⅰ、Ⅱ期,每2~3周随诊。
对阈值前病变Ⅰ型及阈值病变,应尽可能72小时内接受激光治疗或者玻璃体腔注射雷珠单抗治疗。
符合下面任一项可停止随诊:①视网膜血管化;②矫正胎龄为45周,无阈值前或阈值病变,视网膜血管已发育至Ⅲ区;③视网膜病变退行。
1.4 观察指标
受孕方式(试管婴儿)、分娩方式、胎龄、出生体重、1min Apgar评分、5min Apgar评分、机械通气、持续呼吸道正压通气(continuous positive airway pressure,CPAP)、鼻导管吸氧、输血、肺泡表面活性物质的使用;伴随的疾病,如贫血、低蛋白血症、败血症、先天性心脏病、颅内出血、肺出血等。以上均由嘉兴市妇幼保健院病案室提供。
1.5 统计学方法

2 结果
2.1 双胎极低出生体重早产儿ROP的发病情况
在134例双胎极低出生体重早产儿中,筛查出不同程度ROP共60例,发生率为44.78%;其中Ⅰ期占63.33%(38/60),Ⅱ期占26.67%(16/60),Ⅲ期占10.00%(6/60)。体重轻组的出生体重[(1 145.07±205.32)g]与体重重组的出生体重[(1 305.30±165.14)g]比较有显著性差异(t=-5.371,P=0.000);体重轻组ROP发生率为46.27%(31/67),体重重组ROP发生率为43.28%(29/67),其ROP发生率差异无统计学意义(χ2=0.121,P=0.728>0.05)。
2.2 正常组与ROP组患儿相关指标的比较
正常组与ROP组的双胎极低出生体重早产儿的胎龄、出生体重、5min Apgar评分,以及受孕方式、分娩方式、机械通气、CPAP、输血、低蛋白血症、败血症、支气管肺发育不良分布比较均有显著性差异(P<0.05);而1min Apgar评分及鼻导管吸氧、肺泡表面活性物质的使用、贫血、呼吸窘迫、先天性心脏病、颅内出血、肺出血分布比较差异均无统计学意义(P>0.05),见表1。
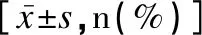
表1 正常组与ROP组患儿出生后全身疾病及治疗因素的比较Table 1 Comparison of postnatal systemic diseases and treatment factors between children in the normal and ROP
2.3 双胎极低出生体重早产儿发生ROP的多因素Logistic回归分析
将67对(134例)双胎极低出生体重早产儿的胎龄、出生体重、5min Apgar评分,以及受孕方式、分娩方式、机械通气、CPAP、输血、低蛋白血症、败血症、支气管肺发育不良作为自变量赋值,以ROP为因变量赋值,经多因素Logistic回归分析显示,胎龄小是双胎极低出生体重早产儿ROP发生的危险因素(P<0.05),见表2。

表2 双胎极低出生体重早产儿发生ROP的Logistic回归分析Table 2 Logistic regression analysis of ROP in preterm infants with very low birth weight
3 讨论
3.1 ROP发病的流行病学特征
ROP是儿童致盲的主要原因,由此给其家庭和社会均带来了较大的负担。国内外报道的ROP发生率因受到多种因素的影响而存在差异性,包括地域、经济基础、医疗水平及依据的眼底筛查指南等。本研究中134例(67对)双胎极低出生体重早产儿ROP的发生率为44.78%,高于既往研究结果[6],分析原因可能与入选本研究的双胎极低出生体重早产儿的出生体重和胎龄远低于既往研究有关,但并不影响相关危险因素的分析。
3.2 低出生体重对双胎早产儿ROP发生危险因素的影响
目前公认低胎龄、低出生体重及吸氧等是ROP发生的危险因素[7]。但这些危险因素对ROP影响的相对关系并不明确。双胎极低出生体重早产儿的出生体重不同,但具有相同的宫内生长环境和胎龄,同时都会进行吸氧治疗,因此可以排除胎龄因素和吸氧因素的影响,对出生体重进行研究。本研究中,双胎极低出生体重早产儿中体重轻组与体重重组的出生体重比较有显著性差异(P<0.05),但其ROP发生率差异无统计学意义(P>0.05)。本研究结果与既往报道发现体重轻与体重重双胎早产儿的ROP发生率无显著性差异结果相符[8];但也有研究提示,在双胎早产儿中,体重高的早产儿较体重低的早产儿发生ROP概率更低[9],分析原因可能因体重分组方式不同而造成不同的研究结果。
3.3 胎龄对双胎极低出生体重早产儿ROP发生危险因素的影响
ROP是一个多因素、多病因共同作用造成的视网膜疾患,其确切的影响因素和病因尚不清楚[10-11]。本研究显示,双胎极低出生体重早产儿发生ROP可能与受孕方式、分娩方式、胎龄、出生体重、5min Apgar评分、机械通气、CPAP、输血、低蛋白血症、败血症、支气管肺发育不良等有关;通过多因素Logistic回归分析表明,胎龄是其ROP发生的危险因素。该结果与有关研究[3]中出生胎龄是发生ROP的主要危险因素结论一致,分析原因为低胎龄出生的早产儿未得到充足母体营养物质的供给,血清胰岛素样生长因子-1(insulin-like growth factor,IGF-1)水平较低,并且缺乏长链多不饱和脂肪酸[12],从而导致视网膜神经和血管生长发育不良[13]。
总之,双胎极低出生体重早产儿不同体重对ROP发生无统计学意义,而受孕方式、分娩方式、胎龄、出生体重、5min Apgar评分、机械通气、CPAP、输血、低蛋白血症、败血症、支气管肺发育不良与双胎极低出生体重早产儿ROP有关;胎龄为其ROP发生的独立危险因素。随着双胎极低出生体重早产儿存活率的不断提高,多学科综合诊疗模式(MDT)应得到更广泛的重视,新生儿科、产科、眼科等相关科室应积极沟通,互相学习,对孕产妇进行ROP诊治的宣传教育,努力提高ROP筛查和随访的依从性,同时尽可能提高出生胎儿的胎龄,从而降低ROP致盲的发生率。

