急性大脑中动脉闭塞患者在溶栓时间窗外发生进展性运动功能缺损的影响因素分析*
宋叶华 牛建平 彭瑞强 李妙端 余珍珍
临床上急性大脑中动脉闭塞(middle cerebral artery occlusion,MCAO)发病迅速,其有效且唯一的治疗策略即行溶栓治疗;但在我国该类患者中仅1.9%在溶栓时间窗内及时诊治,绝大多数患者因错过了溶栓时间窗使得病情进展并加重[1]。因此该类患者会出现进展性运动功能缺损(progresssive motor deficit,PMD)而导致极高的致残率,对患者生活质量及预后造成极其严重影响[2]。急性MCAO 后PMD 有着复杂的发生机制,可涉及运动纤维通路受损、低血流灌注等途径,如能及早发现导致PMD可能的危险因素,便可及早实施干预以阻止或减轻PMD 的发生。此次研究对2018 年2 月-2020 年11 月厦门医学院附属第二医院收治的急性MCAO患者106 例资料进行回顾分析,均在溶栓时间窗外(发病6~24 h),以期分析影响该类患者发生PMD的相关因素。现报道如下。
1 资料与方法
1.1 一 般资料 选择2018 年2 月-2020 年11 月厦门医学院附属第二医院收治的106 例急性MCAO患者,男57 例,女49 例;年龄33~75 岁,平均(57.5±10.7)岁;发病至入院时间7~19 h,平均(9.8±2.2)h;吸烟51 例,饮酒53 例,高血压79 例,缺血性心脏病34 例,高脂血症78 例。纳入标准:(1)18 岁≤年龄≤80 岁;(2)急性MCAO 符合文献[3]相关指南中诊断标准;(3)经颅CT 血管成像或磁共振血管成像证实大脑中动脉M1 段或M2 段发生闭塞。排除标准:(1)既往有脑卒中史并遗留运动功能缺损,改良Rankin 量表评分≥2 分;(2)除大脑中动脉外伴有其他颅内大动脉如大脑前动脉、大脑后动脉、颈外动脉、椎基底动脉、颈内动脉以及颈总动脉等闭塞或狭窄度>30%;(3)合并严重的心、肝、肺、肾等系统疾病;(4)痴呆及失访。本研究经厦门医学院附属第二医院医学伦理委员会批准。PMD 指患者入院5 d 内出现美国国立卫生院卒中量表(NIHSS)运动项目评分增高>2 分且持续24 h 以上。以是否发生PMD 将106 例急性MCAO患者分为PMD 组与非PMD 组。
1.2 方法 所有患者均按照文献[3]相关指南中要求给予治疗,主要给予抗血小板聚集、降脂、抗凝、改善血液循环等药物治疗及实施血管内介入治疗方案。
1.3 观察指标及评价标准 检测患者入院时的随机血糖、血脂指标;影像资料记录梗死部位(放射冠区与非放射冠区)、梗死模式(内分水岭与非内分水岭)。经颅多普勒超声(TCD)评估侧支循环通路,(1)前交通动脉侧支循环开放判定:①病变同侧的大脑前动脉血流方向反向,方向同大脑中动脉,频谱形态呈低平圆钝;②病变对侧的大脑前动脉血流速度增高,频谱形态相对正常;③按压病变对侧的颈总动脉后,同侧大脑中动脉血流、大脑前动脉反向血流的速度均降低。如无上述特点则判定前交通动脉侧支循环通路开放不良。(2)后交通动脉侧支循环开放判定:①病变同侧的大脑后动脉P1 段血流速度加快,频谱形态相对正常;②基底动脉的血流速度加快明显,频谱形态相对正常;③双侧椎动脉的血流速度加快,频谱形态相对正常。如无上述特点则判定后交通动脉侧支循环通路开放不良。统计发病14 d 时梗死后PH2 型出血转化情况:PH2型出血转化指脑梗后血肿面积>30%梗死面积,同时伴有远离梗死区域出血或具有占位效应出血。预后评价:发病后3 个月应用改良Rankin 量表对患者预后进行评价,完全无症状计为0 分,轻微症状计为1 分,轻度残疾计为2 分,中度残疾计为3 分,重度残疾计为4 分,严重残疾计为5 分,死亡计为6 分,评分0~2 分判定预后良好,3~6 分判定预后不良。
1.4 统计学处理 采用SPSS 20.0 软件对所得数据进行统计分析,符合正态分布的计量资料用()表示,组间比较采用独立样本t检验;计数资料以率(%)表示,比较采用χ2检验;单因素分析差异有统计学意义的指标再进行多因素logistic 回归分析。以P<0.05 为差异有统计学意义。
2 结果
2.1 两组临床资料与预后比较 急性MCAO 患者106 例中,44 例(41.5%)发生PMD,另62 例(58.5%)未发生PMD。两组入院时随机血糖、梗死部位、梗死模式、侧支循环通路开放不良、PH2 型出血转化比较,差异均有统计学意义(P<0.05);而两组其他指标比较,差异均无统计学意义(P>0.05)。见表1。
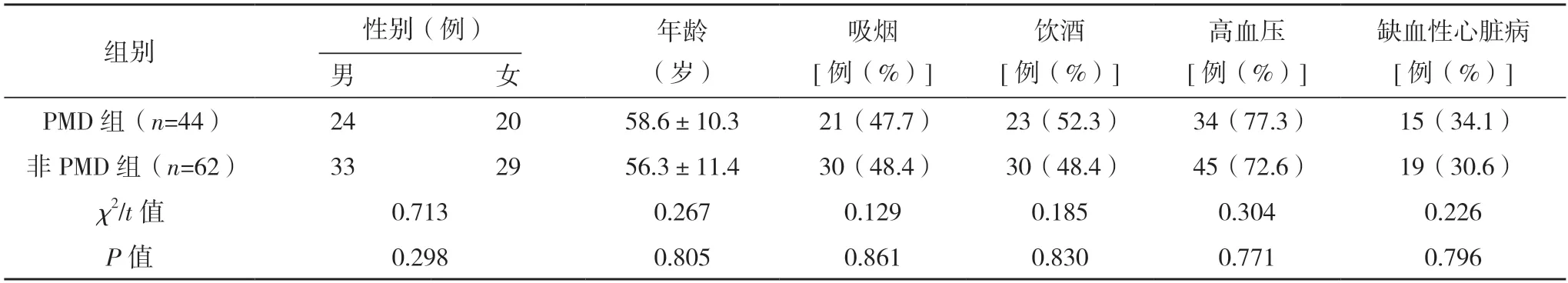
表1 两组临床资料与预后比较
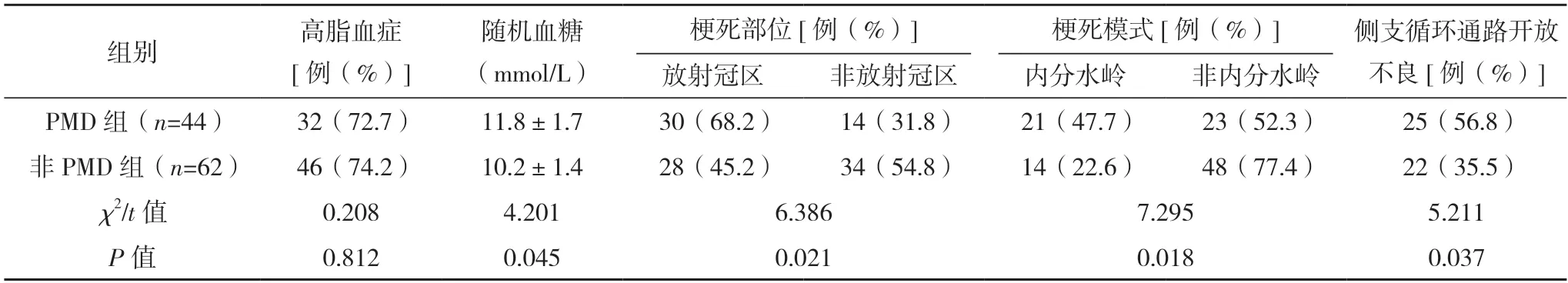
表1 (续)

表1 (续)

表1 (续)
2.2 相关危险因素分析 将两组差异有统计学意义的指标作为自变量,将PMD 作为应变量,进行赋值,梗死部位为X1:非放射冠区=0,放射冠区=1;梗死模式为X2:非内分水岭=0,内分水岭=1;PH2型出血转化为X3:无=0,有=1;侧支循环通路开放不良为X4:无=0,有=1;PMD 为Y:无=0,有=1。经多因素logistic 回归分析显示,放射冠区梗死部位、内分水岭梗死、PH2 型出血转化、侧支循环通路开放不良均是影响PMD 发生的独立危险因素(P<0.05),见表2。
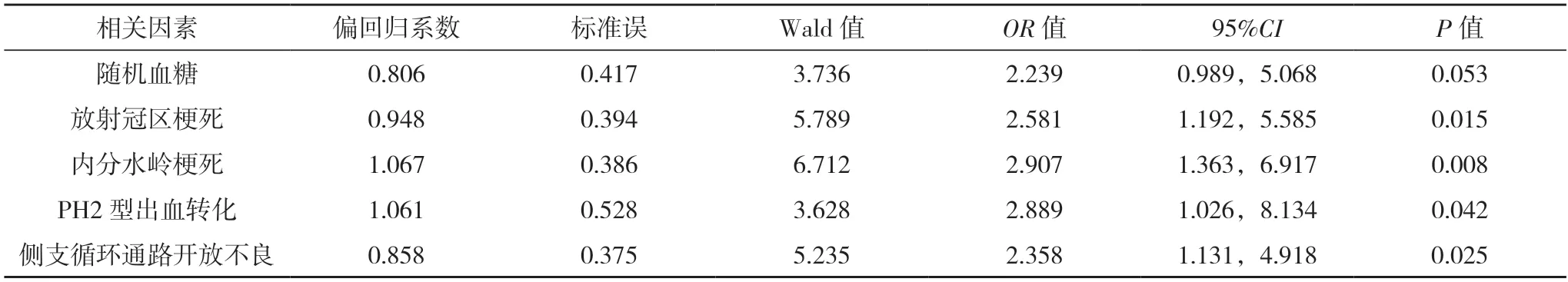
表2 PMD发生的多因素logistic回归分析
3 讨论
急性MCAO 患者如溶栓时间窗已经错失,则短期内闭塞的血管就不能再通,由大脑中动脉供血的运动功能区因缺血可导致患者相关运动功能急速恶化,致残率、致死率明显升高[4-5]。作为颈内动脉最大分支,大脑中动脉所支配的运动功能区域范围广,其所包含的放射冠区域成为中枢纽带连接大脑皮层及内囊,大量传导纤维由脑皮层经放射冠再经内囊再下传;当发生急性MCAO后可导致放射冠区出现缺血性梗死,由此引发运动供能区的纤维发生传导功能障碍[6-7]。目前临床上针对急性进展性卒中患者做影像资料评估已成为预测神经功能恶化严重度有效的手段,以颅CT 或MRI 了解放射冠形态特征及病灶大小,可在疾病早期对病情进行预测[8-9]。本研究结果提示,PMD 组放射冠区梗死比例较非PMD 组明显增多(P<0.05),再经多因素logistic 分析提示,放射冠区梗死部位是影响PMD 发生的独立危险因素(P<0.05)。提示梗死部位在放射冠区时该类患者病情过程可能发生PMD,该机制可能是因梗死后严重损伤了锥体束的缘故。故临床上以急性MCAO患者影像学资料判断放射冠区的梗死灶可对病情进展提前预判,及早采取针对性措施进行干预以减轻症状,可为防治PMD 提供帮助。预测急性缺血性卒中患者病情进展除了梗死部位以外,梗死模式也是另一重要预测指标。国内外相关研究指出,发生急性MCAO 后颅内血流动力学随之出现异常,其中内分水岭区域呈缺血低灌注状态,故该区域清除微血栓能力亦明显降低[10-12]。内分水岭梗死作为有意义梗死模式,致使脑组织缺血低灌注状态持续存在且灌注量不断降低,运动区细胞因缺血缺氧而发生变性、死亡,进一步损伤运动功能区纤维传导并使运动功能亦加速进展恶化。本研究结果提示,PMD 组内分水岭梗死比例较非PMD 组明显增多(P<0.05),同时经多因素logistic 分析提示,内分水岭梗死也是影响PMD 发生的独立危险因素(P<0.05)。这也再次提示如影像学资料判定梗死模式为内分水岭梗死,则急性MCAO 患者病情进展以致发生PMD 危险性较高。
文献[13-15]结果证实,急性MCAO 患者中内分水岭梗死是因大脑中动脉皮质支与深穿支的交界区域缺血所致,该区域常出现侧支循环通路代偿不良。急性缺血性卒中发生后机体代偿性建立有效侧支循环,可使得颅内血流动力学得到显著改善,以保护梗死灶缺血半暗带区的组织细胞并减轻相关功能损害程度。本研究结果显示,PMD 组的侧支循环通路开放不良较非PMD 的组明显增多(P<0.05),可见侧支循环通路开放不良亦对运动功能损伤的加重有明显影响,经多因素logistic 分析显示其也是影响PMD 的危险因素(P<0.05)。另有研究结论认为,颅内大血管发生急性闭塞后会出现血流动力学加速变化、脑组织细胞水肿、脑血管壁的通透性升高以及侧支循环通路代偿不良等,这些因素均能引发卒中后的出血转化,出血转化发生率为5%~30%[16-17]。而Alshoabi 等[18]研究也证实,急性缺血性卒中患者如发生出血转化能够加重神经功能的缺损程度。本研究结果也显示,PMD 组患者PH2 型出血转化率较非PMD 组明显增多(P<0.05),经多因素logistic分析提示,PH2 型出血转化也可作为影响PMD 的危险因素(P<0.05)。故针对急性MCAO 患者尽早发现并积极干预PH2 型出血转化也是防治PMD 一个有效途径。国内有研究结论提示糖尿病也是导致卒中患者病情进展一个危险因素[19-21]。血糖浓度的增加能增大血黏度、损害血管内皮细胞、促进动脉硬化,引发血循环功能障碍致使患者神经功能缺损程度加重。本研究结果提示,PMD 组入院时随机血糖较非PMD 组升高(P<0.05),可见急性MCAO患者入院时随机血糖与PMD 有一定程度的相关性,但经多因素logistic 分析入院时随机血糖并非影响PMD 的危险因素(P>0.05)。笔者推测可能原因是在发生急性MCAO 后,患者的脑细胞出现一过性缺血引起机体血糖应激性增加,入院时随机血糖仅反映出患者应激状态血糖情况而非患者正常状态下血糖情况,故入院时随机血糖并非影响PMD 的独立危险因素。
综上所述,急性MCAO 患者的放射冠区梗死、内分水岭梗死、发生PH2 型出血转化以及侧支循环通路开放不良等情况在溶栓时间窗外能明显影响PMD 的发生。及早发现影响PMD 相关危险因素,在全面评估患者病情基础上积极实施干预方案,可有效降低急性MCAO 患者运动功能损伤。

