老年髋部骨折围手术期深静脉血栓形成的危险因素分析*
白云鹏 邱永敏 丁菊红 沈燕国 王健
下肢深静脉血栓(deep vein thrombosis,DVT)形成是老年髋部骨折患者最常见的并发症之一,0.66%~7.5%的患者可继发致死性肺栓塞(pulmonary embolism,PE),给患者家庭及社会带来巨大的精神和经济负担[1]。DVT 的临床表现为下肢水肿、触痛、皮温高、红斑、可触及栓塞静脉的条索、浅静脉扩张及Homan征(突然背屈踝关节产生疼痛)阳性[2]。老年髋部骨折患者术前通常表现为无症状的下肢DVT,有些患者甚至是无症状的漂浮血栓,无法根据临床表现早期确诊[3],从而延迟了DVT 的治疗,增加患者肺栓塞甚至猝死的风险。随着社会人口老龄化,髋部骨折的发病率逐年增加,早期预测和预防DVT的形成成为老年髋部骨折治疗的重要环节[4]。因此,研究老年髋部骨折围手术期DVT 形成的危险因素,对DVT 的防治有重要意义。本研究拟对老年髋部骨折患者围手术期内可能影响DVT形成的各项因素进行对照分析,以期为临床医师评估老年髋部骨折患者围手术期DVT发生风险提供指导意见,为实现老年髋部骨折患者DVT个性化防治方案提供循证学依据。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①年龄≥60岁;②股骨颈骨折或股骨转子间骨折;③手术治疗;④有内植物植入。排除标准:①病理性骨折;②陈旧性骨折;③开放性骨折;④合并严重头、胸、腹外伤;⑤长期服用抗凝药物;⑥既往有血液系统疾病;⑦随访期间无法配合者。
1.2 一般资料
对2016年1月至2018年12月上海市浦东新区人民医院收治的年龄≥60岁的髋部骨折且行手术治疗的患者进行资料统计。通过纳入与排除标准,共入组363例。
本组男118 例,女245 例;年龄60 ~97 岁,平均(73.9±8.6)岁;致伤机制:平地跌倒329 例,交通事故34例;骨折类型:股骨转子间骨折134 例,股骨颈骨折229例;手术方式:内固定系统179例,髋关节置换184例。本研究获得上海市浦东新区人民医院伦理委员会批准(prylz2020-096)。
1.3 围手术期处理
患者入院后均皮下注射4000 IU 依诺肝素抗凝,手术前后12 h内停药,术后12 h后继续应用直至出院。出院后继续口服利伐沙班10 mg/d至术后35 d。
1.4 DVT的诊断方法及标准
采用彩色多普勒超声检查作为DVT的诊断标准,患者入院24 h、术前1 d、术后4 d 及术后12 d 分别做下肢静脉超声检查。患者取仰卧位,采用横断面间断加压法依次检查下肢深静脉,自股静脉到小腿肌肉静脉丛,然后用彩色多普勒探头沿上述静脉纵切面依次检查。DVT 的诊断标准:①静脉管腔不能压闭;②管腔内可见实性回声;③管腔内血流信号充盈缺损;④血流频谱失去期相性;⑤不全阻塞的血管段管腔内形成“轨道征”或“轮廓征”;⑥血栓段静脉内完全无血流信号或仅探及少量血流信号;⑦脉冲多普勒显示无血流或频谱不随呼吸变化。
1.5 观察指标
患者一般资料:性别、年龄、体重指数(body mass index,BMI)、既往病史、吸烟史、损伤机制、受伤至手术时间。实验室检查指标:术后1 d血浆D-二聚体浓度。术中相关指标:手术时间、术中出血量、术中输血、手术方式。
1.6 统计学方法
采用SPSS 23.0统计软件包进行统计学处理。不同指标的组间比较采用χ2检验或单因素方差分析。通过单因素分析比较得到有统计学差异的因素。采用二分类Logistic 回归模型进行多因素分析以确定独立危险因素。P<0.05为差异有统计学意义。
2 结果
2.1 DVT发生率
363例老年髋部骨折患者检出DVT 56例,总体发生率15.4%。其中,男20 例,女36 例;年龄60 ~95 岁,平均(77.0±8.4)岁,均为无症状血栓。
2.2 一般资料对比
年龄≥80 岁的高龄患者DVT 发生率(25.2%)高于60 ~79 岁患者(10.7%)(P<0.05);BMI≥25 kg/m2的患者DVT 发 生 率(20.5%)高 于BMI<25 kg/m2的 患 者(10.1%)(P<0.05);吸烟患者DVT发生率(26.8%)高于不吸烟患者(13.4%)(P<0.05);有心脑血管疾病病史患者DVT 发生率(18.9%)高于无相应病史的患者(10.6%)(P<0.05);有无糖尿病病史的患者DVT 发生率对比差异无统计学意义。高能量损伤患者DVT发生率(29.4%)高于低能量损伤患者(14.0%)(P<0.05);受伤至手术时间越长,DVT发生率越高,2 d内手术的患者DVT发生率(7.1%)显著低于>2 d手术的患者(17.9%)(P<0.05)。具体数据见表1。
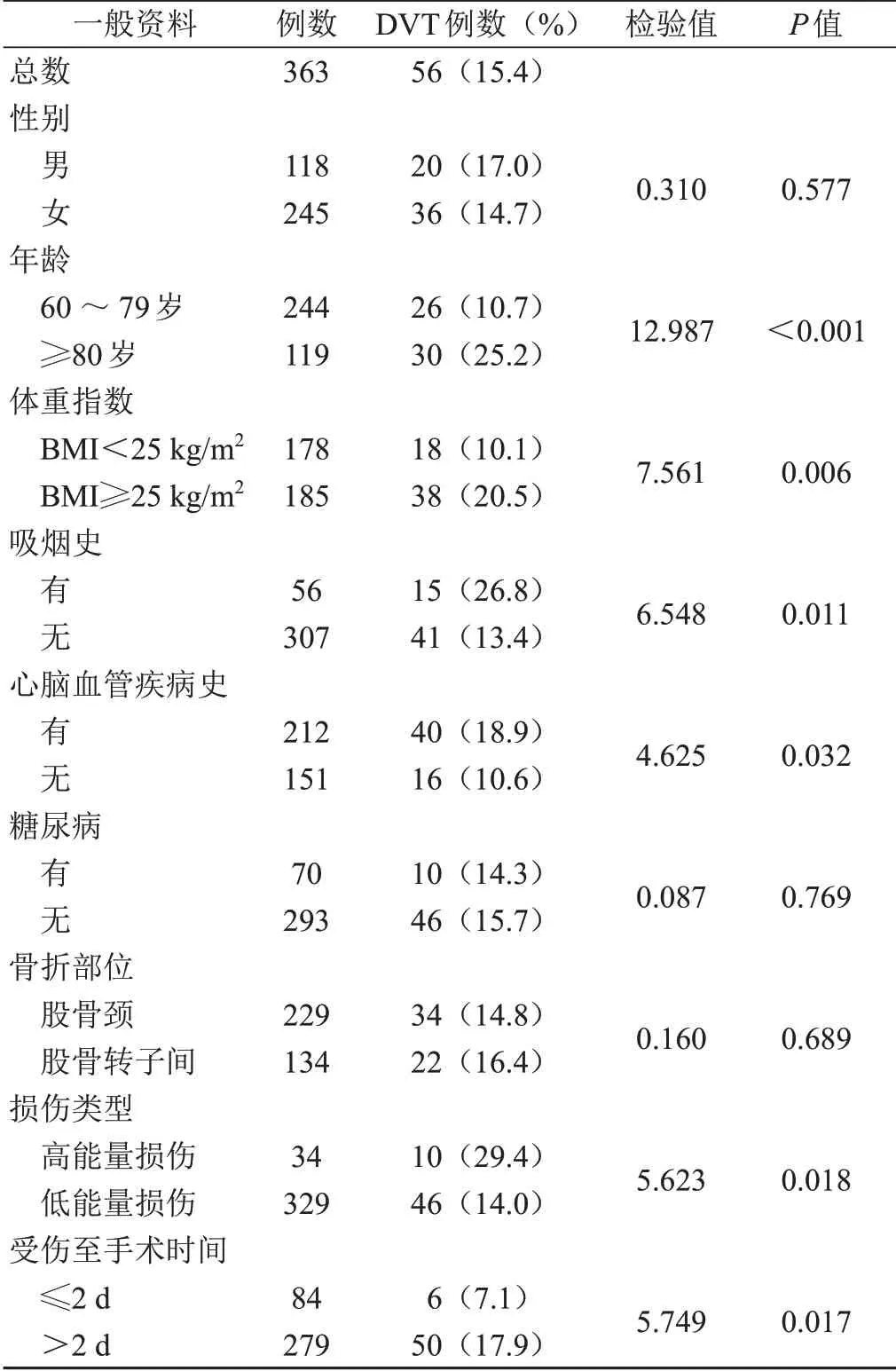
表1 影响DVT形成的一般资料的单因素分析
2.3 D-二聚体水平及术中指标对比
D-二聚体<5 μg/mL 的患者DVT 发生率(11.6%)低于D-二聚体≥5 μg/mL 的患者(23.9%)(P<0.05)。术中出血≤200 mL的患者DVT发生率(12.1%)小于术中出血>200 mL 的患者(24.5%)(P<0.05)。术中输血的患者DVT 发生率(26.3%)大于术中无输血的患者(11.6%)(P<0.05)。手术时间≤2 h 的患者DVT 发生率(13.7%)低于手术时间>2 h的患者(26.0%)(P<0.05)。手术方式比较显示人工关节置换DVT 发生率(20.1%)高于内固定系统(10.6%)(P<0.05)。见表2。
2.4 多因素回归分析
Logistic回归模型显示年龄、吸烟史、手术时间、人工关节置换及D-二聚体水平是影响DVT形成的独立危险因素(见表3)。
3 讨论
3.1 一般资料与DVT的关系
DVT形成是老年髋部骨折最常见的并发症之一,以往文献报道髋部骨折术后DVT 的发病率高达40%~70%[5],即使是近10 年来骨科医师对骨折相关DVT 的认识不断深入和预防措施的不断加强,老年髋部骨折后DVT的发病率仍居高不下[6-7]。本研究采用彩色多普勒超声对60岁及以上老年髋部骨折患者围手术期下肢深静脉血栓进行诊断,结果显示DVT 总体发生率为15.4%,该发病率与近年国内文献报道相当[8]。
影响DVT形成的致病机制包括血流缓慢、血液高凝状态及静脉血管壁损伤。凡是能诱发此三类致病机制的因素,可能影响DVT 形成。本研究通过单因素分析结果显示,一般资料中年龄≥80 岁、BMI≥25 kg/m2、吸烟史和既往有心脑血管病史与DVT形成相关。其中高龄已被大量文献证实是DVT 形成的独立危险因素[9-10]。随着年龄的增加,人体运动机能下降,心血管功能减退,静脉血流缓慢,血脂增高,诱发DVT 的致病因素增多。Hansson 等[11]研究发现,DVT累计发病率随年龄增长而增加,50岁男性发病率为0.5%,80 岁发病率升高至3.8%,增加了6 倍多。本研究中80 岁及以上患者DVT 发病率为25.2%,是60 ~79 岁患者发病率(10.7%)的2 倍多。肥胖患者因血脂较高,在创伤应激状态下血液更容易呈高凝状态。Jiang等[12]报道,肥胖是影响骨科手术后DVT 形成的独立危险因素,BMI≥25 kg/m2的患者DVT发病率(39.29%)远大于BMI<25 kg/m2的患者(7.14%)。本研究单因素分析显示,BMI≥25 kg/m2的患者DVT发病率为20.5%,高于BMI<25 kg/m2的患者(10.1%),但多因素Logistic回归提示BMI≥25 kg/m2并非老年髋部骨折术后DVT形成的独立危险因素,两者之间的内在联系仍需进一步探究。吸烟是多种心脑血管疾病的重要诱因之一,有研究报道吸烟与DVT形成有明显的相关性[13],本研究提示有吸烟习惯的患者DVT 发病率(26.8%)较非吸烟患者(13.4%)显著增高,同时多因素回归分析提示吸烟也是DVT形成的独立危险因素。既往病史中有高血压、冠心病等心脑血管病史的患者DVT发生率较高,这与有心脑血管病史的患者本身存在血流动力学及血管器质性改变有关[14]。
3.2 损伤类型和受伤至手术时间与DVT的关系
老年髋部骨折致伤机制大多为低能量损伤,高能量损伤占比较低。但高能量损伤对老年患者全身状况造成较大影响,尤其是血流动力学不稳及内环境稳态失衡,更容易激发外源性凝血机制,增加DVT形成的风险[15]。本研究显示,DVT 在高能量损伤造成的髋部骨折患者中发生率更高。因此,在临床工作中需要对这部分患者给予高度重视。手术时间延迟意味着术前较长时间的卧床和肢体制动,这无疑会造成血流缓慢和肢体静脉回流受阻。本研究显示受伤至手术时间大于2 d的患者DVT发病率(17.9%)显著高于2 d以内手术的患者(7.1%)。目前普遍认为对于老年髋部骨折,早期手术干预能显著降低DVT发生率[16]。但在临床实践中,由于老年患者尤其是80岁以上高龄患者往往存在较多合并症,术前需全面检查排除手术禁忌证,拖延了手术时间。因此,有学者主张推行髋部骨折绿色通道来缩短受伤至手术时间,不仅可降低DVT发生率,同时对老年髋部骨折患者整体预后的提高也有重要意义[17]。
3.3 手术指标与DVT的关系
本研究结果显示,手术时间>2 h、人工关节置换是DVT形成的独立危险因素。手术时间延长是影响DVT形成的重要因素。Karhade 等[18]的研究报道手术时间延长是VTE形成的危险因素,同时也会显著增加其他手术并发症的发生率。Tateiwa等[19]的一组膝关节置换的研究报道,较长的手术时间和止血带使用时间是DVT 形成的危险因素。本研究结果显示手术时间>2 h,患者发生DVT 的风险显著增加。Kim等[20]的研究报道,术中出血量增加与DVT形成有关。本研究结果显示,术中出血>200 mL的患者术后DVT发生率较高,但多因素分析提示术中出血>200 mL并非影响DVT形成的独立危险因素。Jiang等[21]的报道发现接受膝关节置换的患者,围手术期输血与DVT形成有关,尤其当输血量≥800 mL 时,术后DVT 发生率显著升高。本研究显示输血患者DVT 发生率显著升高,与Jiang 等[21]的研究一致。本研究采用的手术方式包括内固定系统及人工关节置换,其中人工关节置换为半髋或全髋关节置换。髋关节置换DVT发生率高于内固定系统,与以往报道髋关节置换DVT发生率较高一致[22]。多因素分析提示人工关节置换是老年髋部骨折DVT形成的独立危险因素。
3.4 血浆D-二聚体浓度与DVT的关系
D-二聚体通常被用作预测DVT的可靠筛选工具。但由于D-二聚体水平受到较多因素诸如年龄、炎症、创伤应激、肿瘤、慢性病史等的影响,对DVT 的预测灵敏度较高,特异度较低。目前,影响DVT形成的D-二聚体的确切水平如何界定仍不清楚。Fronas 等[23]研究提示D-二聚体水平<0.5 μg/mL 可以作为排除DVT 的独立因素,但该研究的对象为门诊患者,对住院手术患者是否适用仍需进一步研究。Yoshiiwa 等[24]的一项研究表示D-二聚体>10 μg/mL可以作为预测脊柱手术后DVT形成的危险因素,但纳入样本量较小,仅有85例。Jiang等[12]的一项研究报道显示,D-二聚体浓度≥6.17 μg/mL是预测骨科手术后DVT形成的危险因素,预测灵敏度和特异度分别达到71.4%和81.7%。本研究结果提示D-二聚体浓度≥5 μg/mL与患者术后DVT形成相关,同时Logistic回归分析提示D-二聚体浓度≥5 μg/mL是老年髋部骨折术后DVT形成的独立危险因素。
综上所述,本研究显示年龄≥80岁、有吸烟史、手术时间>2 h、人工关节置换及D-二聚体浓度≥5 μg/mL是老年髋部骨折术后DVT 形成的独立危险因素,对于DVT 形成风险较高的患者,需要早期给予有效预防措施,降低DVT的发生率。本研究不足之处:回顾性研究存在难以避免的系统性偏倚;为单中心研究,纳入病例较少;未来需要在该研究的基础上进行大样本、多中心的前瞻性对照研究。

