多中心胃肠道间质瘤临床诊治及预后分析
靳川伟,顾远晖,弥海宁,曹廷宝,李 斌,杨 婧,6
(1.甘肃中医药大学第一临床医学院,甘肃 兰州 730000;2.甘肃省人民医院普外一科,甘肃 兰州 730000;3.甘肃省肿瘤医院腹外一科,甘肃 兰州 730050;4.中国人民解放军联勤保障部队第九四〇医院普外一科,甘肃 兰州 730050;5.兰州大学第一医院普外一科,甘肃 兰州 730000;6.甘肃省外科肿瘤分子诊断与精准治疗重点实验室,甘肃 兰州 730000)
胃肠道间质瘤(Gastrointestinal Stromal Tumors,GISTs)是消化道最常见的间叶源性肿瘤,占消化道肿瘤的1%~3%[1]。GISTs起源于胃肠道未定向分化的Cajal间质细胞,超过85%的GISTs存在c-Kit基因和PDGFRA基因突变,少数病例涉及SDH、BRAF、NF1、K/N-RAS、PIK3CA等基因突变[2-3]。GISTs症状不典型,晚期主要表现为腹痛、腹胀、腹部包块、消化道出血及梗阻,部分患者无明显症状由体检发现,GISTs早期诊断较为困难,容易漏诊、误诊[4]。GISTs介于良恶性之间,具有恶性潜能,肿瘤的原发部位、大小、核分裂数等可作为判断恶性程度的依据,病理检测是确诊GISTs的金标准,免疫组化检测通常表达CD34、CD117和DOG1[5]。手术切除是局限性、无转移和潜在可切除GISTs的首选和最佳治疗方式,分子靶向药物是其重要的辅助治疗方式[6]。本研究旨在通过分析本地区多中心GISTs的临床资料为甘肃省乃至西北地区GISTs的临床诊治及预后评估提供理论基础。
1 资料与方法
1.1 研究对象
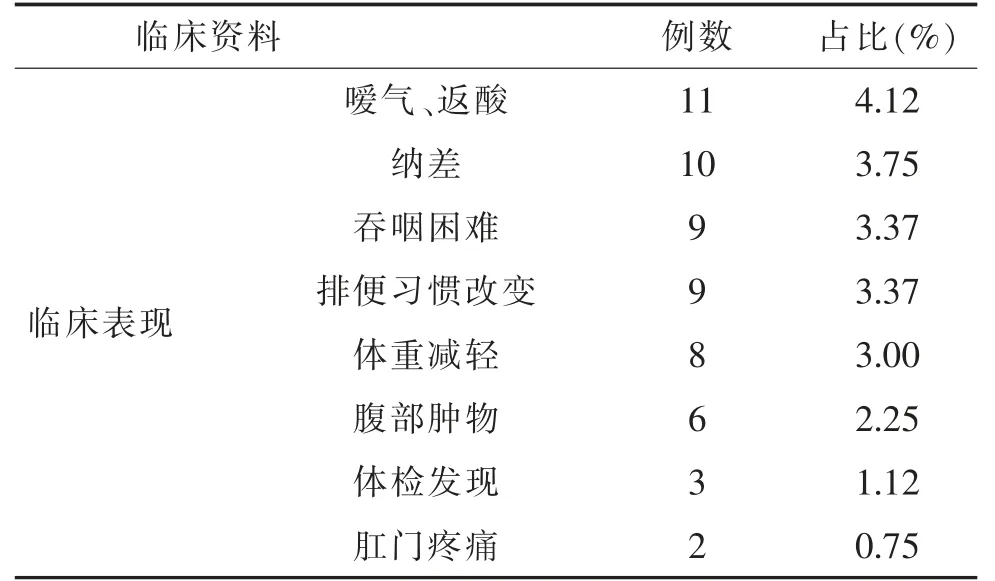
回顾性分析2010年8月—2019年5月于甘肃省人民医院、甘肃省肿瘤医院、中国人民解放军联勤保障部队第九四〇医院接受手术治疗并经病理确诊的267例GISTs的临床相关病例资料。病例纳入标准:行手术(含开腹、腹腔镜、消化内镜)治疗,术后病理、免疫组化确诊为GISTs;病例资料翔实准确;首次诊断GISTs且不合并其他肿瘤;术前无远处转移。排除标准:孕妇、哺乳期妇女;伴有其他恶性肿瘤或严重危及生命的疾病;复发或已有远处转移的患者;围术期死亡病例。一般情况、临床表现等资料见表1。

表1 267例GISTs临床相关病例资料
续表1
1.2 治疗方案
267例患者均行手术治疗,根据胃肠间质瘤规范化外科治疗中国专家共识(2018版)[7],如术前评估不确定手术能否达到切缘阴性,或必须行联合器官切除,或预计术后发生并发症风险较高,则术前行甲磺酸伊马替尼(Imatinib Mesylate,IM)治疗,在肿瘤缩小且达到手术要求后再行手术治疗;术后辅助治疗根据2008年Joensuu[8]提出的改良美国国立卫生研究院(National Institutes of Health,NIH)分级,对NIH分级为中、高危的患者建议行基因检测、口服IM 400 mg/d辅助治疗。建议非胃来源的GISTs,IM治疗3年;胃来源的中危GISTs,IM治疗1年;高危GISTs,辅助治疗时间至少3年;发生肿瘤破裂者可延长辅助治疗时间。
1.3 术后随访
随访采用定期门诊、电话随访相结合的方式,记录患者术后恢复、辅助治疗及复查情况。生存时间定义为:自手术治疗之日至末次随访日或死亡之日的时长。
1.4 统计学方法
获得数据建立数据库,采用SPSS 25.0分析各变量与生存时间、预后的关系,计数资料用χ2检验或Fisher确切概率法,计量资料用t检验;Kaplan-Meier法进行生存率计算,Log-Rank检验生存曲线之间差异是否具有显著性,以P<0.10为有统计学意义;对单因素分析有统计学意义的变量进行多因素Cox回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 手术资料及病理结果
肿瘤直径:0.3~28.0 cm(M∶4.4cm)。病灶出血、坏死75例(28.09%)。清扫淋巴结76例(28.46%),其中淋巴结发生转移11例(14.47%)。267例患者中32例(11.99%)接受基因检测,c-KIT基因外显子11突变(21,65.3%)、外显子9突变(3,9.38%)、外显子13突变(2,6.25%)、外显子17突变(1,3.13%),PDGFRA基因外显子18突变(2,6.25%)、外显子12突变(1,3.13%),野生型(2,6.25%)。手术方式、肿瘤位置等资料见表2。
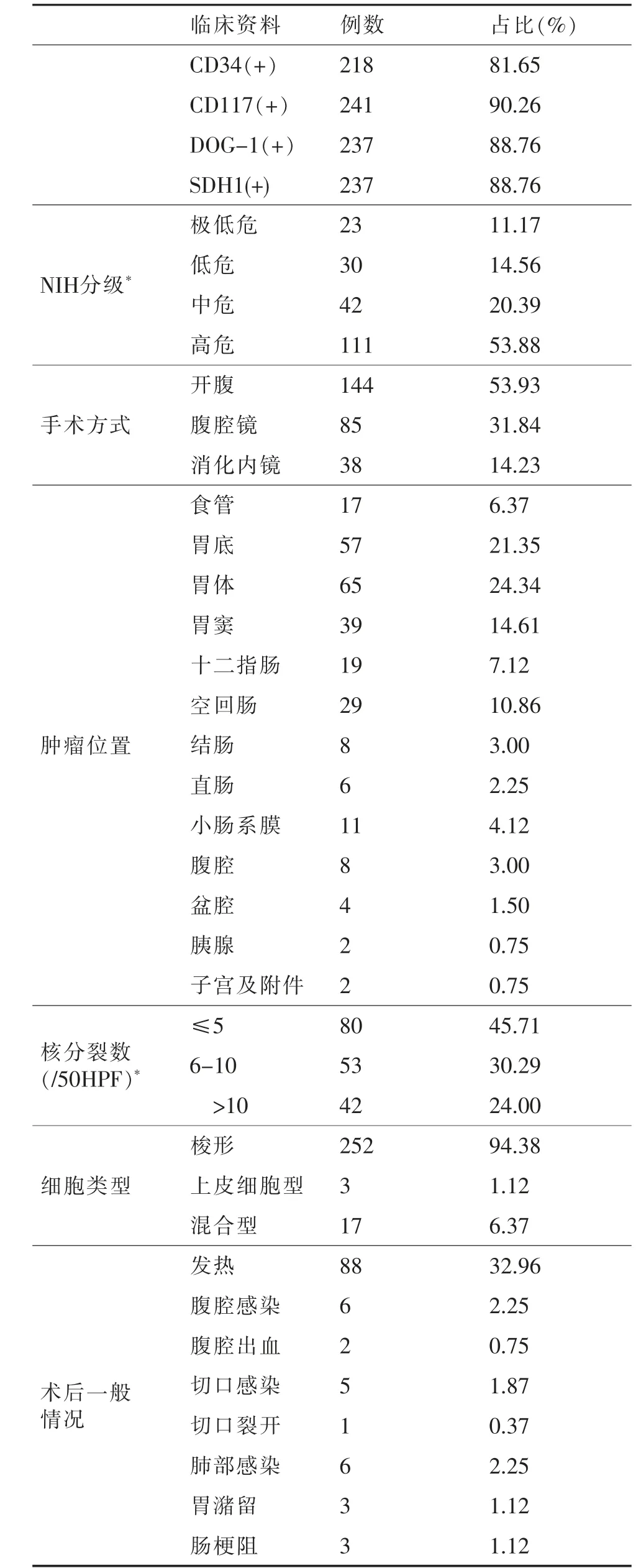
表2 267例GISTs围术期资料
2.2 术后随访、复发及生存情况
对所有患者中的239例进行术后随访,其中38例失访,随访率84.10%,末次随访日期2019年10月6日。随访时间:1.53~89.97(M=30.97)个月,期间9例出现复发、转移(肝转移5例、肺转移1例、胃复发1例、肠系膜及腹壁同时转移1例,同时发生肺转移、肝转移1例),15例死亡(其中4例为转移后死亡)。术后1、3、5 年 总 体 生 存 率 分 别 为96.10%、91.50%、85.10%。9例术前口服IM400 mg/d,期间未更改药物、剂量。术后经NIH分级为中、高危患者共153例,99(64.71%)例术后接受靶向治疗,1例服用索坦(苹果酸舒尼替尼)50 mg/d,98例服用IM 400 mg/d;4例患者因病情进展换用索坦,3例因水肿、头痛、乏力等IM的不良反应难以耐受、减少剂量为200 mg/d。
2.3 影响预后的危险因素分析
单因素分析:将年龄、性别等15个因素分成若干层级,采用Kaplan-Meier法计算生存率,Log-Rank检验各层级差异是否具有统计学意义。显示年龄、肿瘤位置、肿瘤大小、核分裂数、NIH分级、手术方式、细胞类型、Ki-67指数、术后是否转移、PLR、NLR是GISTs预后的影响因素(P<0.10),见表3。

表3 胃肠道间质瘤患者术后生存率单因素分析

续表3
多因素分析:建立Cox比例回归模型,纳入上述有统计学意义的11个影响因素,结果显示Ki-67指数(HR=12.605,95%CI:1.190~133.537,P=0.035)被保留入回归模型。提示高Ki-67指数预示GISTs术后远期预后不良。
3 讨论
GISTs发病率为每年(10~15)/107[9],男女患病比例无明显差异,肿瘤可发生于整个胃肠道:食管、胃、十二指肠、小肠、结肠、直肠的比例分别约为<5%、60%~70%、3%~6%、20%~30%、<5%、<5%[10],也可发生于胃肠道外,如系膜、网膜、腹膜后、盆腔,称为胃肠道外间质瘤[11]。本资料中男性146人、女性121人,发病年龄23~80(M=59)岁,多发于50~70岁。本资料中胃是GISTs的高发部位(60.30%),以发生于胃底、体多见,其次为小肠(17.98%),较少发生于食管、结直肠(11.62%),胃肠道外间质瘤(10.12%),与国内相关文献报道基本一致[12]。GISTs临床表现不典型,早期缺乏特异性症状,早期诊断较为困难,易误诊、漏诊。本资料中最常见的症状为腹痛(49.44%),其次为腹胀(42.70%)、恶心呕吐(21.35%)、便血(20.22%)、呕血(5.24%),其余少见症状:乏力、嗳气、返酸、吞咽困难、排便习惯改变、肛门疼痛、腹部肿物等,极少数由体检发现(1.12%,3/267),与国内其他中心报道情况相近[13-14]。
目前,GISTs外科治疗方式包括:开腹手术、腹腔镜切除术、内镜下切除术以及腹腔镜联合内镜手术等方式[15-16]。本资料144例(53.93%)接受传统开腹手术,85例(31.84%)接受腹腔镜手术,38例(14.23%)接受消化内镜切除术。与传统开腹手术相比,腹腔镜手术具有切口小、出血少、肠道功能恢复快,术后住院时间短等优势且具有相同的疗效及安全性,因此国内外指南均推荐位于胃大弯侧及胃体前壁直径≤5 cm的GISTs可考虑腹腔镜手术[17-19]。
免疫组化检测可区分GISTs和其他间叶组织来源的肿瘤。本资料CD117、CD34、DOG-1、SDH1阳性率分别为:92.69%、84.17%、91.51%、91.51%。中国胃肠间质瘤诊断治疗共识(2013年版)推荐CD117、CD34、DOG-1进行免疫组化的联合检测,可以提高诊断率。其他免疫组化指标在GISTs中阳性率不一[20]。GISTs的发病机制多由c-Kit基因或PDGFRA基因活化突变,80%的GISTs由c-kit基因突变以及高度激活状态的癌基因蛋白表达所致,分子机制较为明确,因此,抑制c-kit和手术成为了原发GISTs的主要治疗模式[21]。具有代表性抑制癌基因的靶向药物包括:一线IM、二线舒尼替尼及三线瑞戈非尼。IM是c-kit和PDGFRA的抑制剂,在复发或转移性GISTs治疗中取得了良好的疗效,其客观缓解率为46.0%~56.5%[22]。本资料中32(20.92%)例接受基因检测,突变基因分布与以往报道基本一致[23],甘肃省由于经济、地域等因素中高危患者基因检测率略低于其他省份,而基因检测结果是患者选择靶向药物种类和剂量的重要依据,不进行基因检测会使非敏感人群使用IM后效果欠佳。因此,为进一步提高甘肃省GISTs诊治水平及个体生存率,需提高中高危患者基因检测比例。经研究证实中、高危患者可从IM的辅助治疗中明显获益,无疾病生存时间明显延长。本资料患者根治性切除术后的1、3、5 年总体生存率分别为96.10%、91.50%、85.10%,患者远期预后较好。中、高危患者术后接受IM靶向治疗的5年生存率为81.6%,未接受靶向治疗的患者5年生存率为75.9%,单因素分析显示二者之间差异无统计学意义(P=0.168),原因可能是样本例数较少、纳入及排除标准不同、患者个体间差异等导致本研究中、高危患者服用IM后未见明显获益。
单因素及多因素分析结果显示高Ki-67指数预示GISTs术后远期预后不良。侯庆生等[24]报道肿瘤原发部位、肿瘤大小、术中有无肿瘤破裂、NIH分级和术后有无服用IM是影响GISTs预后的独立因素。郑婕[25]发表的影响胃肠间质瘤患者预后的相关临床病理因素分析显示肿瘤切除不完整、切缘阳性、肿瘤破裂、转移、核分裂数增多、Ki-67指数>5%、NIH分级高危险性、术后未进行靶向治疗皆为影响GIST患者预后的独立危险因素。
综上所述,GISTs根治性手术切除后患者远期预后较好,高Ki-67指数预示GISTs术后远期预后不良。为提高患者生存质量需提高GISTs患者,尤其是中、高危患者的基因检测比例,以期得到更精准的靶向治疗。

