老年髋部骨折致伤因素临床分析
王 璞,王 欢,牛 舜,董 川,张弘韬,王海鹏,马保安
空军军医大学第二附属医院(唐都医院)骨科,西安 710038
近年来,髋部骨折成为我国进入老龄化社会所面临的主要医疗及社会问题之一[1]。随着年龄的增长老年人髋部骨折发病率随之升高,75~84岁老龄化人群在10年内髋部骨折发生率高达7%[2]。预计到2050年全球新发病例数量将高达630万例[3]。由此,了解导致老年髋部骨折的危险因素,对于如何预防首次髋部骨折、避免再次骨折、改善髋部骨折预后和患者生活质量,以及为今后国家医疗形式研究及政策推行等提供理论依据,同时对于普及髋部骨折预防知识,减少髋部骨折的发生具有重要意义。笔者就2020年10月—2021年9月就诊于空军军医大学唐都医院骨科的140例老年髋部骨折患者进行致伤危险因素研究。
资料与方法
1 一般资料
纳入标准:患者骨折发生至入院时间<2周、年龄≥60岁,且病历资料齐全的病例,对照组150例为同期入唐都医院体检中心的年龄≥60岁且未发生髋部骨折的体检人员。排除标准:(1)病理性骨折;(2)合并严重意识障碍;(3)拒绝参加本次调查研究。
骨折组140例均为确诊为老年髋部骨折的患者,临床诊断包括:股骨颈骨折、股骨近端转子间骨折。对照组150例为同期笔者医院体检中心且未发生髋部骨折的老年体检人员。本研究中患者均签署知情同意书,获唐都医院医学伦理委员会批准(TDLL-第202204-09号)。
2 制定骨折危险因素调查表及分类方式
调查并详细记录患者临床基本资料,包括患者全身基本状况、一般家庭状况、受教育水平、基本生活习惯、合并内科疾病以及患者发生骨折前的身体状态及行为特点,重点询问患者既往病史及手术史。将所有病例数以整十年数制成频数表分析各年龄发病情况;按照性别分组分析发病的性别因素;分析致病因素在髋部骨折各年龄段中的分布;分析骨折发生的时间、地点、环境以及不同基础疾病对老年髋部骨折发病的影响。
3 骨密度(BMD)测定
使用双能X线吸收仪(dual energy X-ray absorptiometry,DXA)检测股骨、腰椎和前臂三个部位,其中各部位的感兴趣区(region of interest,ROI)分别为:股骨近端全部、腰椎椎体L1~L4、桡骨远端,以三个ROI中检测出的最低T值进行判断,按照WHO推荐的诊断标准进行临床诊断:T≥-1.0为正常情况,-2.5< T <-1.0为低骨量,T≤-2.5为骨质疏松,T≤-2.5伴脆性骨折诊断为严重骨质疏松。
4 统计学分析
结 果
1 基本资料比较
骨折组140例中男性53例(37.9%),女性87例(62.1%);年龄60~98岁,平均76.2岁,将年龄按照整十年制分组可见,主要发病年龄段为70~79岁(图1)。其中股骨颈骨折74例(52.9%),股骨粗隆间骨折66例(47.1%),随着年龄的增长各年龄组内股骨颈骨折的比例逐渐下降,粗隆间骨折比例逐渐升高,且该趋势呈线性相关(r=-0.962;P=0.038)。见表1。
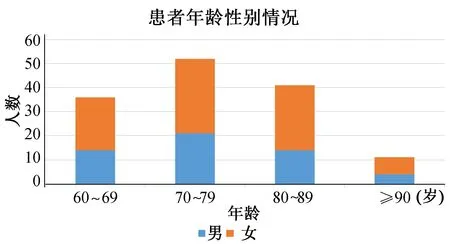
图1 患者年龄、性别情况
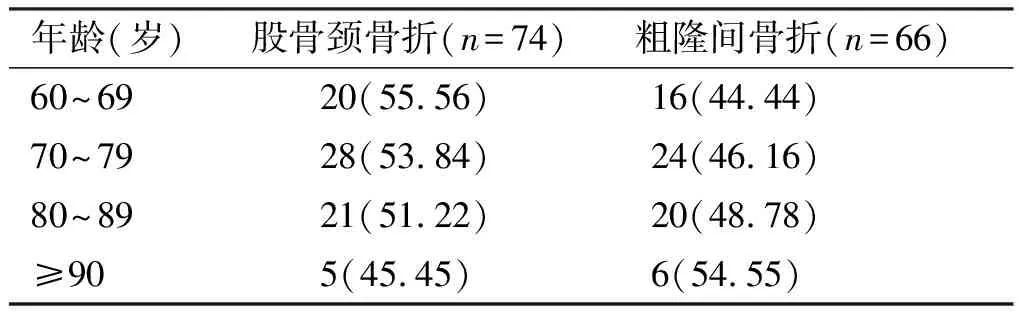
表1 不同年龄段髋部骨折类型比较[n(%)]
通过对老年髋部骨折发生时身体状态及行为特点分析,92.1%患者为低应力性骨折,20%患者骨折发生前6个月内曾有摔倒或下肢扭伤史,41.4%患者骨折发生前曾出现眩晕或下肢乏力等症状。从骨折发生时所处环境分析可得出,随着年龄的增长,骨折发生环境由室外为主逐渐向以室内为主转移。进一步分析骨折患者摔倒主要原因依次为行走时突感下肢无力导致重心不稳、上下台阶踩空、滑倒或绊倒。见表2。
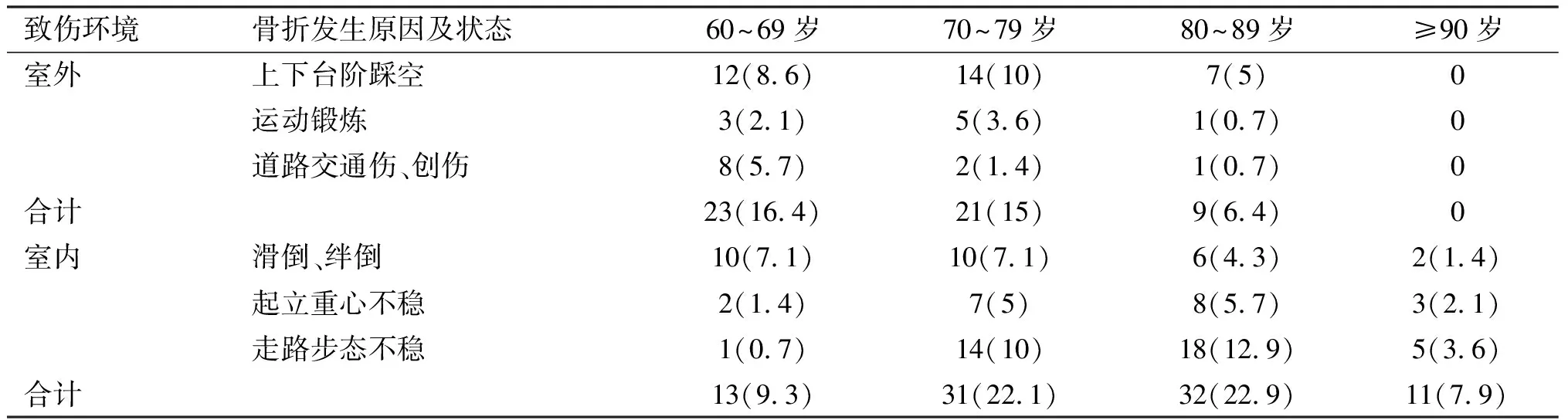
表2 不同环境不同年龄患者发病情况[n(%)]
骨折组病例中有134例患有至少一种基础疾病,占比95.7%,患病率由高到低的基础类疾病依次为:高血压病(45.7%)、骨性关节炎/腰椎间盘突出等运动系统疾病(31.4%)、脑血管/神经疾病(29.3%)、糖尿病(27.1%)。随着年龄增加,无基础疾病的比例逐渐降低,合并多种基础疾病的比例增高,经比较组间无明显差异。见表3。
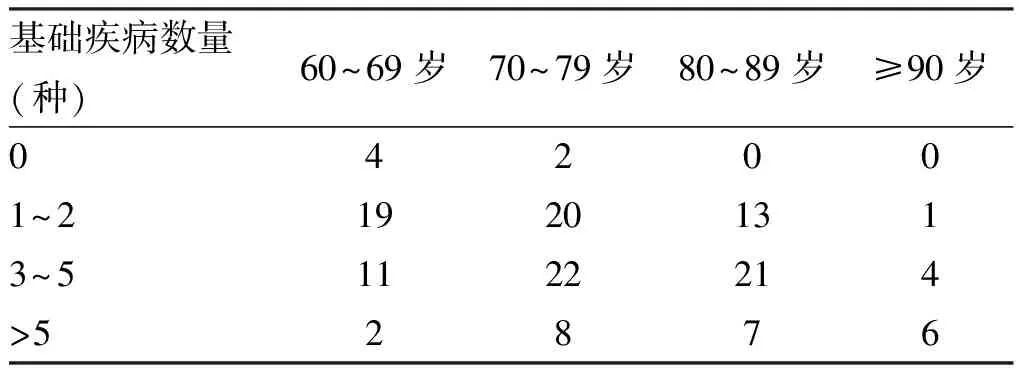
表3 140例老年髋部骨折患者合并基础疾病情况(n)
据统计,本骨折组全部病例中,首次髋部骨折术后1年内因各种因素再发对侧髋部骨折入院患者7例,占比5.0%(图2)。经详细询问病史,其原因为:首次髋部骨折后患侧下肢肿痛、肌力不足、灵活度与协调性差,负重时髋周疼痛,跛行、助行器依赖等。均为在行走或下床时摔倒致对侧骨折而再次入院。
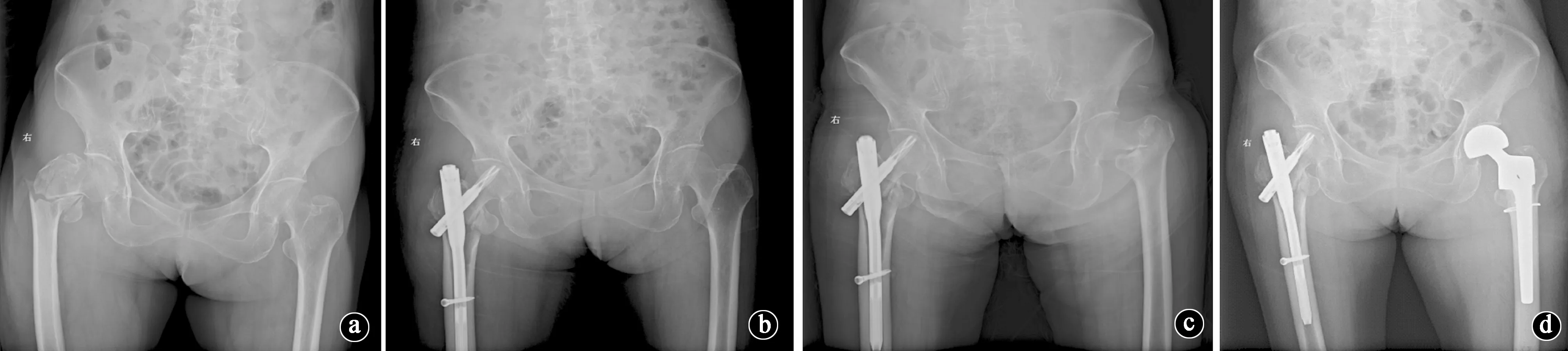
图2 髋部骨折术后1年内再发对侧髋部骨折影像资料。a、b.第一次右侧髋部骨折术前、术后X线片;c、d.3个月后左侧髋部再发骨折术前与术后X线片
2 老年髋部骨折发生的危险因素
骨折组与对照组相比,肿瘤病史、既往手术史、高血压史、糖尿病史在两组间差异无统计学意义(P≥0.05);与对照组相比,骨折组年龄、体质量指数(BMI)、受教育程度、脑血管/神经疾病史、运动系统疾病史、是否使用助行器以及骨量减少或骨质疏松差异有统计学意义(P<0.05)。见表4。
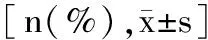
表4 两组患者基本情况比较
进一步探讨各因素对老年髋部骨折发病情况的影响,将各变量进行赋值。变量赋值如下。年龄:无赋值,用原数;性别:男=1,女=2;受教育水平:小学及以下=1,初高中=2,高等=3;助行器:有=1,无=0;癌症病史:无=0,有=1;高血压病史:无=0,有=1;糖尿病病史:无=0,有=1;脑血管、神经疾病史:无=0,有=1;视觉系统疾病史:无=0,有=1;运动系统疾病史:无=0,有=1;骨量减少或骨质疏松史:无=0,有=1。调整后行Logistic回归分析提示年龄、性别、BMI、受教育水平、脑血管/神经疾病史、骨量减少或骨质疏松、运动系统疾病史是老年髋部骨折高危因素(表5)。
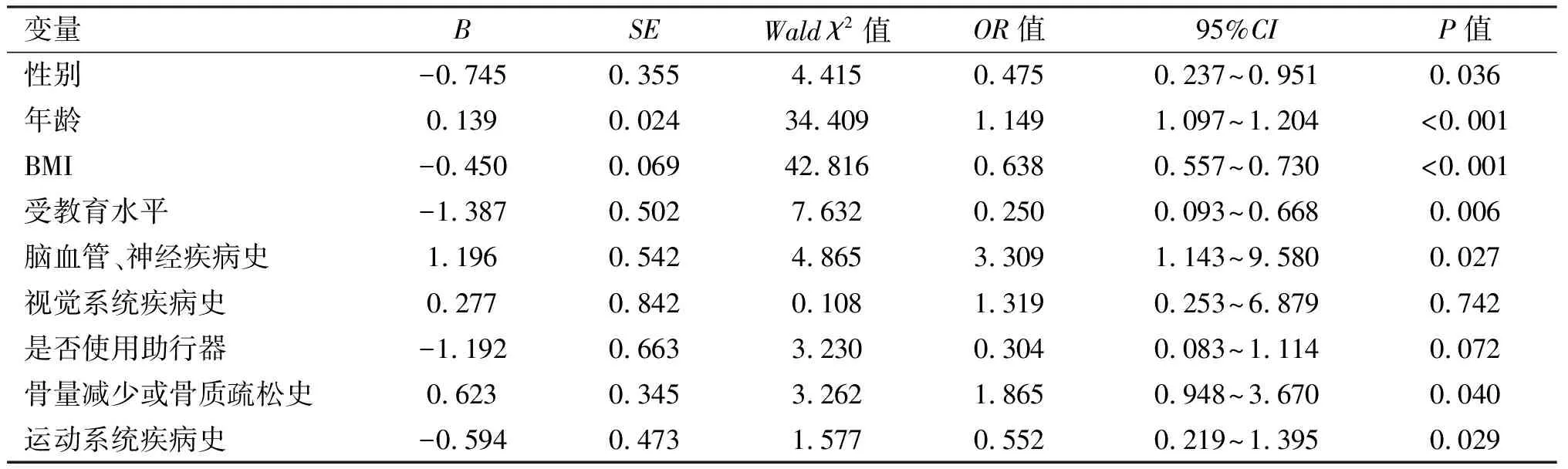
表5 老年髋部骨折危险因素Logistic回归分析结果
讨 论
一项涵盖50年的文献调查和联合国人口统计学数据的系统性回顾研究显示,老年髋部骨折因其高致残率和高病死率成为世界范围一个严峻的公共卫生问题[4]。而髋部骨折发病率随着年龄增长呈线性增加的趋势愈发明确。根据世卫组织的数据,全球60岁以上人口的比例将从2015年的12%增加到2050年的22%。到2050年,这一年龄组的人口预计将从目前的9亿增加到20亿,其中80%生活在中低收入国家[5]。伴随着我国老龄化进程的加剧,髋部骨折已成为我国老年人群骨折发病率最高的骨折类型,且呈持续显著上升趋势[6]。按目前我国人口基数计算,预计2040年我国髋部骨折人数将超过50万/每年,当年龄达到90岁时,约每4例女性和每8例男性中就有1例发生髋部骨折[7]。髋部骨折造成的危害巨大,令人震惊的是,研究数据阐明,髋部骨折患者在骨折发生后的1年内,有15%~40%病例数死于各种并发症,而超过2/3的存活患者因该骨折致残无法恢复到伤前的生活状态[8-9]。最新研究表明,髋部骨折患者病死率增高或将持续至伤后20年[10]。
老年人发生髋部骨折后不仅自身遭受身体上和心理上双重打击,同时也给家庭和社会带来巨大的经济负担。老年髋部骨折发生后的治疗费用花销巨大。有研究分析了27个不同国家(主要是北美和西欧)1990—2015年670 173例患者的数据得出结论,髋部骨折后第1年的总医疗和社会护理费用估计为每位患者43 669美元[4],仅美国在老年髋部骨折方面的医疗支出由1990年的103亿美元增长为2002年的170亿美元[11]。最新文献报道显示,2015年美国老年髋部骨折患者伤后第1年的人均直接医疗花费约为4万美元,而这只占髋部骨折的终身归因成本约46%[12]。随着我国经济的不断发展以及医疗水平的不断提高,为达到更好的预后,为患者提供更好的术后生活质量,患者家庭及我国医疗体系为此投入巨大。据文献报道,我国老年髋部骨折患者人均住院费用为(51635.36±19738.73)元[13],而除了住院后围术期管理、手术等治疗措施所产生的直接医疗花费外,还存在很多其他相关的经济必需支出,如继发的长期医疗复诊费用、患者功能康复的照料护理费、家庭设施改造费等。综上所述,对老年人尤其是老年髋部骨折患者的健康管理工作任重道远,医学工作者应充分重视老年人骨折前的预防工作,尽可能避免因“人生最后一次骨折”引发的一系列后续反应,从而造成老年患者致伤、致残甚至致死结局以及相关人力、物力、财力的严重负担。
本研究从老年髋部骨折患者骨折环境、摔倒原因及合并基础疾病等多维度进行了统计学分析,发现随着年龄增长,老年髋部骨折环境由室外逐渐转为室内。研究表明,摔倒是引起髋部骨折的重要原因[14],在本研究中引发摔倒的原因主要为上下台阶时踩空、走路时步态不稳以及站起时重心不稳。一些伴随因素和疾病是导致摔倒风险增高的原因,本研究中年龄、性别、BMI、受教育水平、脑血管/神经疾病史、患有骨量减少或骨质疏松、运动系统疾病史是老年髋部骨折的重要因素。
基于上述研究结果并查阅相关文献资料,总结得出在老年髋部骨折预防及治疗工作方面应注意的问题及采取的措施。
1 预防摔倒
本研究中 92.1%的病例是由各种原因摔倒导致髋部骨折进而住院治疗,由此可见摔倒是老年髋部骨折发病的一大原因。就基础疾病而言95.7%的患者合并一种及以上基础疾病,随着年龄增长合并基础疾病的比例越来越高,患病率由高到低依次为高血压(45.7%)、骨性关节炎/腰椎间盘突出等运动系统疾病(31.4%)、脑血管/神经疾病(29.3%)、糖尿病(27.1%)。这些基础疾病也进一步增加了老人摔倒的风险。综合上述因素摔倒风险可归纳为以下三部分。
1.1药物因素 随着年龄增长,老年人患基础疾病概率越来越大,患病种类也越来越多,服药种类也相应增加。目前常见增加摔倒风险的药物有:降压药、镇静安眠药、降糖药、利尿药、抗惊厥药以及癌症相关化疗药物等[5,15]。长期服用上述类别药品会显著增加老年人摔倒的风险,进而导致老年髋部骨折的发生。
1.2身心因素 (1)患者身体状况因素:与摔倒直接相关的疾病或身体状态有高龄、高血压、肌肉含量下降、糖尿病、心血管疾病、神经系统疾病、脑梗/脑出血等脑血管疾病、老年骨性关节炎、白内障等因素导致视力下降、腰椎退变失稳以及前列腺增生导致老年男性夜尿增多等,增加了摔倒的概率和风险。(2)患者的心理因素:很多老年人自尊心强,存在担心给他人带来麻烦的心理,在身体出现疾病症状时拖延就医,在日常生活中遇到超出自身能力的事情也尽可能自己做,导致身体状况下降同时也增大了意外发生的风险。一部分老人尤其是患有多种基础疾病的老人,对自己身体状况估计不足,对自己的自理能力过于自信,拒绝子女过分呵护同时对摔倒风险认识不足,从而导致老年髋部骨折的发生。老年髋部骨折患者入院手术治疗后如未在专业康复理疗医师指导下进行康复训练,会导致自身肌力恢复不佳、行动能力下降。与此同时,部分患者家属对老人再次发生摔倒的风险意识不足而未提高看护等级,这些不利因素都大大增加了摔倒概率进而导致再发骨折的风险。
1.3居住环境因素 老年人随着年龄增长,肌肉力量、身体协调性逐渐降低,对居住环境要求也随之提高。环境幽暗、地面潮湿打滑、路面高低起伏凹凸不平、上下台阶过多等因素都会增加老年人摔倒的风险[16]。对于发生髋部骨折的老人,如果在治愈出院后家庭环境、设施未进行相应改造,则会增加患者再发骨折的风险。
对于上述存在摔倒风险者,应尽量做到:(1)积极治疗基础疾病,及时去正规医院就诊,合理用药,积极控制疾病进展,改善身体状况以降低摔倒风险。(2)正视自身身体状况,增加体检次数,争取每年甚至每半年进行一次全身体检以更好掌握自身身体状态。(3)日常注重健康饮食,加强体育锻炼,增强身体协调性与下肢力量以降低摔倒风险。美国预防工作任务组(US Preventive Services Task Force,USPSTF)推荐通过个人或小团体规律地行加强肌肉力量与平衡能力的锻炼来达到预防跌倒地目的[17]。(4)对于抱有“过分自信”和“不愿麻烦他人”心态的老年人,家人及医护工作者应加强心理疏导给予更多的指导性建议,让老年人对自身状态有更准确的认识,同时也对易感因素有更清楚了解,从而降低大意致伤的概率。(5)改善生活环境及设施。尽可能改善生活环境,改善生活设施。随着年龄增长老年人越来越多的活动发生在室内,尽可能改善家庭布局,降低床、柜子等的高度防止老人坠落。在适当位置增加扶手、防滑垫能有效降低老年人摔倒的风险,进而降低老年髋部骨折的发病风险。同时年轻人和老人同住能大大减少老人做“危险动作”的机会,进而降低摔倒风险。
2 骨质疏松的早筛查、早诊治
除了摔倒,老年人骨量减少甚至骨质疏松是引发老年髋部骨折的另一个关键因素,在临床工作中需加强对危险人群的早期筛查与识别,并给予针对性的指导以降低老年人发生髋部骨折的概率。
《中国老年骨质疏松诊疗指南(2018版)》涵盖了老年骨质疏松的筛查、风险评估、诊断及干预措施等方面内容。该指南推荐对≥65岁女性和≥70岁男性直接进行双能X线吸收检测法(DXA)或定量CT(quantitative computed tomography,QCT)检查以明确诊断,并使用WHO推荐的骨折风险预测工具(fracture risk assessment tool,FRAX)评估老年人群10年髋部骨折及主要骨质疏松性骨折风险。对于老年骨质疏松患者或老年低骨量伴有骨折高风险的人群,应及早进行正规、合理、联合用药以期降低老年髋部骨折风险。同时《指南》中建议重视老年骨质疏松患者跌倒相关危险因素的评估及干预[16],推荐根据不同年龄段、身体状况制定规律功能锻炼,对老年人进行针对性指导是改善老年骨质疏松或存在骨质疏松风险患者身体功能、提高骨密度进而降低老年髋部骨折发病率的重要举措。
3 发生骨折入院后行多学科联动护理方案
有证据表明,老年髋部骨折患者在住院期间行多学科联动护理方案可在缩短患者住院时间并减少住院费用的同时有效降低住院病死率。不仅局限于围术期的护理,多学科联动护理还参与了康复和理疗服务,患者术后护理、康复与功能锻炼工作紧密相连,这大大加快了患者在院期间功能恢复进程,从而缩短住院时间并有效降低患者再发骨折的可能[18]。
4 再发骨折的预防
中国老年医学学会骨与关节分会创伤骨科学术工作委员会最新发布的《中国老年髋部骨折诊疗专家共识(2017版)》中特别强调,与无骨折病史患者相比,老年骨质疏松性骨折患者将来再发骨折的风险至少翻倍[19-20],再发骨折的风险在首次骨折后第1年内最高[21]。因此,需要进行系统性预防再发骨折的发生[22]。术后患者积极、合理地康复对最大程度地恢复患者的活动能力和功能、避免再次摔倒和骨折均有非常重要的作用[23]。在骨折恢复过程中进行指导下的功能康复训练,出院后进行强化的功能训练,可以改善患者功能结果[12]。
综上所述,老年髋部骨折的发生是在多种致伤因素综合作用下的结果,老年髋部骨折的防治需要社会组织、患者、家属、医护人员的共同努力。作为一名医疗工作者应当加强对老年人相关知识教育,指导患者预防骨质疏松、积极治疗原发疾病、适当加强身体锻炼、减少摔倒风险、提高生活质量进而降低髋部骨折风险,从而为推进老年人的健康事业尽到自己绵薄之力。
作者贡献声明:王璞:数据统计分析、论文撰写;王欢、牛舜、董川、张弘韬:病例资料收集、数据整理;王海鹏:临床研究指导、论文修;马保安:研究设计、论文审校、经费支持

