合并桥本氏甲状腺炎的甲状腺乳头状癌患者术中甲状旁腺误切的危险因素分析及预防策略
蒋 晓,张 龙,陈 涵,尤玉成,王振乾 (中国人民解放军海军第905医院普外科,上海 200052)
甲状腺癌是起源于甲状腺滤泡上皮细胞或滤泡旁C细胞的常见内分泌系统恶性肿瘤,2018年全球甲状腺癌的发病率居恶性肿瘤的第9位,且近年来呈逐年上升趋势[1]。甲状腺癌的病理类型包括分化癌(滤泡状癌、乳头状癌)、髓样癌和未分化癌,其中甲状腺乳头状癌(papillary thyroid carcinoma,PTC)的发病率最高[2]。桥本氏甲状腺炎(Hashimoto’s thyroiditis,HT)是一种慢性特异性自身免疫性疾病,是以自身甲状腺组织为抗原引起的疾病[3]。有研究报道显示,HT人群中PTC的发病率明显升高,二者存在明显的相关性,因此,PTC患者常合并HT,且合并HT增加了PTC患者颈部淋巴结转移的风险[4]。目前,手术是治疗PTC的首选方案,但由于甲状旁腺位于甲状腺背侧,紧贴于甲状腺,术中容易导致甲状旁腺误切,出现术后甲状旁腺功能减退、低钙血症等并发症,严重者还会导致膈肌痉挛,造成窒息性呼吸困难,影响患者的工作和生活质量,甚至威胁患者生命[5-6]。因此,减少患者术中甲状旁腺误切是减少患者术后并发症发生的关键。目前国内外关于影响PTC患者术中甲状旁腺误切的因素研究较多,但鲜见关于合并HT的PTC患者术中甲状旁腺误切原因的研究。合并与未合并HT的PTC患者临床病理特征存在差异,二者术中甲状旁腺误切的影响因素也可能存在差异[7]。本研究探讨影响合并HT的PTC患者术中甲状旁腺误切的因素,并与既往影响单纯PTC患者术中甲状旁腺误切的因素进行比较,旨在为临床上预防策略的制定提供参考依据。
1 资料与方法
1.1 临床资料
选择2019年1月至2021年6月于我院行甲状腺癌根治术的924例合并HT的PTC患者作为研究对象,设为PTC合并HT组,根据术后病理学检查结果显示是否出现大部分或整枚甲状旁腺组织[8],将患者分为误切组(43例)和非误切组(881例)。误切组男17例,女26例,年龄31~75岁,平均(57.28±6.45)岁;非误切组男226例,女655例,年龄30~73岁,平均(52.31±6.24)岁。另选择同期于我院行甲状腺癌根治术的173例单纯PTC患者作为单纯PTC组,其中男59例,女114例,年龄30~75岁,平均(52.26±6.18)岁。纳入标准:首诊入院;术后病理诊断为PTC,合并HT的患者还需符合HT的诊断标准;美国癌症联合委员会(American Joint Committee on Cancer,AJCC)分期为Ⅰ~Ⅳa期;未合并其他类型的甲状腺炎;甲状腺及甲状旁腺功能正常;临床资料完整。排除标准:未分化癌、髓样癌等其他病理类型的甲状腺癌;甲状腺手术史;甲状腺功能亢进史;合并其他部位良恶性肿瘤。本研究经我院医学伦理委员会审批(PY-20190012),所有患者均签署知情同意书。
1.2 手术方法
所有患者均行甲状腺切除术+中央区淋巴结清扫术,若术前经淋巴结穿刺或术中冰冻证实有侧颈区淋巴结转移,则需同期行治疗性清扫。
1.3 观察指标
通过电子病历收集入选患者的一般资料,包括年龄、性别、BMI、是否合并高血压、是否合并糖尿病、AJCC分期(Ⅰ~Ⅳa期)、病灶直径、病灶数(单灶、单侧多灶或双侧多灶)、被膜受侵犯情况、中央区淋巴结转移情况、侧颈区淋巴结转移情况、患侧甲状腺厚度、甲状腺切除范围(甲状腺次全切除或全甲状腺切除)、中央区淋巴结清扫方式(单侧淋巴结清扫或双侧淋巴结清扫)、切除淋巴结数目、手术时间。采集患者术前静脉血5 mL,以3 000 r/min离心5 min获得血清,采用全自动电化学发光免疫分析仪测定患者血清甲状腺球蛋白抗体(thyroglobulin antibody,TgAb)、甲状腺过氧化物酶抗体(thyroid peroxidase antibody,TPOAb)、促甲状腺激素(thyroid stimulating hormone,TSH)、游离三碘甲腺原氨酸(free triiodothyronine,FT3)、游离甲状腺素(free thyroxine,FT4)、总三碘甲状腺原氨酸(total triiodothyronine,TT3)、总甲状腺素(total thyroxine,TT4)水平,其中TgAb>115 IU/L为阳性,TPOAb>34 IU/L为阳性;采用全自动生化分析仪检测血钙、血镁、血磷水平。检测患者术后1 d的血清甲状旁腺激素(parathyroid hormone,PTH)和血钙水平,计算患者术后甲状旁腺功能减退(血清PTH<15 pg/mL)及低钙血症(血钙浓度<1.1 mmol/L)发生率,术后6个月再次测定患者血清PTH水平,若恢复至正常范围,则为暂时性甲状旁腺功能减退,否则为永久性甲状旁腺功能减退。
1.4 统计学分析

2 结果
2.1 合并HT的PTC患者与单纯PTC患者临床特征比较
PTC合并HT组女性、被膜受侵犯、侧颈区淋巴结转移、甲状旁腺误切患者比例明显高于单纯PTC组,差异具有统计学意义(P<0.05),见表1。

表1 合并HT的PTC患者与单纯PTC患者临床特征比较
2.2 误切组与非误切组一般资料及血液生化指标比较
误切组和非误切组患者的年龄、性别、AJCC分期、被膜受侵犯、中央区淋巴结清扫方式、切除淋巴结数目、手术时间比较,差异具有统计学意义(P<0.05),2组患者其他一般资料及血液生化指标比较,差异无统计学意义(P>0.05),见表2、3。

表2 误切组与非误切组一般资料比较
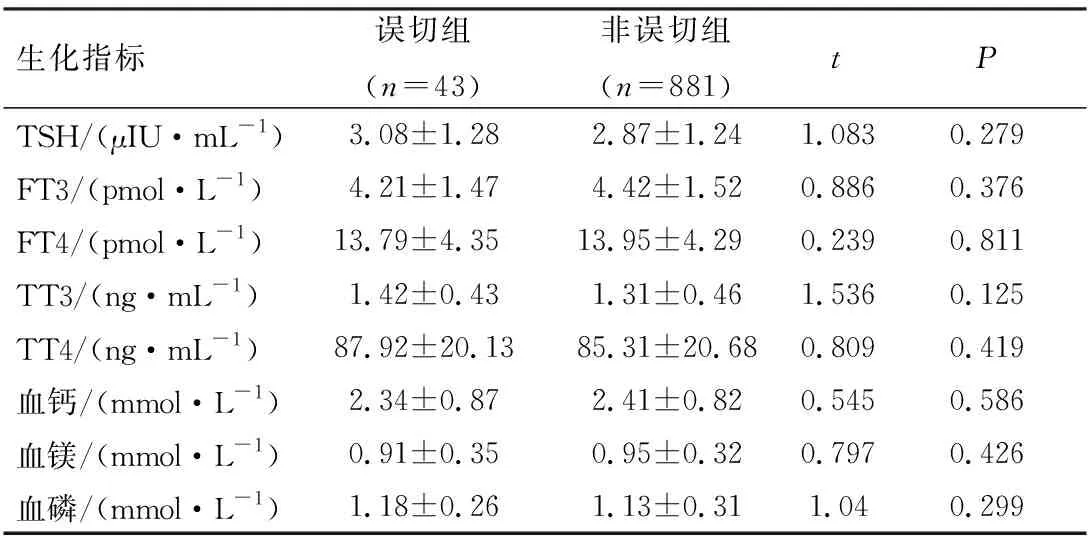
表3 误切组与非误切组血液生化指标比较
2.3 多因素Logistic回归分析影响患者术中甲状旁腺误切的因素
将误切组和非误切组组间差异具有统计学意义的指标作为自变量,将患者术中甲状旁腺误切情况(非误切=0,误切=1)作为因变量,采用多因素Logistic回归分析影响患者术中甲状旁腺误切的因素,结果显示,年龄≥45岁、男性、AJCC分期Ⅳa期、被膜受侵犯、双侧中央区淋巴结清扫、切除淋巴结数目≥3枚、手术时间2.5~3 h均是导致合并HT的PTC患者术中甲状旁腺误切的独立危险因素(P<0.05),见图1。
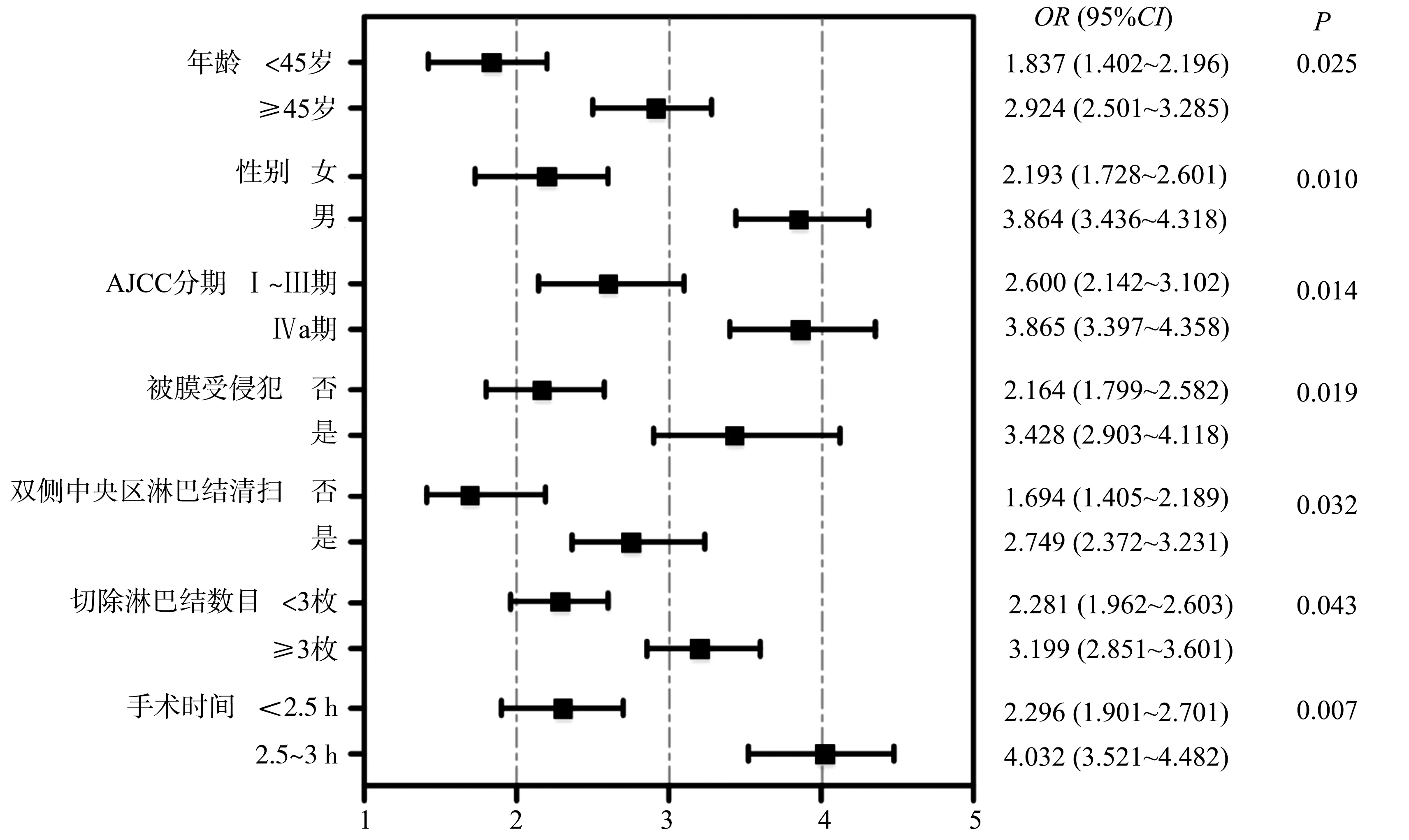
图1 多因素Logistic回归分析影响患者术中甲状旁腺误切因素的森林图
2.4 BP神经网络模型的构建
将上述影响合并HT的PTC患者术中甲状旁腺误切的7个因素作为输入层纳入BP神经网络模型,采用反复交叉验证确定隐含层节点数,当隐含层节点数为5时,反复交叉验证的均方根误差最小,并以患者术后甲状旁腺误切情况作为输出层,构建BP神经网络模型,见图2。
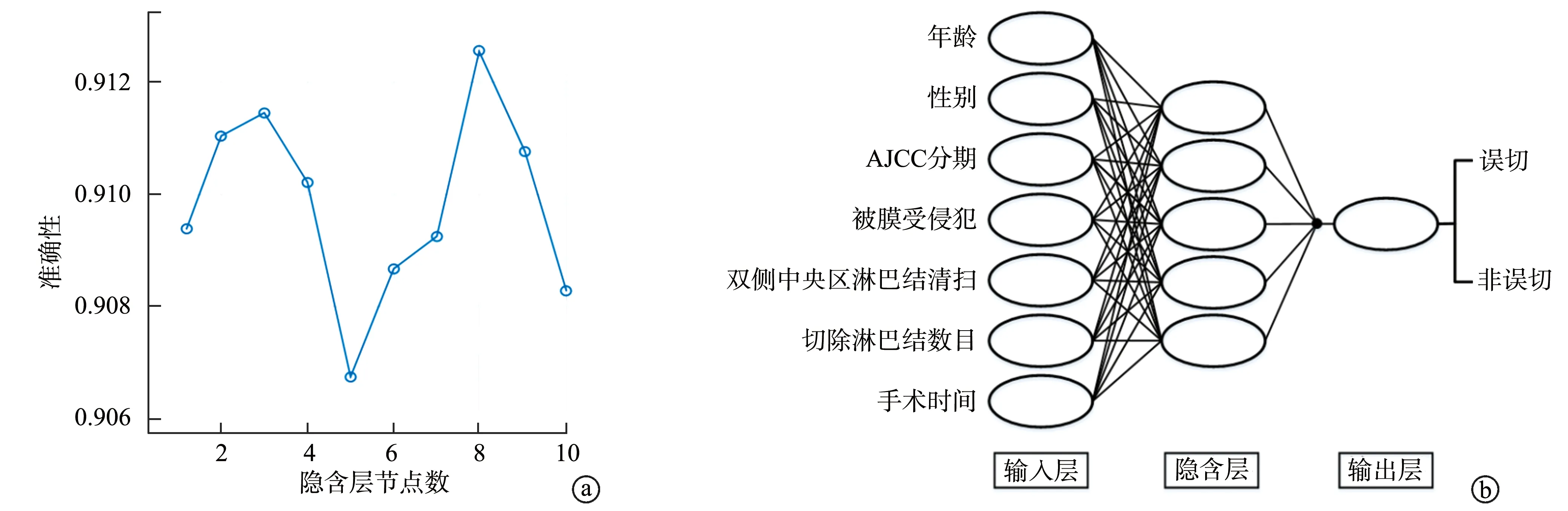
a:反复交叉验证确定隐含层节点数;b:BP神经网络模型图2 BP神经网络模型的构建及隐含节点的确定
2.5 BP神经网络模型的评价
分别采用校准曲线和临床决策曲线评价BP神经网络模型预测合并HT的PTC患者术中甲状旁腺误切的准确性和有效性。校准曲线结果显示,模型的预测概率与实际概率的拟合度良好,Hosmer-Lemeshow拟合优度检验显示差异无统计学意义(χ2=1.846,P=0.114),准确性较高;临床决策曲线结果显示,当BP神经网络模型的阈值概率为0.01~0.84时,净获益率>0,提示模型预测的有效性较好,见图3。
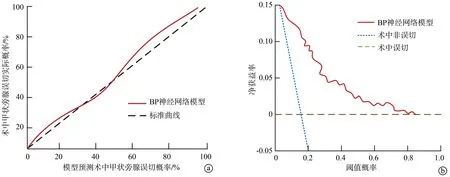
a:校准曲线评价模型的准确性;b:临床决策曲线评价模型的有效性图3 BP神经网络模型的准确性和有效性评价
2.6 误切组和非误切组术后并发症发生情况比较
924例患者随访6个月发现,误切组患者低钙血症发生率为25.58%(11/43),暂时性甲状旁腺功能减退的发生率为34.88%(15/43),其中3例患者同时并发低钙血症和暂时性甲状旁腺功能减退,术后并发症总发生率为53.49%(23/43),均明显高于非误切组患者[低钙血症发生率、暂时性甲状旁腺功能减退发生率及术后并发症总发生率分别为3.29%(29/881)、6.58%(58/881)、8.85%(78/881)],差异具有统计学意义(χ2=49.183、45.128、83.896,P<0.001)。2组患者术后6个月甲状旁腺功能均恢复,无永久性甲状旁腺功能减退发生。
3 讨论
甲状腺癌是一种恶性实体肿瘤,发病率上升较快,其中PTC是较常见的病理类型,是一种分化型甲状腺癌,占所有甲状腺癌的90%以上[9]。HT是一种常见的慢性特异性自身免疫性疾病,大多数患者可通过激素治疗缓解甚至治愈,但少数病情严重的患者可能出现可疑癌变,需要进行手术治疗[10]。研究表明,HT与PTC的关系密切,且有着相似的生物学基础和发病机制,HT人群中PTC的发病率较健康人群明显升高[11]。有研究显示,HT是PTC的癌前病变,HT的慢性炎症使甲状腺滤泡上皮细胞中多种活性氧物质增加,出现DNA氧化损伤,此外,大量炎症因子的持续释放促进肿瘤微环境的形成,引起肿瘤细胞的增殖,从而导致PTC的发生[12]。目前临床上治疗PTC的方式以手术为主,由于PTC不易发生远处转移或复发,患者总体预后较好。但由于甲状旁腺与其周围组织相似,解剖位置紧贴甲状腺,且其主要供应血管是甲状腺的下动脉,在行甲状腺癌根治术时容易造成甲状旁腺血供障碍、挫伤或误切等。有文献报道显示,甲状旁腺误切是导致患者甲状腺癌根治术后甲状旁腺功能减退、低钙血症等并发症发生的独立危险因素,严重影响患者的生活质量[13]。因此,本研究探讨影响合并HT的PTC患者术中甲状旁腺误切的危险因素,以期制定合理有效的预防措施,提高PTC手术的安全性和有效性,降低术后并发症的发生率。
目前已有学者报道了影响PTC患者术中甲状旁腺误切的危险因素,但鲜见关于影响合并HT的PTC患者术中甲状旁腺误切的危险因素的研究。缪英杰等[14]的研究结果显示,年龄≥45岁、男性、AJCC分期增高、双侧肿瘤与PTC患者术中发生甲状旁腺损伤相关。在本研究中,年龄≥45岁、男性、AJCC分期Ⅳa期是导致合并HT的PTC患者术中甲状旁腺误切的独立危险因素。年龄较大,特别是合并HT的患者,甲状腺组织的炎症水肿程度及其与周围组织的粘连程度增加,手术难度增加,容易导致甲状旁腺误切。男性患者的体型普遍较大,术区较深,术中对甲状旁腺的辨别较为困难,这可能是导致男性患者术中甲状旁腺误切率高于女性患者的原因,但具体原因还需进一步研究。AJCC分期分期越高,提示肿瘤侵袭性越强,侵犯周围组织的可能性越大,进而导致病变组织与周围组织融合,给手术分离、层面的解剖带来一定难度。本研究未发现双侧肿瘤与患者术中甲状旁腺误切相关,与缪英杰等[14]的研究结果存在差异,可能与本研究纳入的PTC患者合并HT有关,具体机制还需进一步探讨。王兴等[15]研究表明,被膜受侵犯是导致术中甲状旁腺误切的独立危险因素,本研究也得出相似的结论,被膜受侵犯与合并HT的PTC患者术中甲状旁腺误切密切相关。分析其原因可能是肿瘤的被膜受侵犯,增加了手术范围和手术精细解剖的难度,不利于术中对患者甲状旁腺的保护。本研究中,双侧中央区淋巴结清扫是导致合并HT的PTC患者术中甲状旁腺误切的独立危险因素,与倪帮高等[16]的研究结果一致。根据甲状旁腺的朱氏分型[17],容易误切的甲状旁腺分型包括A1、A2、A3、B1、B2和B3型,其中B1型和B3型甲状旁腺位于中央区淋巴组织,与肿大淋巴结粘连不易识别,特别是PTC合并HT时,粘连情况更明显,同时,术中为了追求中央区淋巴结清扫的彻底性,甲状旁腺及其血供的原位保留难度增加,从而导致甲状旁腺误切的风险增加。此外,本研究还发现,切除淋巴结数目≥3枚是导致患者术中甲状旁腺误切的独立危险因素,与Zhang等[18]的研究结果类似。其原因可能是HT的慢性炎症导致颈淋巴结肿大,使临床假阳性淋巴结数量增加,与癌细胞混杂难辨,术中扩大淋巴结清扫范围,增加阴性淋巴结的切除数目,从而增加了术中甲状旁腺误切的风险。潘洪[19]的研究表明,手术时间长是导致合并HT的PTC患者术中甲状旁腺损伤的独立危险因素,本研究也证实了这一结论。手术时间延长表明手术难度较大,可能是由于HT的长期慢性炎症导致甲状腺组织充血水肿,体积增加,从而增加了其与周围组织的粘连程度和解剖结构的复杂程度,术中操作更容易误切甲状旁腺。本研究还发现,PTC合并HT组中的女性比例明显高于单纯PTC组,这可能是由于女性患者体内雌激素水平较高,可通过激活相关信号通路调控甲状腺癌细胞的增殖、凋亡和细胞周期,还可引起T细胞、B细胞等免疫细胞的功能异常,促进抗体分泌,参与女性HT和PTC的发生发展。本研究显示,PTC合并HT组被膜受侵犯、侧颈区淋巴结转移患者比例也明显增加,与Konturek等[20]的研究结果一致,这可能与HT促进PTC的发生发展有关,但该结果与Zhu等[21]报道的结果相反,HT在PTC被膜受侵犯、侧颈区淋巴结转移中的作用如何及具体作用机制还需进一步探讨。合并HT是导致PTC患者发生侧颈区淋巴结转移的危险因素[20],但合并与未合并HT的PTC患者术中甲状旁腺误切的影响因素是否有差异,HT是否增加了PTC患者术中甲状旁腺误切的风险还需要扩大样本量进一步探究。
PTC患者术中甲状旁腺误切是导致术后并发症的重要原因[13]。在本研究中误切组患者术后暂时性甲状旁腺功能减退及低钙血症的发生率明显高于非误切组。PTH能够维持钙和磷在血液中的动态平衡,其水平变化能够直接反映甲状旁腺功能的改变。当PTH水平大幅下降时,提示患者出现甲状旁腺功能减退,同时对破骨细胞和骨细胞的刺激作用减轻,骨钙释放入血、肠道和肾小管对钙离子的重吸收减少,远端肾小管对磷离子的重吸收增加,导致血钙水平下降,血钙和血磷平衡失调,从而出现低钙血症。
根据上述影响合并HT的PTC患者术中甲状旁腺误切的危险因素和保护因素,制定如下预防策略:①提高医生对甲状旁腺的辨别能力,可从颜色上区分,甲状旁腺为橙黄色,与甲状腺分离后由于供血受损会变成棕黄色或棕黑色;②提高医生的操作技术水平,熟悉甲状旁腺的解剖位置,对于上位甲状旁腺应重点保护其血供,对于下位甲状旁腺则以原位保护为主;③应合理实施双侧中央区淋巴结清扫;④对年龄≥45岁、男性及AJCC分期Ⅳa期的患者,术中更应引起注意,制定合理的手术方案。
综上所述,年龄≥45岁、男性、AJCC分期Ⅳa期、被膜受侵犯、双侧中央区淋巴结清扫、切除淋巴结数目≥3枚、手术时间2.5~3 h均是导致合并HT的PTC患者术中甲状旁腺误切的独立危险因素,制定合理的预防策略有利于降低患者术中甲状旁腺的误切率和并发症发生率。在今后的临床治疗和研究中,还需继续累积并总结术中保护甲状旁腺的经验,提高对甲状旁腺的辨别和保护能力。

