胸腹按压对无痛胃镜患者丙泊酚镇静引起呼吸抑制的预防
阿尔达克·夏买提,魏靖茹,陆天佑,麦康凤,李佳嫒,陈潮金,黑子清,李晓芸
(1.中山大学附属第三医院麻醉科,广东广州 510630;2.新疆医科大学第一附属医院昌吉分院麻醉科,新疆昌吉 831100)
丙泊酚由于其起效快、恢复时间短等良好的药代动力学特性,已被国际指南推荐用于门诊手术室外麻醉中的镇静[1],但丙泊酚易引起呼吸抑制、气道阻塞和血流动力学不稳定等并发症[2]。无痛胃镜检查过程中,胃镜占据患者口咽部,麻醉医师无法进行有效及时的呼吸管理,食道的置管刺激以及关键步骤的检查和治疗常需使患者达到深度镇静以抑制不适和应激反应,均可增加患者呼吸抑制的风险。据报道,无痛胃肠镜中低氧血症的发生率达2%~69%,差异较大源于各研究对于低氧血症定义、研究人群及研究条件的不同[2-4]。低通气量是无痛胃镜中低氧血症发生的主要原因,对于不耐受低氧的患者如老年、肥胖患者易发生严重的低氧血症需要中断胃镜操作进行面罩通气加压给氧甚至气管插管治疗,长时间的低氧血症也是诱发心律失常和冠状动脉缺血等心血管意外最常见的原因[2]。呼吸肌的牵张感受器(肋间呼吸肌和膈肌),属本体感受器,和骨骼肌一样受到机械牵拉后能调节平静呼吸的运动,胸部按压能机械性刺激牵拉肋间呼吸肌促进自主呼吸运动增强,而腹部的按压可被动牵拉膈肌,刺激膈肌的自主运动[5-6]。胸部按压及腹部按压应用于心跳呼吸骤停的患者,均可达到有效通气[7-8],对无痛人流面罩吸氧的患者即使进行轻微的胸部按压(12~18 次∕min),也可使降低的SpO2迅速上升[9],因此,本研究拟评价无痛胃镜检查患者预防性应用改良式胸部按压、腹部按压以及胸腹联合按压是否能有效减少胃镜检查中呼吸抑制的发生率,并比较不同按压方法的有效性、安全性和实用性。
1 材料与方法
1.1 一般资料
本研究已得到中山大学附属第三医院伦理委员会批准(中大附三医伦[2017]2-209 号),并通过中国临床试验注册中心注册(注册号:ChiCTRICR-17013174)。研究过程中严格依照伦理原则,向患者或家属介绍本课题研究的目的、方法、分组和意义,确保患者或家属知情同意,并签署知情同意书,但患者及家属不知具体分组。
参照30 例预实验结果,对照组无痛胃镜低氧血症的发生率为5%,与相关文献查得无痛胃镜呼吸抑制的发生率1.8%~69%[2]相符合。采用完全随机设计多个总体率比较样本量计算,取α=0.05,β=0.2,故每组样本量为125 人,考虑到研究中可能出现10%的脱落,故n=136,共需544 人。筛选2017年10 月至2018 年7 月于我院消化内镜中心行门诊无痛胃镜检查的患者550例,性别不限,年龄18~65岁,ASAⅠ~Ⅲ级,排除合并重要脏器功能障碍,凝血障碍,胸廓畸形,胸腹部外伤及手术史,妊娠,基础血氧饱和度<95%,神经、精神疾病史患者,共544 例患者纳入研究,据计算机产生随机数的方法,将随机数及组别的信息置于不透明、密封的信封中,于麻醉给药前打开,患者被随机分为4 组,每组136 例,其中33 例患者因高血压未控制、心律失常、麻药过敏、失访等被剔除,最终纳入C 组(对照组)126 例、T 组(胸部按压组)126 例、A 组(腹部按压组)133 例、T&A 组(胸腹联合按压组)125 例。四组患者的一般情况比较差异无统计学意义(P>0.05),具有可比性,见表1。
1.2 研究方法
患者常规禁食禁饮8 h。入室后,予鼻导管吸氧(2 L∕min),常规监测ECG、HR、MAP、SpO2,抽取阿托品0.1 mg∕mL,多巴胺1 mg∕mL 备用。予诺扬10 µg∕kg,丙泊酚(竞安)1.5 mg∕kg,静脉推注约20 s,根据患者个体反应滴定追加输注丙泊酚。给药后1 min,Ramsay 镇静分级达4 级及以上时,行相应干预处理:C 组不按压;T 组只行胸部按压(与胸骨角平行以下右胸按压)[10],A 组只行腹部按压(剑突下2 cm),T&A 组:行胸腹部联合按压,各10 次,每组按压幅度2~3 cm,频率均为30 次∕min,共20 次(图1A、B);随后开始胃镜检查,检查过程中根据患者体动反应,丙泊酚可重复单次给药(25~50 mg)。患者出现心动过缓时(<55 次∕min),予阿托品0.5 mg静脉注射;血压下降时(较基础值降低≥30%或≤80 mmHg)时,予静脉补液支持及1~2 mg多巴胺静脉注射。一旦检查过程中出现低氧状态(SpO2<95%),立即停止继续输注药物,并抬高下颌,开放气道;无改善时拔出胃镜,行面罩辅助通气,仍无明显好转则紧急气管插管行呼吸机辅助通气。
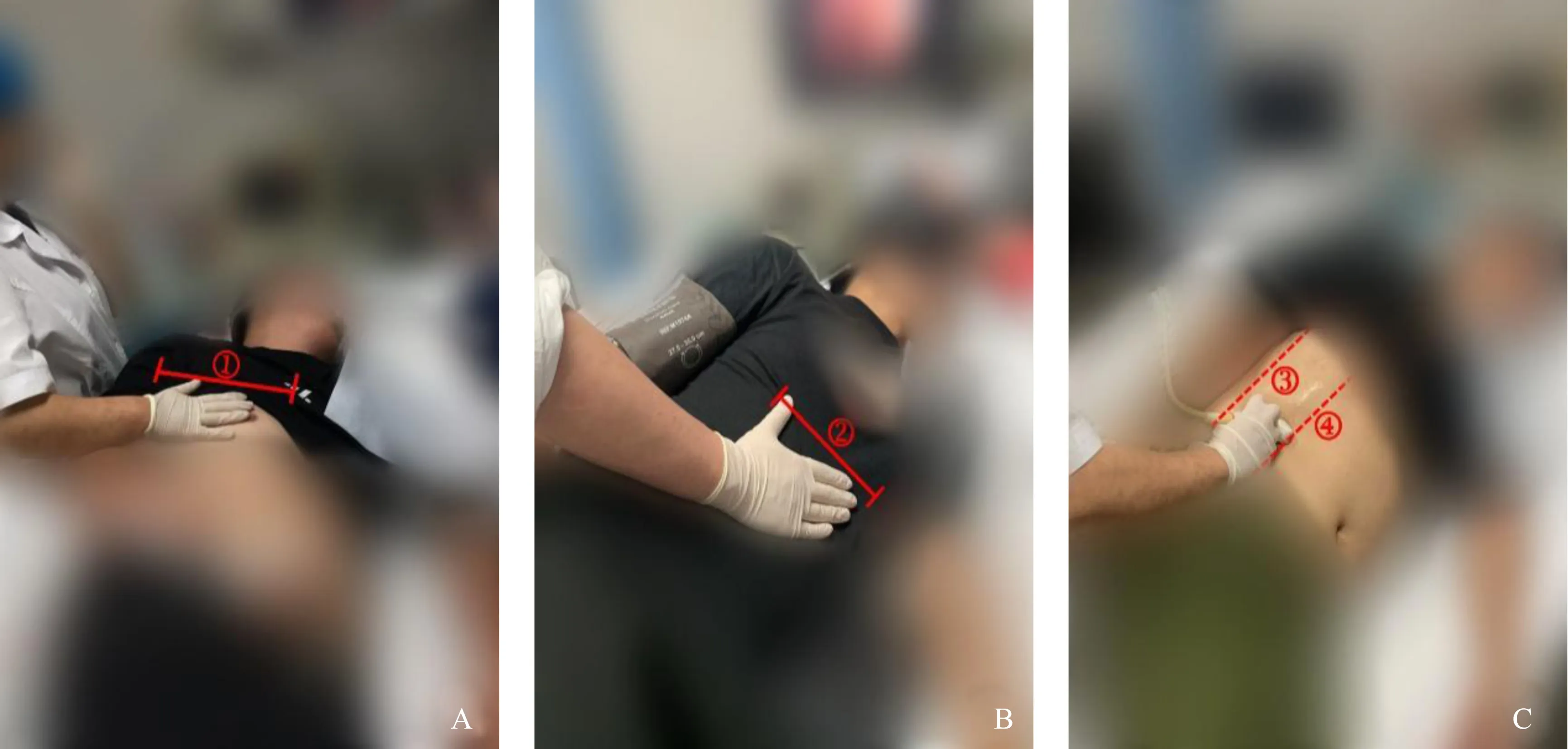
图1 胸部、腹部按压及M超探头位置示意图Fig.1 Schematic diagram of chest and abdomen compression and m-ultrasonic probe position
麻醉及按压干预处理后(给药后2min 后),由经过超声培训、并对研究内容不知情的研究助理行床边B 超检查评估膈肌活动度情况,每组随机各取15 例。检查方法:左侧卧位情况下,采用低频凸阵探头(3.5-5.0 MHz)标准腹部模式,探头置于右肋缘下右锁骨中线与右腋前线中点处,探头方向指向头部(图1C)。膈肌在超声下显示为一条厚的线样高回声带,以肝右叶为标志,调整探头方向寻找膈肌最大运动幅度位置,使膈肌运动方向与超声探头垂直,在2D 模式下保证D线(D-line)与后膈肌垂直,再改用M 型超声模式记录随呼吸活动的膈肌运动幅度,使M 线(M-line)与图像的纵轴呈约30°角[11-12],为保证测量结果的可靠性,测量3个呼吸周期取其平均值(图2)。
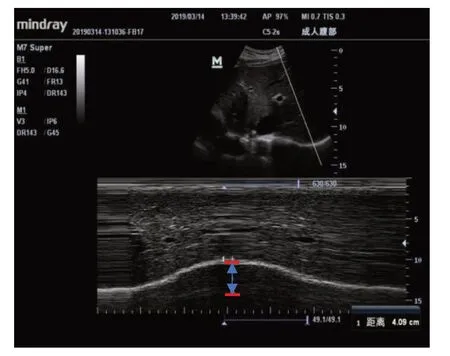
图2 M型超声下膈肌活动度的测量示意图Fig.2 Measurement of diaphragmatic activity under Mmode ultrasound
检查结束后将患者转运至麻醉复苏室(PACU)观察。经鼻导管予2 L∕min 氧气吸入,监测HR、MAP、SpO2。待患者苏醒且Aldrete 评分≥9 分[13],准许患者在家属陪同下离开医院。
1.3 观察指标
监测患者HR、MAP、SpO2,并由对研究内容不知情的研究助理记录各组出现血氧下降(SpO2<基础值)、低氧状态(SpO2<95%)以及低氧血症(SpO2<90%)的发生率,以及拔出胃镜行面罩通气发生率、干预前后的HR、MAP 及M 超下膈肌活动度;记录丙泊酚总用量、胃镜检查时间(胃镜置入至胃镜拔除的时间)、复苏时间(检查结束至患者呼叫睁眼的时间)及不良反应的发生情况,包括低血压(收缩压<80 mmHg或血压降幅超过基础血压的30%)、心动过速(心率>100 次∕min)、心动过缓(心率<55 次∕分)及恶心、呕吐、头晕等自觉不适症状。
1.4 统计学方法
采用SPSS 22.0(SPSS,IBM,Armonk,USA)统计软件进行分析。服从正态分布的计量资料以均值±标准差()表示,组间比较采用单因素方差分析(one-way ANOVA),有统计学意义则进行事后分析,选择Dunnett 法将各处理组与对照组进行比较,以P<0.05 为差异有统计学意义。计数资料以频数或者百分率(%)表示,采用卡方检验或者Fisher确切概率法,事后分析采用卡方分割法将各处理组与对照组进行比较,每次检验所用的检验水准α'=0.017。
2 结果
2.1 一般资料比较
各组患者年龄、性别构成比和ASA 分级构成比、身高和体质量比较差异无统计学意义(P>0.05),具有可比性(表1)。各组丙泊酚总用量、胃镜检查时间、复苏时间差异无统计学意义(P>0.05)。
表1 四组患者一般临床资料比较Table 1 The comparison of demographic date in four groups [(),n(%)]
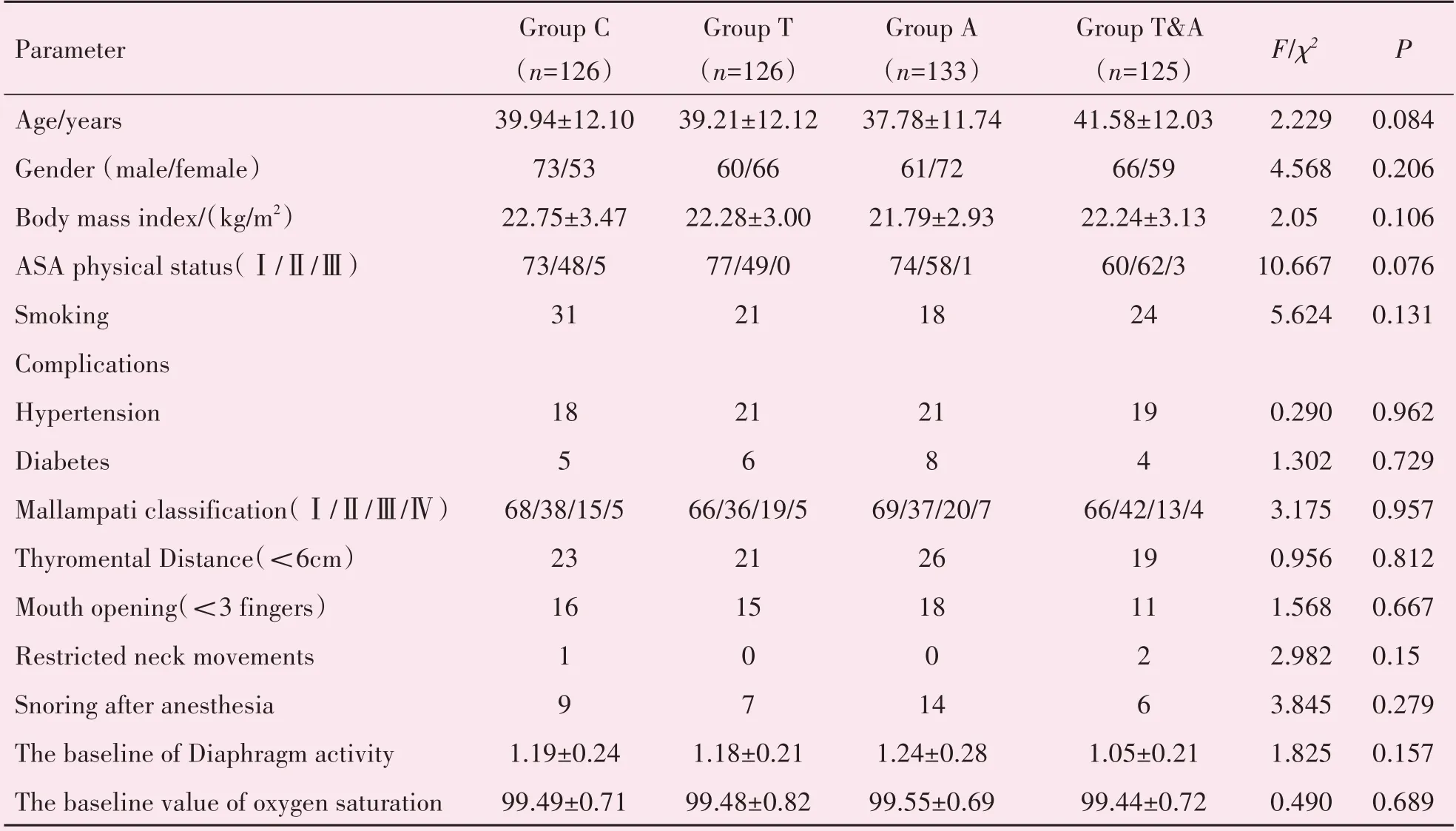
表1 四组患者一般临床资料比较Table 1 The comparison of demographic date in four groups [(),n(%)]
ASA:American Society of Anesthesiologists.
2.2 呼吸抑制发生情况比较
胃镜检查过程中四组间血氧下降(SpO2<基础值;χ2=8.597,P=0.035)、低氧血症(SpO2<90%)发生率均有统计学差异(χ2=5.65,P=0.013)。事后分析采用卡方分割法将各处理组与对照组相比较,调整检验水准α'=0.05∕3=0.017,T 组(χ2=6.429,P=0.011)及A 组(χ2=6.328,P=0.012)血氧下降发生率明显低于C组;与C组相比较,T组拔除胃镜发生率具有降低趋势,但差异无统计学意义(χ2=5.109,P=0.024),A 组(χ2=3.209,P=0.073)及T&A 组(χ2=2.730,P=0.098)拔除胃镜发生率无明显统计学差异(表2)。四组患者在给药及相应干预处理后膈肌活动度有统计学差异(F=7.301,P<0.01),Dunnett法进行各处理组与对照组的比较,与C组相比,T 组(Dunnett-t=4.511,P<0.01)、T&A 组(Dunnett-t=3.282,P=0.005)膈肌活动度均增大,具有统计学差异,以T 组的膈肌活动度最大。A 组膈肌活动度与C 组相比差异无统计学意义(Dunnett-t=2.284,P=0.068;见表2)。
表2 四组患者呼吸抑制的发生率及严重程度比较Table 2 The comparison of incidence and severity of respiratory depression in four groups [(),n(%),%]
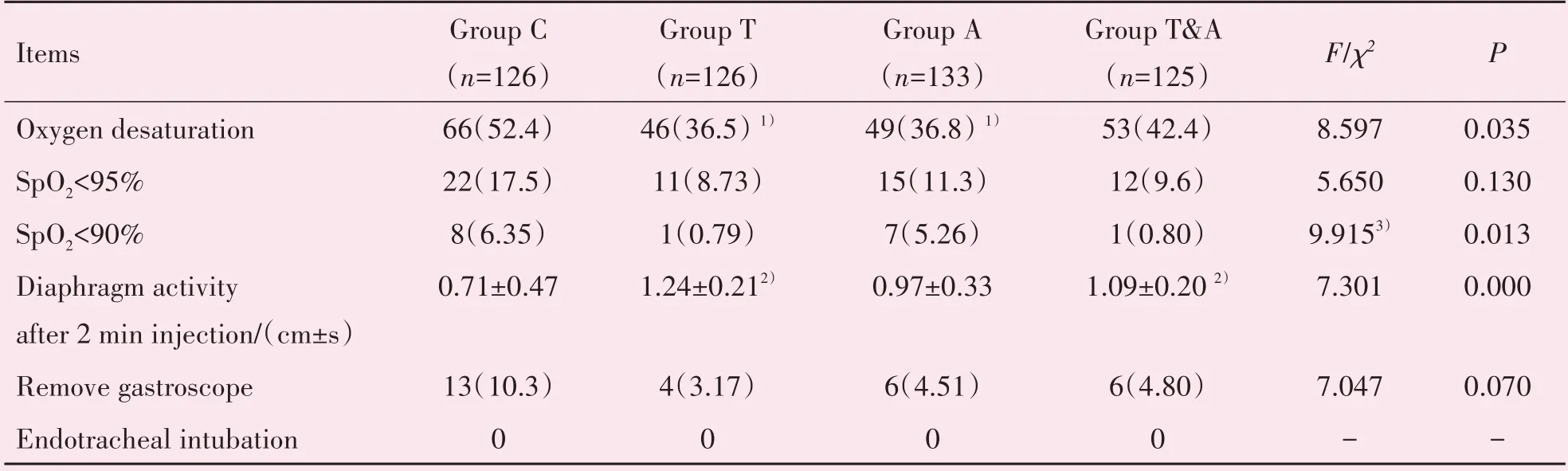
表2 四组患者呼吸抑制的发生率及严重程度比较Table 2 The comparison of incidence and severity of respiratory depression in four groups [(),n(%),%]
1)comparing with group C,P<0.017;2)comparing with group C,P<0.01;3)Fisher’s exact probabilities test was used.
2.3 其他并发症发生情况比较
各组患者低血压、心动过速,以及恶心、呕吐、呛咳、眩晕等不良反应的发生率均较低,且各组间未见显著差异(P>0.05;见表3)。
表3 四组患者检查中的其他并发症Table 3 The comparison of other complications in four groups [(),n(%)]
表3 四组患者检查中的其他并发症Table 3 The comparison of other complications in four groups [(),n(%)]
3 讨论
内镜检查全球应用广泛,每1 000 名成人患者中就有8.6人需要上消化道内镜检查。相对于普通胃镜检查,无痛胃镜舒适度好,体验感佳,检出率高,越来越多的患者选择无痛胃镜[14]。无痛胃镜中因丙泊酚镇静引起的呼吸抑制、呼吸道梗阻等并发症在老年人以及合并肥胖、睡眠呼吸暂停综合征的患者中发生尤为显著,对于合并冠心病、糖尿病、高血压的患者,长时间的缺氧更易诱发不良心脏事件的发生,造成严重后果。无痛胃镜中低氧血症多数文献定义为血氧饱和度SpO2小于90%[15],SpO2小于95%时称为低氧状态[7,16]。我们研究中采用的小剂量诺扬复合丙泊酚的麻醉药物选择具有良好的镇静镇痛的作用,并能减少患者呼吸抑制的发生[17],但对照组中仍有52.4%的患者出现了不同程度的SpO2下降,其中达到低氧状态(SpO2<95%)、低氧血症(SpO2<90%)的发生率仅为17.5%、6.35%,这与其他中心报道的结果相似[18-19]。
目前对于无痛胃镜中患者出现的呼吸抑制多以预防为主,除了使用减少呼吸抑制的药物组合及方法外,还采用了如检查前充分预吸氧[20];采用头后仰等特殊检查体位[21];精准麻醉,加强围术期监测如PET-CO2、BIS 监测[10];各种类型的无痛胃镜专用双孔或多孔面罩[22-23]等。上述方法都能在一定程度减少呼吸抑制的发生率,但均不能避免呼吸抑制甚至严重低氧血症的发生[24]。目前增加氧供是减少上消化道内镜检查过程中低氧血症唯一有效的干预措施[25],但仍不能消除低氧血症时,需中止检查进行面罩辅助通气,以保证患者安全。因此在无痛胃镜检查中,寻求一种不影响胃镜操作、简单可行且经济适用的方法来预防和治疗低氧血症的发生显得尤为重要。
心肺复苏领域已经提出了“胸泵”及“腹泵”等概念,即徒手胸外按压及腹部按压可使肺脏产生一定幅度运动并产生相应的潮气量,能够在一定程度上帮助肺通气。胡彬等对无呼吸的麻醉患者进行胸骨角按压,与胸骨角平行的左、右胸潮气量分别可达到68 mL、40 mL、60 mL[26]。在我们的研究中,胸部按压、腹部按压及胸腹联合按压的预处理均可使血氧下降(SpO2<基础值)、低氧血症(SpO2<90%)的发生率降低,说明以上方法均能够降低无痛胃镜检查中呼吸抑制的发生率。而胸部按压不仅使低氧血症发生率由6.35%降低至0.79%;并且大大的减少术中拔除胃镜、中断检查的次数,提高了检查过程的安全性和连续性,与其他手法相比,预先行胸廓按压的效果最优。
膈肌作为主要的吸气肌,占所有呼吸肌功能的60%~80%,其产生的潮气量占静息呼吸的75%~80%[27],麻醉状态下,刺激膈肌的运动可引发患者的自主呼吸[28]。研究表明通过外力作用加速呼气与吸气动作的交替,能够调节呼吸的频率和深度,使呼吸频率和深度都增大。我们的结果显示患者在应用丙泊酚镇静后膈肌活动度降低,而经过胸廓和(或)腹部按压的处理后,膈肌的活动度均有不同程度的增大,其中,以胸部按压组的膈肌活动度最大。说明胸部及腹部按压均可加大镇静状态下患者的膈肌活动,这可能是其降低呼吸抑制的重要机制之一。胸部按压后患者膈肌活动度增加更明显可能是由于其按压作用点直接作用于肋间肌及膈肌,刺激力度更大有关。
在本研究中,与对照组相比,干预各组不良反应的发生率无统计学差别,且均无严重不良事件发生,各处理组胸痛、腹痛等发生率均为0。心肺复苏(cardiopulmonary resuscitation,CPR)中胸腹按压深度均为5~6 cm,按压频率100~120 次∕分,才能在心跳呼吸骤停的患者中确保高质量的按压以期成功复苏,但CPR 中进行胸腹按压发生肋骨、胸骨骨折、胸腹壁挫伤甚至血气胸、肝脾破裂、腹腔出血等并发症也是众所周知的[29-30]。我们的研究采用的是改良的胸腹按压即相较于CPR 中的胸腹按压来说按压幅度及频率均小很多,我们在研究中发现这些方法用于使用了肌松药的无自主呼吸的麻醉患者却不能达到一样的效果,提示我们的方法不是单纯靠按压产生的潮气量增加通气量,而可能是刺激了相关呼吸肌的呼吸反射回路引起了自主呼吸的增强,具体机制有待进一步研究。我们研究中也排除了胸廓畸形,胸腹部外伤及手术史等潜在高危风险的患者,此外,处理组患者在胸廓及腹部按压前后血流动力学更平稳,说明我们研究经改良后胸部或腹部按压属于无创操作,具有较高的安全性。
综上所述,在无痛胃镜检查中,预先使用胸部和(或)腹部按压这种无创、安全、简单、有效的方法均可以提高丙泊酚镇静患者胃镜下通气和氧合,降低呼吸抑制的发生,且无明显不良反应,其中以胸部按压的方法效果更优。胸部按压方法可进一步推广运用于缺氧患者的治疗,值得进一步大样本前瞻性研究。
———2 型糖尿病肥胖成人生活方式改变及活动度

