肾移植受者合并肾上腺肿瘤和胆囊结石移植术前MDT诊疗1例报告
王培睿 朱焓 徐鸿 苏洪 赵法亮 颜晓勇 谭州科 梁国标△
(1.遵义医科大学附属医院泌尿外科,贵州 遵义 563000;2.遵义医科大学附属医院肾脏病科,贵州 遵义 563000)
截止2022年2月26日中国已实现大器官捐赠116 092枚,越来越多的终末期器官衰竭患者从中获益。终末期肾病(ESRD)是指各种慢性肾脏疾病(CKD)的终末阶段,肾移植(kidney transplantation)是终末期肾病最有效的治疗方法[1]。多学科协作诊疗(MDT)是适应现代医学发展趋势的一种模式,致力于为患者提供最合适的诊疗方案。本文报道肾移植术前多学科协作诊疗肾上腺肿瘤和胆囊结石1例,探讨多学科协作诊治肾移植受者合并术前伴发其他疾病的疗效。
1 临床资料
患者,男,50岁。因发现肾功能异常2年,拟行肾移植术于2020年7月15日入院。2年前患者出现肾功能异常,血肌酐由100 μmol/L逐渐升至700 μmol/L,诊断终末期肾病,期间一直规律透析。查体:心率 84次/min,血压 152/86 mmHg,神志清楚,慢性病容。辅助检查:血肌酐569 μmol/L,上腹部CT提示:胆囊充满型结石并胆囊萎缩(图1a),左侧肾上腺腺瘤(大小约28 mm×18 mm,图1b)。腹部彩超提示:胆囊结石,左侧肾上腺腺瘤。进一步检查血浆皮质醇、醛固酮和去甲肾上腺素均正常,其余术前检查未见异常。临床诊断:终末期肾病(CKD5期)、左侧肾上腺腺瘤、胆囊多发结石。
2 方 法
MDT诊疗:由于患者伴有肾上腺肿瘤和胆囊结石,为保证肾移植围手术期安全,避免术中术后血压异常波动、电解质紊乱及继发胆囊炎等情况,我院相关学科(泌尿外科、肾脏病科、肝胆胰外科、重症医学科、麻醉科)进行联合诊疗,综合评估,认为该患者为多发胆囊结石,肾移植术后突发胆囊炎的可能性较大;而该例肾上腺肿瘤虽然血浆激素水平正常,但其仍可能影响围手术期血压的监测和管理,两种伴发疾病都可能对肾移植围手术期产生较大影响。因此,MDT团队制定了先行左侧肾上腺肿瘤和胆囊切除术再行肾移植手术的治疗方案,以避免围手术期严重并发症的发生。在充分术前准备后,于2020年8月13日在插管全麻下由泌尿外科和肝胆外科合作行腹腔镜胆囊切除术+后腹腔镜下左肾上腺肿瘤切除术,术中各项生命体征平稳,手术顺利。术后针对患者基础疾病多并慢性肾衰竭,转重症监护室继续治疗,给予抗感染、透析、对症支持等措施,病情稳定后转入泌尿外科继续治疗并康复出院。术后血压波动在131~147/59~69 mmHg。术后病理检查示:左侧肾上腺皮质腺瘤(图2a),慢性胆囊炎(图2b)。术后1个月患者返院拟行人体器官捐献肾移植手术。复查腹部CT示:气腹征,左侧肾上腺(图3a)和胆囊切除术后改变(图3b)。患者为首次肾移植,供受者血型相同,术前配型示PRA阴性,CDC<10%。检查血肌酐674 μmol/L,血肾上腺激素水平正常,胸部CT、心电图、凝血功能等均未见明显异常。术前予以兔抗胸腺细胞球蛋白(r-ATG)50 mg行免疫诱导治疗,入院后第3天顺利行同种异体肾移植术。围手术期免疫抑制方案为:术中甲泼尼龙600 mg和术后第1、2天甲泼尼龙500 mg冲击治疗。术后第2天开始口服他克莫司+吗替麦考分酯分散片抗排斥治疗,第3天开始口服泼尼松片,根据药物浓度调整他克莫司剂量。术后除常规抗感染治疗外,另予米卡芬净钠100 mg连续使用14 d预防真菌感染。术后第1天血肌酐521 μmol/L,之后逐渐下降,术后第14天降至153 μmol/L。术后10 h尿量499 mL,之后逐渐增加,术后第14天增加至3 020 mL。术后患者恢复满意,顺利出院。出院后,患者按时门诊复诊,多次查移植肾彩超未见明显异常、目前血压稳定在130/70 mmHg左右,最近1次复查血肌酐165 μmol/L。

注:a.胆囊结石;b.左侧肾上腺肿瘤。图1 胆囊切除及左肾上腺肿瘤切除术前CT
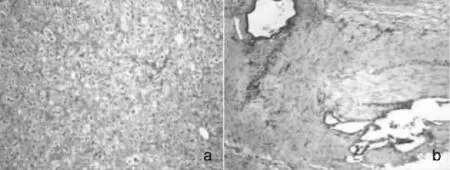
注:a.左侧肾上腺皮质腺瘤;b.慢性胆囊炎。图2 病理学检查
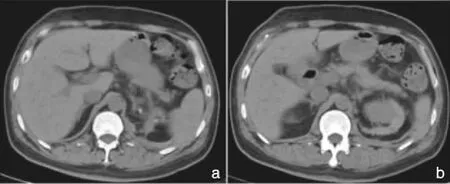
注:a.左侧肾上腺切除术后;b.胆囊切除术后。图3 左肾上腺肿瘤和胆囊切除术后CT
3 讨 论
肾移植受者术前通常有长期透析治疗病史,全身情况较差。若术前接受免疫诱导治疗,加上术中手术创伤及术后免疫抑制剂维持治疗等因素,术后患者机体抗感染能力会更差,极易罹患各种感染[2]。肾移植术后最关键的问题就是避免并发症的发生及维护移植肾的功能,术后由于代谢改变和免疫力低下的影响,不仅增加了围手术期治疗的难度,而且移植后胆囊炎往往感染重、病情急,易造成延误病情,严重者可导致患者死亡或移植肾丢失[3]。有报道[4]称,肾移植术后胆囊结石发生率较普通人群高,尽管机制尚不清楚,但可能与免疫抑制剂的使用有关。尽管有学者认为对无症状的胆囊结石,肾移植受者术前或术后均不建议行预防性胆囊切除术,但我们认为这要根据具体情况决定,如为多发胆囊结石、术前评估移植术后突发胆囊炎的可能性较大或之前已发生过胆囊炎等情况,则移植术前应先行预防性胆囊切除术,避免移植术后胆囊炎加重。
肾移植受者术后通常需在专科病房监护7~10 d,血压是最重要的监测指标之一。移植肾功能的恢复需要平稳的血压及有效的灌注[5]。慢性肾脏疾病与高血压常常并存,而肾上腺肿瘤易导致顽固性高血压,受者血压若超过180/120 mmHg,则易罹患各种并发症,不仅严重影响受者术后肾功能恢复,甚至会威胁其生命。肾移植术后由于存在多尿期或肾功能延迟恢复等情况,并常常反复使用利尿剂,故易出现各类电解质紊乱和酸碱失衡。而肾上腺肿瘤的患者可出现高血钠、低血钾、碱中毒等电解质及酸碱平衡紊乱,若二者同时存在,则会严重影响移植患者的预后。故笔者建议,若术前发现移植受者合并肾上腺肿瘤,应积极手术处理,避免移植术中及术后出现因血压的反复波动、即使肿瘤没有内分泌功能也难以纠正的电解质紊乱、酸碱平衡失调等问题导致移植物丢失等情况的发生。有研究[6]表明,单侧肾上腺肿瘤切除术后1周血浆皮质醇、ACTH和醛固酮水平可恢复至术前水平。故对肾上腺肿瘤切除术后,需定期监测患者肾上腺激素水平,待激素水平正常后可行肾移植手术。
肾移植术前的评估是一个全面综合的过程,手术的成功与否固然重要,但更重要的是患者术后的管理及并发症的防治。肾移植受者往往并不是只有单一疾病,针对可能的伴发疾病,若术前能正确干预,则可避免移植术中、术后严重并发症的发生。本报告中我院多学科协作,顺利完成胆囊和左侧肾上腺肿瘤的切除手术,患者术后恢复良好,有力保障了后续肾移植手术的成功实施。可见,对伴有多发疾病的肾移植受者,MDT诊疗模式对肾移植手术的顺利实施及术后患者的康复都发挥了积极的作用。

