睡眠心理行为模式在中老年慢性失眠患者中的应用效果
蒋 青 黄河龙 张赛荣
江西省景德镇市第四人民医院精神科,江西景德镇 333000
随着生活水平的不断提高,老年病的发病率不断增加,其中失眠症是中老年人的常见病之一[1]。失眠症是以频繁而持续的入睡困难和(或)睡眠维持困难并导致睡眠感不满意为特征的睡眠障碍[2-3]。流行病学调查显示,国外(包括美国、日本、加拿大、芬兰等)成年人群失眠发生率为11.9%~21%[4]。如何更好地管理中老年人慢性失眠,提高其生活质量值得临床医生关注[5]。失眠的病因十分复杂,是由于脑部产生正常睡眠的部位和功能发生异常,导致睡眠的结构和进程出现紊乱[6]。正常情况下,睡眠时间个体差异较大,与多种因素有关[7]。近年来,人们的生活方式改变,中老年人的生活压力越来越大,这使得一些人出现了失眠症状,特别是对于一些住院患者,受到疾病和生活压力双重因素的影响经常失眠,不仅降低了患者的生活质量,也极大地影响了治疗效果[8]。这就要求在老年慢性失眠患者治疗过程中需要进行相应的护理以提高患者的睡眠质量,从而保障治疗效果。本研究以在景德镇市第四人民医院治疗的中老年慢性失眠住院患者为研究对象,对睡眠心理行为模式的临床应用效果进行探讨。
1 资料与方法
1.1 一般资料
选取2019年4月至2020年12月景德镇市第四人民医院收治的60 例中老年慢性失眠患者作为研究对象,采用随机数字表法分为对照组与观察组,每组各30 例。两组的一般资料比较,差异无统计学意义(P>0.05)(表1),具有可比性。本研究已经相关医学伦理委员会批准(批号:DSYY-2020-001),参与研究者均知情同意本研究。纳入标准:①符合睡眠障碍国际分类(International Classification of Sleep Disorders-3,ICSD-3)慢性失眠症的诊断标准[9];②年龄45~74 岁;③可独立完成相关调查问卷评价;④依从性好。排除标准:①合并严重的躯体疾病;②合并精神障碍。
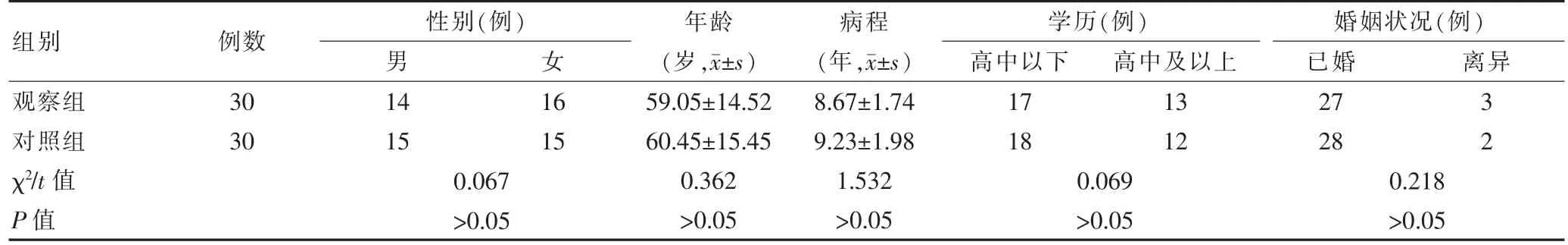
表1 两组一般资料的比较
1.2 方法
1.2.1 治疗方法 两组均采用阿普唑仑(湖南洞庭药业股份有限公司,国药准字H43020578,生产批号:20190705,规格:0.4 mg)进行治疗。
1.2.2 护理方法 对照组给予简单健康宣教、用药指导、环境清洁等常规的护理措施,为制订治疗方案提供强有力保障。观察组除了常规护理外,还需要对患者进行睡眠心理行为护理,具体如下。①给予患者认知行为治疗,向患者讲解有关失眠的知识,包括失眠可能发生的原因、如何预防出现失眠症状等,从而降低患者内心的恐惧,为改善睡眠质量提供可靠的保证。②改善睡眠环境,控制房间的湿度、光线和温度,尽量避免不必要的声音,减少外界的刺激,创造良好的睡眠环境。③干预患者的心理,缓解患者的不良情绪,更好地提高患者的睡眠质量。④对患者的饮食习惯进行指导,尤其是睡前少喝水,减少或避免夜间起夜,影响睡眠。两组均干预4 周。
1.3 观察指标及评价标准
干预前、干预第4 周分别采用匹兹堡睡眠质量指数(Pittsburgh sleep quality index,PSQI)、症状自评量表 (the self-report symptom inventory,symptom check list-90,SCL-90) 调查比较两组患者的睡眠质量、心理健康情况。①PSQI 调查表:其用于评估睡眠质量,由23 个题目构成,内容包括主观睡眠质量(0~3 分)、入睡时间(0~3 分)、睡眠时间(0~3 分)、睡眠效率(0~3分)、睡眠障碍(0~3 分)、安眠药物的应用(0~3 分)和日间功能障碍(0~3 分)7 个因子,各因子得分相加为总分(0~21 分),得分越高,睡眠质量越差[10]。②SCL-90 量表:其用于评估心理健康水平,由90 个题目构成,包括躯体化(0~48 分)、强迫症状(0~40分)、人际关系(0~36 分)、抑郁(0~52 分)、焦虑(0~40 分)、敌对(0~24 分)、惊恐(0~28 分)、偏执(0~24分)、精神病性(0~40 分)及其他(0~28 分)10 个因子,各因子得分相加为总分(0~360 分),得分越高,心理健康水平越低[11]。两次调查均回收有效答卷60 份,回收率为100%。
1.4 统计学方法
采用SPSS 21.0 统计学软件分析本研究收集的数据,计量资料用均数±标准差(±s)表示,比较采用t 检验,重复测量的计量资料采用方差分析;计数资料以频数或百分率(%)表示,比较采用χ2检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组干预前后睡眠质量的比较
干预前,两组患者的PSQI 量表各因子评分比较,差异无统计学意义(P>0.05);干预4 周后,两组的睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、催眠药物、日间功能障碍各因子评分及总分均低于干预前,差异有统计学意义(P<0.05);观察组干预4 周后的睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、催眠药物、日间功能障碍各因子评分及总分均低于对照组,差异有统计学意义(P<0.05)(表2)。
表2 两组干预前后PQSI 各因子评分的比较(分,±s)
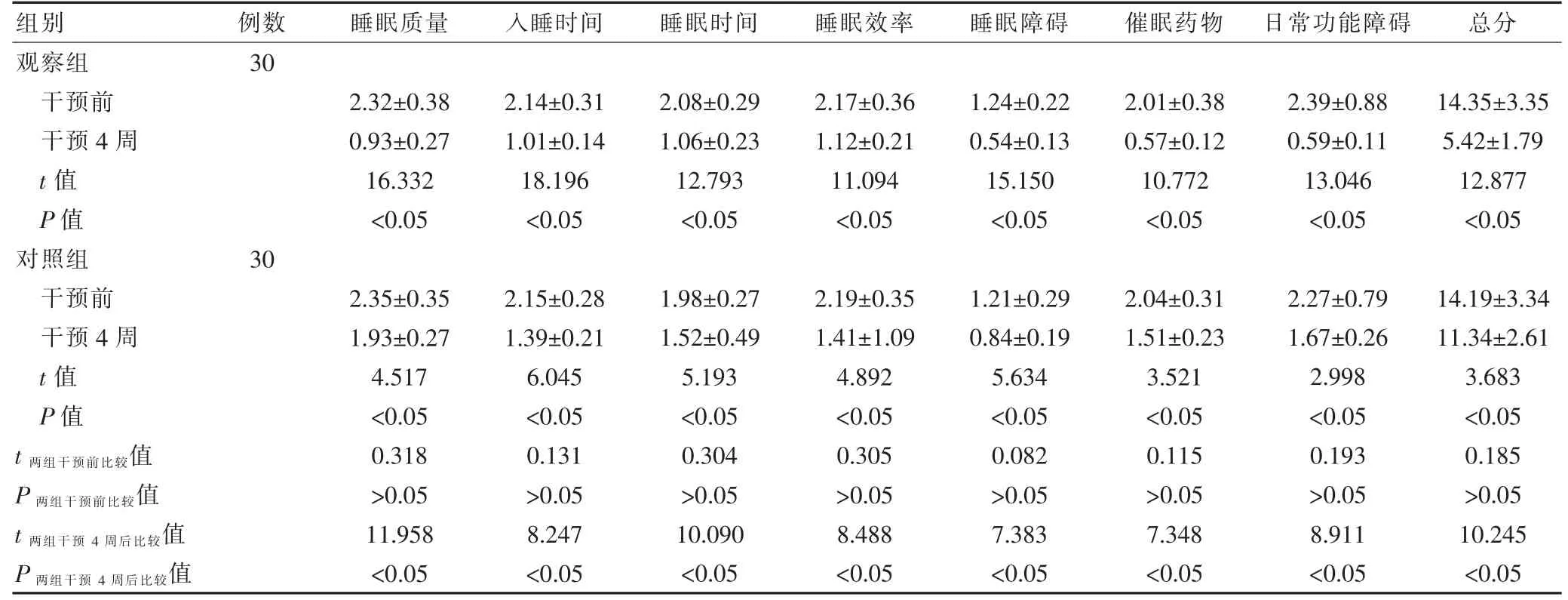
表2 两组干预前后PQSI 各因子评分的比较(分,±s)
注 PSQI:匹兹堡睡眠质量指数
组别 例数 睡眠质量 入睡时间 睡眠时间 睡眠效率 睡眠障碍 催眠药物日常功能障碍 总分观察组干预前干预4 周t 值P 值对照组干预前干预4 周t 值P 值30 2.32±0.38 0.93±0.27 16.332<0.05 30 t 两组干预前比较值P 两组干预前比较值t 两组干预4 周后比较值P 两组干预4 周后比较值2.35±0.35 1.93±0.27 4.517<0.05 0.318>0.05 11.958<0.05 2.14±0.31 1.01±0.14 18.196<0.05 2.15±0.28 1.39±0.21 6.045<0.05 0.131>0.05 8.247<0.05 2.08±0.29 1.06±0.23 12.793<0.05 1.98±0.27 1.52±0.49 5.193<0.05 0.304>0.05 10.090<0.05 2.17±0.36 1.12±0.21 11.094<0.05 2.19±0.35 1.41±1.09 4.892<0.05 0.305>0.05 8.488<0.05 1.24±0.22 0.54±0.13 15.150<0.05 1.21±0.29 0.84±0.19 5.634<0.05 0.082>0.05 7.383<0.05 2.01±0.38 0.57±0.12 10.772<0.05 2.04±0.31 1.51±0.23 3.521<0.05 0.115>0.05 7.348<0.05 2.39±0.88 0.59±0.11 13.046<0.05 2.27±0.79 1.67±0.26 2.998<0.05 0.193>0.05 8.911<0.05 14.35±3.35 5.42±1.79 12.877<0.05 14.19±3.34 11.34±2.61 3.683<0.05 0.185>0.05 10.245<0.05
2.2 两组干预前后心理健康状况的比较
干预前,两组患者的SCL-90 各因子评分比较,差异无统计学意义(P>0.05)。对照组干预4 周后的躯体化、焦虑、抑郁、惊恐4 项SCL-90 因子评分高于干预前,差异有统计学意义(P<0.05);强迫、人际关系敏感、敌意、偏执、精神病性、其他6 项因子评分低于干预前,差异有统计学意义(P<0.05);SCL-90 总分与干预前比较,差异无统计学意义(P>0.05)。观察组干预4周后的躯体化、焦虑、抑郁、惊恐、强迫、人际关系敏感、敌意、偏执、精神病性各项SCL-90 因子评分及总分均低于干预前,差异有统计学意义(P<0.05);观察组干预4 周后的躯体化、焦虑、抑郁、惊恐、强迫、人际关系敏感、敌意、偏执、精神病性各项SCL-90 因子评分及总分均低于对照组,差异有统计学意义(P<0.05)(表3)。
表3 两组干预前后SCL-90 各因子评分的比较(分,±s)
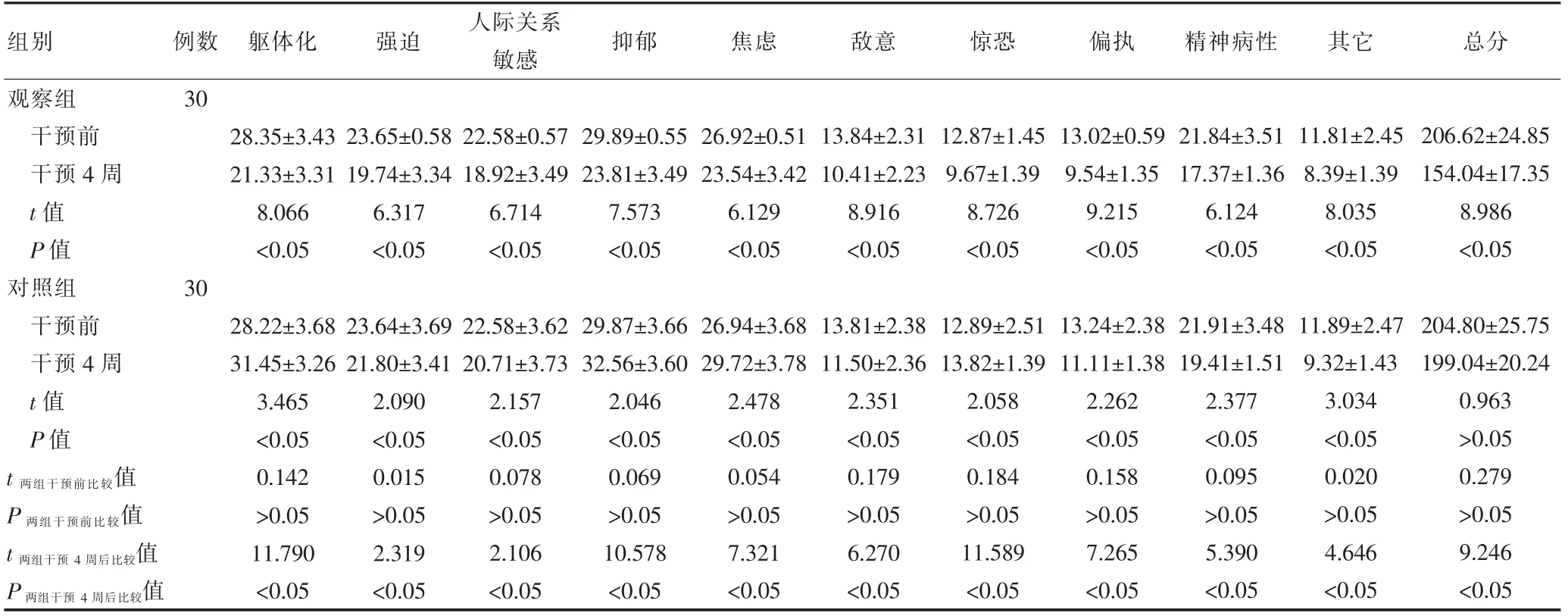
表3 两组干预前后SCL-90 各因子评分的比较(分,±s)
注 SCL-90:症状自评量表
组别 例数 躯体化 强迫 人际关系敏感 抑郁 焦虑 敌意 惊恐 偏执 精神病性 其它 总分观察组干预前干预4 周t 值P 值对照组干预前干预4 周t 值P 值30 28.35±3.43 21.33±3.31 8.066<0.05 23.65±0.58 19.74±3.34 6.317<0.05 22.58±0.57 18.92±3.49 6.714<0.05 29.89±0.55 23.81±3.49 7.573<0.05 26.92±0.51 23.54±3.42 6.129<0.05 13.84±2.31 10.41±2.23 8.916<0.05 12.87±1.45 9.67±1.39 8.726<0.05 13.02±0.59 9.54±1.35 9.215<0.05 21.84±3.51 17.37±1.36 6.124<0.05 11.81±2.45 8.39±1.39 8.035<0.05 30 t 两组干预前比较值P 两组干预前比较值t 两组干预4 周后比较值P 两组干预4 周后比较值28.22±3.68 31.45±3.26 3.465<0.05 0.142>0.05 11.790<0.05 23.64±3.69 21.80±3.41 2.090<0.05 0.015>0.05 2.319<0.05 22.58±3.62 20.71±3.73 2.157<0.05 0.078>0.05 2.106<0.05 29.87±3.66 32.56±3.60 2.046<0.05 0.069>0.05 10.578<0.05 26.94±3.68 29.72±3.78 2.478<0.05 0.054>0.05 7.321<0.05 13.81±2.38 11.50±2.36 2.351<0.05 0.179>0.05 6.270<0.05 12.89±2.51 13.82±1.39 2.058<0.05 0.184>0.05 11.589<0.05 13.24±2.38 11.11±1.38 2.262<0.05 0.158>0.05 7.265<0.05 21.91±3.48 19.41±1.51 2.377<0.05 0.095>0.05 5.390<0.05 11.89±2.47 9.32±1.43 3.034<0.05 0.020>0.05 4.646<0.05 206.62±24.85 154.04±17.35 8.986<0.05 204.80±25.75 199.04±20.24 0.963>0.05 0.279>0.05 9.246<0.05
3 讨论
随着生活节奏的加快和精神压力的加大,慢性失眠对生活质量的影响越来越受到人们的关注[10]。成年人中患慢性失眠的比例为10%~15%,而老年人是慢性失眠患者的主力军,普遍存在着睡眠问题,包括睡眠不规律和睡眠不足等情况[12-13]。有研究表明,睡眠与免疫系统有着密切的关系,睡眠不佳可以使身体的免疫力下降,极易引发脑血管疾病、情绪行为问题、精神衰弱、日常疲劳等一系列疾病,给老年人及家庭生活造成不良影响,同时增加健康保健负担,严重影响患者的生活质量[14-15]。关于慢性失眠的治疗有很多临床报道,例如患者自服一些非处方类药物,还有使用处方类催眠药物、患者自服乙醇类饮料、认知行为疗法以及褪黑素和一些中草药疗法[16-17]。但是随着临床研究的发展,心理行为干预逐渐成为人们关注的重点,例如对失眠患者进行认知行为治疗,对患者进行有关失眠的知识讲解,营造良好的睡眠环境,干预患者的心理,缓解患者的不良情绪,维护患者的情绪,提升患者的睡眠质量[18-19]。本研究结果显示,干预前两组老年患者均存在失眠现象。PSQI 调查显示,干预前,两组的PSQI 各因子评分比较,差异无统计学意义(P>0.05);干预4 周后,两组的睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、催眠药物、日间功能障碍各因子评分及总分均低于干预前,差异有统计学意义(P<0.05);观察组的睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、催眠药物、日间功能障碍各因子评分及总分均低于对照组,差异有统计学意义(P<0.05),提示对于慢性失眠症患者而言,睡眠心理行为模式干预管理优于传统护理的临床效果,显著改善了患者的睡眠质量。SCL-90 调查显示,两组干预前的SCL-90各因子评分比较,差异无统计学意义(P>0.05)。对照组干预4 周后的躯体化、焦虑、抑郁、惊恐4 项SCL-90因子评分高于干预前,差异有统计学意义(P<0.05);强迫、人际关系敏感、敌意、偏执、精神病性、其他6 项因子评分低于干预前,差异有统计学意义(P<0.05);SCL-90 总分与干预前比较,差异无统计学意义(P>0.05)。观察组干预4 周后的SCL-90 各因子评分均低于干预前,差异有统计学意义(P<0.05);观察组干预4周后的各项SCL-90 因子评分及总分均低于对照组,差异有统计学意义(P<0.05),提示睡眠心理行为模式干预管理优于传统护理的临床效果,显著改善了患者的精神状态。本研究通过PSQI 调查(睡眠质量)、SCL-90 调查(情绪状态)两种调查分析,进一步说明睡眠心理行为模式较传统护理模式具有显著改善睡眠质量、缓解焦虑抑郁情绪等治疗作用。本研究为慢性失眠患者的有效护理提供了经验与依据,并为临床治疗中老年慢性失眠寻求更好的治疗方案提供了依据,对患者长期生存及生活质量提高更有意义及价值。
综上所述,睡眠心理行为干预有助于提高老年人慢性失眠患者的睡眠质量,改善其心理健康,提高生活质量。

