颅脑损伤患者术后迟发性脑水肿的危险因素分析
赵慧,高珊珊,张恬,严婷
颅脑损伤(traumatic brain injury,TBI)是因暴力外伤所致的危重急症,在外科临床上较为常见,其发病率位居创伤疾病首位,致死率和致残率较高[1]。TBI 患者由于脑组织受损,极易出现颅内水肿,多以挫伤部位或血肿灶为中心[2]。颅内水肿会加重颅内压,影响脑循环以及脑代谢状况,加快神经功能恶化进程从而加重病情[3]。TBI 诱发的颅内水肿一般在创伤后3~5 d 可达到高峰期,之后水肿会逐渐消退,脑组织压迫程度降低,患者意识状态逐渐好转[4]。然而实际临床上,部分TBI 患者在创伤7 d后经头颅CT 检查,虽然原血肿并未扩大且未发现新出血灶,但颅内水肿范围却明显扩大,水肿高峰期延后,称之为迟发性水肿[5]。据报道,重度脑损伤患者迟发性脑损伤发生率在35%~65%,容易被忽视或误诊,从而影响患者术后恢复,甚至威胁患者生命安全[6]。明确TBI 术后迟发性脑水肿的危险因素,能够协助临床医生进行早期预防,对改善患者预后尤为重要。本研究回顾性分析86 例TBI 患者临床资料,分析引起TBI 术后迟发性水肿的危险因素,为TBI 的临床治疗提供参考依据。
1 资料与方法
1.1 一般资料 选取2017 年1 月至2021 年1 月首都医科大学附属北京世纪坛医院收治的86 例TBI 患者临床资料,纳入标准:(1)符合急性TBI 的诊断标准;(2)年龄30~70 岁;(3)存在颅脑损伤手术指征,接受颅内血肿清除术治疗;(4)本研究经医学委员会审批,患者家属签署知情同意书。排除标准:(1)伴有心肝肾肺等重要脏器损伤;(2)合并神经系统、消化系统、血液系统以及免疫系统疾病;(3)存在药物过敏、手术或CT 禁忌证;(4)不积极配合治疗或检查;(5)死亡或中途退出治疗。
根据术后7~14 d 的CT 检查确定是否存在迟发性颅内水肿,其中合并迟发性脑水肿患者30 例为观察组,未合并迟发性脑水肿患者56 例为对照组。观察组中男21 例,女9 例,年龄32~69 岁[(55.67±8.35)岁];受伤原因:车祸14 例,坠落伤6 例,打击伤5 例,摔伤5 例。对照组中男35 例,女21 例;年龄33~69 岁[(51.35 ± 8.46)岁];受伤原因:车祸23 例,坠落伤12 例,打击伤11 例,摔伤10 例。迟发性颅内脑水肿诊断标准:术后7 d 内病情稳定,7 d 后病情突然加重,CT 复查显示血肿有不同程度吸收,血肿周围水肿较入院时明显加重,存在占位性效应。
1.2 治疗方法 所有患者入院后进行颅内血肿清除术治疗,术后给予规范化降低颅内压治疗,进行严格控制血压、营养神经、预防感染和预防血栓等内科治疗。
1.3 观察指标 (1)详细记录患者性别、年龄、基础病史、受伤原因等基础资料;(2)所有患者于入院后、术后7 d、14 d 采用16 排CT 进行检查,确定血肿部位,计算脑血肿体积;(3)利用美国国立卫生研究院卒中表(National Institutes of Health Stroke Scale,NIHSS)评估入院时神经功能缺损程度,共15 条项目,总分为40 分,得分越高说明神经功能缺损越重;(4)采集入院时静脉血4 ml,应用快速血糖测定仪测定血糖浓度,试剂购于美国强生生物公司;(5)采用全自动凝血分析仪检测血浆纤维蛋白原(fibrinogen,FIB)水平,试剂购于上海奥普生物公司。
1.4 统计学处理 采用SPSS 19.0 软件分析,计量资料以±s表示,采用独立t检验;计数资料以例数和百分比(%)表示,用χ2检验;采用多因素Logistic回归分析迟发性水肿的独立危险因素,绘制受试者工作曲线(ROC)分析各指标对TBI 患者迟发性水肿的预测价值。P<0.05 表示差异有统计学意义。
2 结果
2.1 患者一般资料的单因素分析 观察组血肿体积、NIHSS 评分、血糖以及FIB 水平均高于对照组,差异有统计学意义(P<0.05)。2 组性别构成、年龄、基础病史、受伤原因以及血肿部位相比,差异无统计学意义(P>0.05)。见表1。
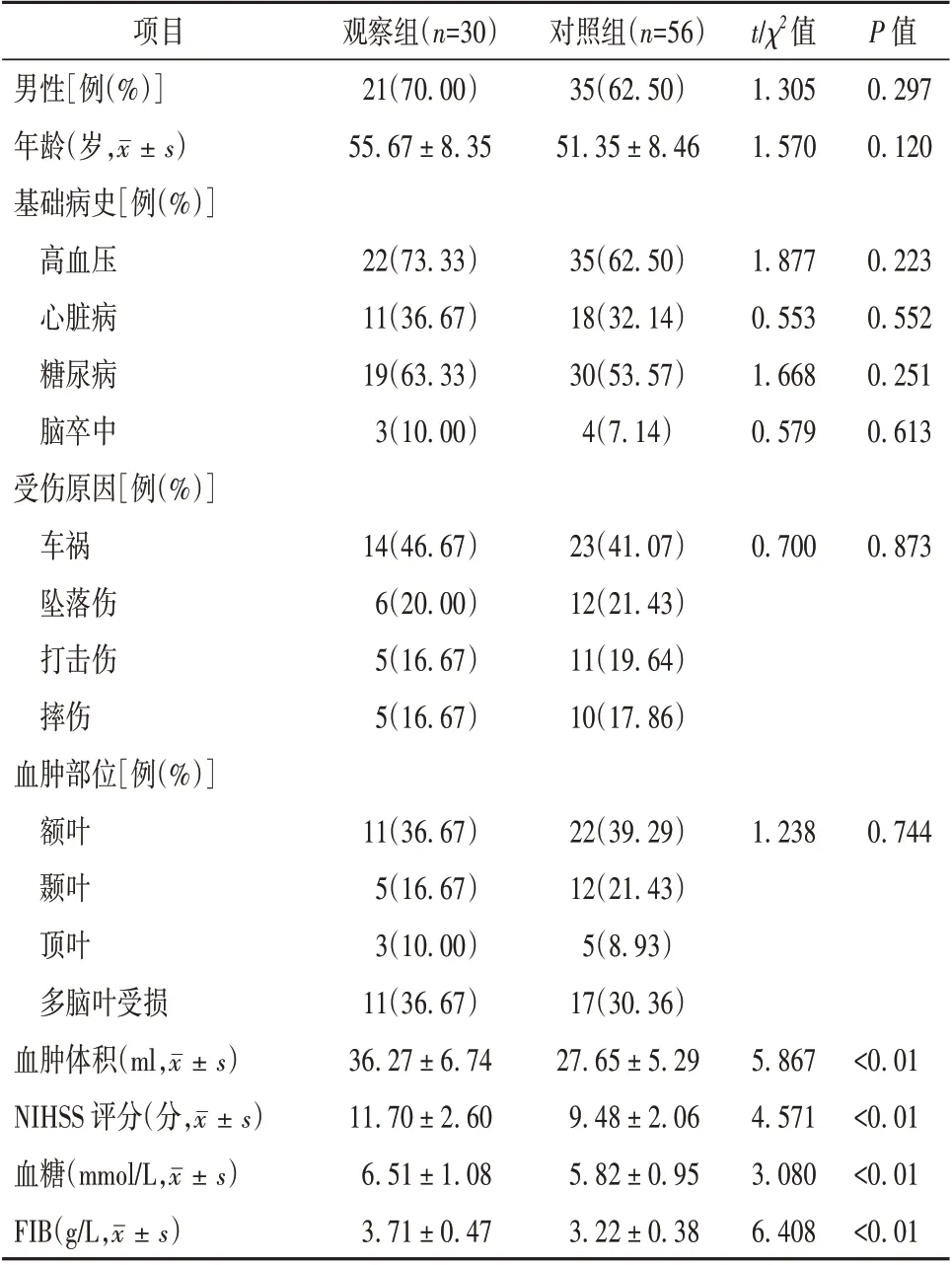
表1 影响颅脑损伤患者术后发生迟发性水肿的相关单因素比较
2.2 多因素Logistic 回归分析 将上述单因素分析具有统计学意义的指标再次进行多因素Logistic回归分析,结果表明,血肿体积、NIHSS 评分、血糖以及FIB 水平是影响TBI 患者术后迟发性水肿的危险因素(P<0.05)。见表2。
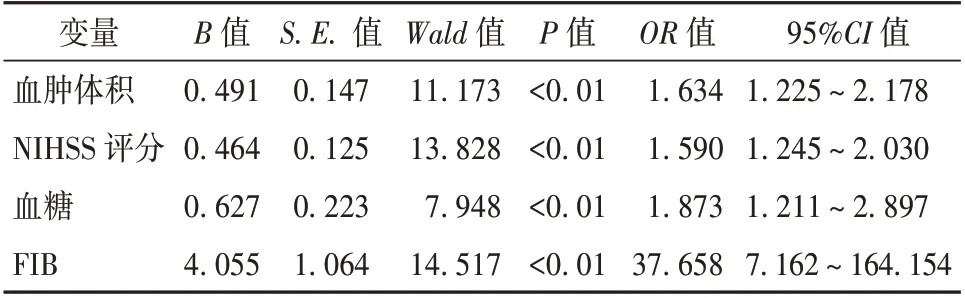
表2 影响颅脑损伤患者术后发生迟发性水肿的多因素Logistic 回归分析
2.3 血肿体积、NIHSS 评分、血糖浓度及FIB 水平对迟发性脑水肿的预测价值 血肿体积及FIB 水平预测迟发性脑水肿的灵敏度显著高于NIHSS 评分和血糖水平(P<0.05),血清FIB 水平及血肿体积评估迟发性水肿的曲线下面积(AUC)也高于NIHSS评分和血糖浓度(P<0.05)。而4 项指标预测特异度差异无统计学意义(P>0.05)。见表3、图1。
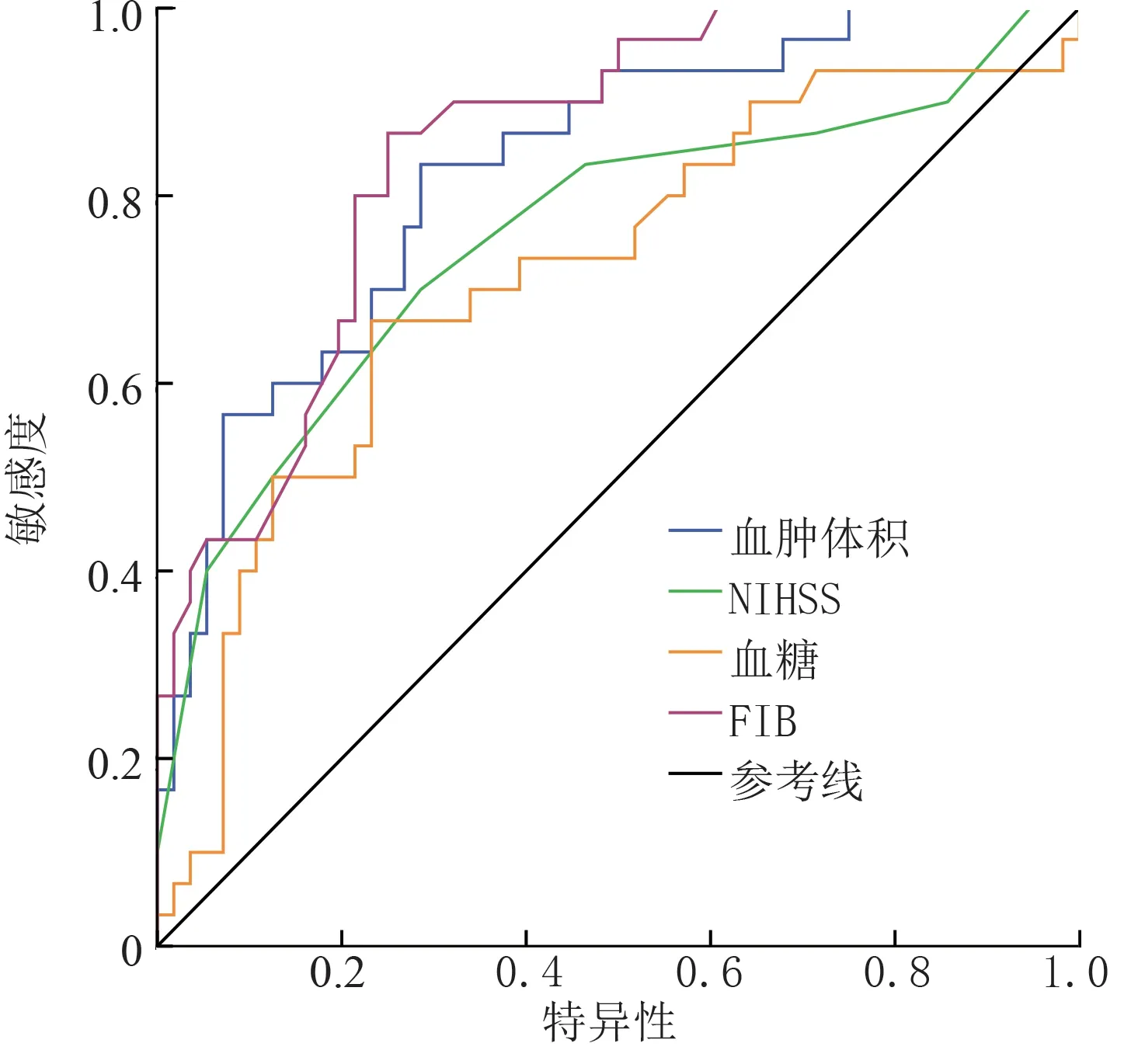
图1 血肿体积、NIHSS 评分、血糖浓度及FIB 水平预测迟发性脑水肿的ROC 分析

表3 血肿体积、NIHSS 评分、血糖及FIB 水平对迟发性脑水肿的预测价值
3 讨论
颅脑损伤患者一般在发病后2 h 内即可出现脑水肿,发病后3~5 d 内水肿程度达到高峰,之后水肿逐渐消退,14 d 左右颅内水肿也基本消失,但仍有部分患者发病后脑水肿高峰期推迟,即为迟发性水肿[7-8]。临床上对于迟发性脑水肿的发生并没有明确的时间限定。有学者认为,颅脑损伤7 d 后,挫伤灶或血肿部位水肿加重,可判定为迟发性脑水肿。另有部分学者认为,脑创伤14 d 后,脑血肿灶明显缩小,但水肿体积逐渐增大,可认定为迟发性脑水肿[9-10]。迟发性脑水肿是导致TBI 患者神经损伤恶化、脑组织延迟修复的重要原因,该病发病隐匿,若未及时发现和处理,会引起颅内压升高,脑部血流量降低,脑组织缺血低氧,影响患者的神经预后状况[11]。迟发性脑水肿发病机制尚不完全明确,分析与之相关的危险因素,并实施针对性预防措施,对改善患者预后和促进神经功能恢复尤为重要。
本研究经Logistic 回归分析发现,血肿体积、NIHSS 评分、血糖浓度以及FIB 水平是TBI 患者术后出现迟发性脑水肿的独立危险因素,说明TBI 患者术后迟发性脑水肿可能与颅内血肿体积、NIHSS 评分、血糖浓度及FIB 水平有关,这对临床上早期评估迟发性水肿风险具有一定参考价值。ROC 分析同样证实,血肿体积、NIHSS 评分、血糖及FIB 水平检测有助于早期预测术后迟发性水肿的发生,提示当以上4 项指标水平超出临界值时,TBI 患者术后迟发性脑水肿风险较高,应密切注意。另外,血肿体积及FIB 水平预测的灵敏度较NIHSS 评分和血糖水平显著升高,说明监测血肿体积、FIB 水平更有助于早期判断术后迟发性水肿风险,降低漏诊率,增加筛查的准确性。
依据本研究结果并参考既往报道,将TBI 术后出现迟发性水肿的原因分析如下:(1)颅内血肿量大导致病灶周围压力不均衡,容易出现血液外渗,从而引发颅内水肿;另外,血肿红细胞降解会释放大量毒性物质,损害周围脑组织,诱发脑水肿,且血肿体积越大,毒性物质释放越多,脑组织损伤程度越重,更容易出现迟发性水肿[12-13];(2)NIHSS 评分与神经功能缺损程度有关,NIHSS 评分升高提示神经功能缺损情况严重,迟发性脑水肿风险也明显上升[14];(3)高血糖会导致机体氧化应激反应升高,自由基生成增多,脑组织氧化损伤加剧,容易造成迟发性水肿;而高血糖也会造成血液粘度增加,影响脑组织循环和物质代谢,进一步加重脑水肿程度[15];(4)FIB 是一种凝血因子,其水平持续升高会继发凝血纤溶亢进,导致血脑屏障中微血管内皮损害,破坏血脑屏障的通透性,从而造成颅内水肿增加[16];另有研究表明[17],高FIB 水平状态会影响红细胞聚集力,使血液处于高凝状态,脑组织血流量降低,神经细胞缺血低氧损伤,可能引起迟发性脑水肿。本研究纳入患者病情较重,均为存在手术指征的患者,该类患者并不能代表所有TBI 患者,尤其是保守治疗的TBI 患者,对于保守治疗TBI 患者继发迟发性脑水肿的概率和风险因素需继续收集研究资料进行探索。
综上所述,血肿体积大、NIHSS 评分高、血糖及FIB 水平高是造成TBI 术后迟发性脑水肿的关键因素,临床医生应给予高度重视,及时实施有效干预措施,从而改善患者预后。

