乳腺包裹性乳头状癌不同亚型采用超声及病理诊断的效果对比分析
何翠云
(玉溪市人民医院超声科 云南 玉溪 653100)
乳腺癌属于一种显微血管轴心乳头上皮性肿瘤,十分容易侵袭局部组织并进行远处转移,临床医学中通常认为该肿瘤来自于乳腺实质上皮组织(末端导管小叶单位细胞),且乳腺癌在病变发展中会受到乳腺癌干细胞多项分化潜能方面、患者机体差异方面等影响,使得乳腺癌组织学类型与形态发生变化,降低诊断准确性,所以,在实际诊断中需要对不同组织学类型临床特点进行分析,同时有效结合超声检查结果,从而在最大程度上提升诊断水平,保证诊断准确性,才能增强治疗有效性,为患者康复治疗提供一定保障[1]。乳腺包裹性乳头状癌是乳腺癌的一种分化形态,包括乳腺包裹性乳头状癌伴浸润、乳腺包裹性乳头状癌伴导管原位癌、单纯型乳腺包裹性乳头状癌三种亚型,但是不同亚型疾病的早期症状与相关检查缺乏一定特异性,不能有效帮助医务人员准确判断患者疾病类型,降低诊断准确性,不利于患者治疗[2]。随着现代医疗卫生事业的发展与进步,超声检查方式在乳腺包裹性乳头状癌中的运用可以帮助医务人员了解患者乳腺部位具体情况,同时综合分析患者临床病理检查特征,可以在很大程度上提升不同亚型乳腺包裹性乳头状癌诊断准确性,降低误诊与漏诊发生风险,同时还能为后续治疗提供有效参考依据,十分有利于患者的康复治疗[3]。文中对乳腺包裹性乳头状癌不同亚型的超声及病理结果进行了相关分析,希望可以为乳腺包裹性乳头状癌诊断研究提供一点帮助。
1 资料与方法
1.1 一般资料
选取2020年11月—2021年11月玉溪市人民医院收治的61例乳腺包裹性乳头状癌患者,研究对象均为女性,年龄39~70岁,平均年龄(58.85±2.94)岁,病灶位于左侧37例,右侧24例。纳入标准:①所有患者都满足乳腺包裹性乳头状癌诊断要求;②患者都不存在认知障碍与意识障碍;③患者及家属均知情并签署知情同意书。排除标准:①临床资料不完整者;②依从性差者。
1.2 方法
先运用超声检查方式开展诊断,再运用病理学检查方式开展诊断工作(包括脱落细胞学与活体组织检查)。
超声检查:仪器设备为飞利浦公司的EPIQ5超声诊断设备,探头为L18-5 MHz高频线阵探头。检查内容包括患者乳腺病灶形态大小、边缘情况、具体位置等相关情况。严格按照乳腺包裹性乳头状癌相关超声检查指南开展超声检查工作,观察并记录检查结果。①乳腺包裹性乳头状癌伴浸润:乳外上象限腺体结构杂乱,形态不规则、边缘模糊,病灶更远离乳头(病灶距乳头距离>3 cm)。②乳腺包裹性乳头状癌伴导管原位癌:肿块周围存在高回声晕,病灶距乳头较远,距离>2 cm、形态规则、边缘光整、无毛刺成角、不伴钙化结节。③单纯型乳腺包裹性乳头状癌:叶壁低回声肿块,边缘光整,病灶更靠近乳头、形态规则,内部结构囊实性。
病理学检查:进行脱落细胞学与活体组织检查,先将样本处理后切片,运用免疫组化染色法,严格按照相关标准开展检查工作。①乳腺包裹性乳头状癌伴浸润:内部可见点状血流信号,血流更丰富,瘤细胞排列呈微乳头状、或者桑椹状,弥漫、结节状浸润生长,细胞簇缺乏纤维血管轴心,淋巴管、区域淋巴结转移。②乳腺包裹性乳头状癌伴导管原位癌:缺乏肌上皮细胞,局部浸润性生长。③单纯型乳腺包裹性乳头状癌:肿瘤细胞呈微乳头状排列,集块型分析,肿瘤组织中存在少量新生血管,癌组织边缘无纤维组织簇包绕。
1.3 观察指标
对比超声检查方式与病理学+超声检查方式的乳腺包裹性乳头状癌不同亚型检出结果,对比超声检查方式与病理学+超声检查方式诊断准确性。
1.4 统计学方法
采用SPSS 22.0统计软件分析数据。计量资料以均数±标准差()表示,采用t检验;计数资料以频数(n)、百分比(%)表示,采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 对比超声检查方式与病理学+超声检查方式的乳腺包裹性乳头状癌不同亚型检出结果
病理学+超声检查方式在乳腺包裹性乳头状癌伴浸润、乳腺包裹性乳头状癌伴导管原位癌、单纯型乳腺包裹性乳头状癌方面的检出率均高于超声检查,但是组间差异不存在统计学意义(P>0.05),见表1。
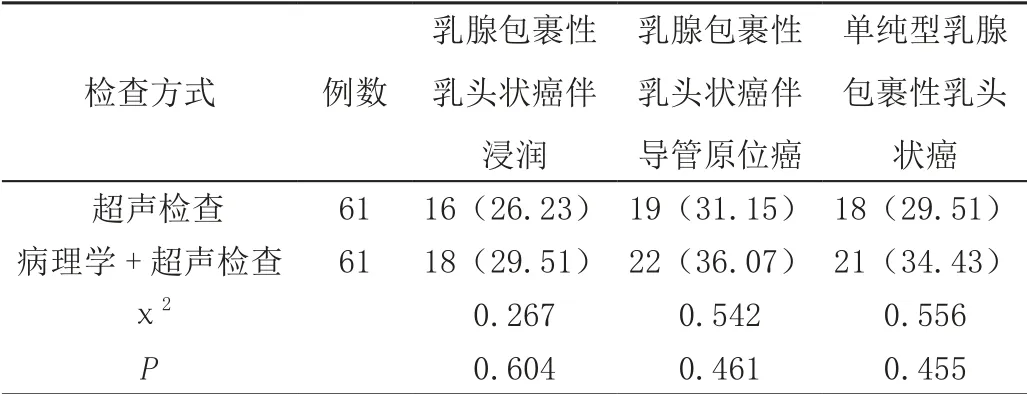
表1 超声检查方式与病理学+超声检查方式的乳腺包裹性乳头状癌不同亚型检出结果对比[n(%)]
2.2 对比超声检查方式与病理学+超声检查方式的诊断准确性
病理学+超声检查方式的整体诊断准确性高于超声检查,差异有统计学意义(P<0.05),见表2。

表2 超声检查方式与病理学+超声检查方式的诊断准确性对比[n(%)]
3 讨论
乳腺包裹性乳头状癌主要发病部位为乳腺,其最典型的病理特征就是肿瘤周围有纤维包囊,且病灶缺乏肌上皮成分,主要有乳头状癌病灶位于扩张积液的导管内表现,在乳腺恶性肿瘤中有着较高发病风险,大都发生在中老年女性群体中,需要重视该疾病的诊断与治疗研究,在最大程度上提升诊疗水平,才能提升患者生存质量水平[4]。
从乳腺包裹性乳头状癌的临床发展来看,在诊断与治疗方面都存在一定不足,需要对该疾病进行进一步分析,深入分析了解各种亚型发病机制、细胞变化等,才能为治疗质量提供一定保障。在临床诊断工作中经常会运用病理诊断方式(了解器官、组织、细胞出现的疾病发生过程,运用某种病理形态学检查手段观察病变发展,进而了解病变原因、发病机制、病变过程等,最后得出病理诊断),利用脱落细胞学与活体组织检查手段进行诊断,该方式有着较高的准确性,但是这种方式需要将患者病灶组织切片作为样本,整体检查操作存在一定复杂性,且疾病在病理特征与相关检查结果之间可能会出现一些差异,需要对病理检查结果与辅助检查结果进行综合分析,才能提升诊断准确性,避免误诊与漏诊。随着现代医疗卫生事业的不断进步与发展,超声检查诊断技术(将超声波作为基础,联合运用医学影像学诊断技术,实现肌肉与内脏器官大小、结构、病理学病灶的可视化观察,让医务人员可以根据患者肌肉与软组织显像情况、固体与液体腔隙之间界面情况、脏器结构情况等进行疾病诊断,整体操作比较便捷、简单,且与其他检查方式相比价格较低)被广泛运用到各种疾病检查过程中,并取得了不错的效果,可以有效帮助医务人员分析患者病症,加深对疾病的认知,十分有利于乳腺包裹性乳头状癌亚型检查诊断[5]。
在以往的研究中[6-8],相关人员认为并不是所有乳腺包裹性乳头状癌都发生在导管中,也不是每个患者都存在缺乏肌上皮情况,其症状很可能属于浸润性癌,认为乳腺包裹性乳头状癌属于一种比较特殊的乳腺恶性乳头病变类型,是浸润性癌的低级别、或者是惰性形式。乳腺包裹性乳头状癌伴浸润、乳腺包裹性乳头状癌伴导管原位癌、单纯型乳腺包裹性乳头状癌等属于乳腺包裹性乳头状癌三种不同亚型,目前针对这三种亚型的相关研究还比较少,但是由于这三种亚型在形态学、生物学行为方面存在一定特殊性,受到业内人员重点关注。乳腺包裹性乳头状癌伴浸润的病理形态学特点包括以下内容:其一,瘤细胞会呈微乳头状、或者桑椹状,生长主要以弥漫、结节状浸润性发展,海绵状腔隙中的细胞簇会以实性、管状结构漂浮,而且大部分细胞簇都是以从内到外放射状进行排列,形成锯齿状外缘;其二,细胞簇没有纤维血管轴心,可能会表现为腺样结构,且周边会存在透明带包绕,同时会出现纤细纤维组织分隔,致促纤维增生缺乏情况出现;其三,瘤细胞一般会表现为柱状或者立方形状,胞质不等,同时会出现淡染情况,逐渐变为强噬伊红,随着形态变化会出现细颗粒形态或者核卵圆形,染色比较深,但是不同细胞核的异型性会存在差异,很少出现肿瘤坏死情况;其四,出现高度淋巴侵袭性时,通常会有淋巴管、区域淋巴结转移情况[6]。在多种乳腺包裹性乳头状癌伴浸润的报道中会运用不同的诊断标准,而且不同研究中的疾病发生风险也存在差异,有相关学者[7]认为乳腺包裹性乳头状癌中乳腺包裹性乳头状癌伴浸润的成分超过50%就可以判断为乳腺包裹性乳头状癌伴浸润型。很多乳腺包裹性乳头状癌患者属于乳腺包裹性乳头状癌伴导管原位癌类型,这种疾病类型不仅有较高发生风险,而且还容易出现淋巴结转移情况,会对患者生命健康造成严重威胁,一些患者在接受治疗后还会出现复发情况[8]。而单纯型乳腺包裹性乳头状癌比较少见,且目前针对乳腺包裹性乳头状癌伴导管原位癌以及单纯型乳腺包裹性乳头状癌的相关研究都还比较少,需要对这两种亚型的超声结果与病理特征进行进一步分析[9]。
郭佳等[10]的研究报告对乳腺包裹性乳头状癌临床病理特征进行了相关分析,病检结果发现35例患者中有19例患者的肿物为囊实性(最大径为0.7~8 cm,平均3 cm),16例为实性,镜检发现患者肿瘤被后厚壁纤维包裹住,分支乳头有纤维血管轴心,肿瘤细胞核多类似低-中核级导管内癌物质,主要呈单形性立方状、柱状上皮细胞,呈筛孔、或者微乳头、或者实行状排列,也存在肿瘤细胞大片状多层生长情况,将乳头状结构覆盖;同时存在乳头、囊壁周围肌上皮细胞缺失情况;有部分患者囊壁周围局灶存在肌上皮组织等情况,通过这些诊断检查结果为患者制定了针对性的治疗方案。在陈园园等[11]的报告中,对乳腺包裹性乳头状癌超声特征进行了相关分析,对患者进行了超声检查后,观察到不同患者存在不同影像学情况,包括肿块影、分叶状、卵圆形、边界清晰、边界模糊、内部回声不均匀、后方回声增强、后方回声无改变、病灶实性形态不规则、病灶内部存在血管等情况,进而提升诊断准确性。
选取2020年11月—2021年11月玉溪市人民医院收治的61例乳腺包裹性乳头状癌患者纳入研究范围,先运用超声检查方式开展诊断工作,再运用病理学检查方式开展诊断工作,发现不同亚型疾病存在不同超声表现,乳腺包裹性乳头状癌伴浸润:乳外上象限腺体结构杂乱,形态不规则、边缘模糊,病灶更远离乳头(病灶距乳头距离>3 cm);乳腺包裹性乳头状癌伴导管原位癌:肿块周围存在高回声晕,病灶距乳头较远,距离>2 cm、形态规则、边缘光整、无毛刺成角、不伴钙化结节;单纯型乳腺包裹性乳头状癌:叶壁低回声肿块,边缘光整,病灶更靠近乳头、形态规则,内部结构囊实性。不同亚型疾病病理特征也存在差异,乳腺包裹性乳头状癌伴浸润:内部可见点状血流信号,血流更丰富,瘤细胞排列呈微乳头状、或者桑葚状,弥漫、结节状浸润生长,细胞簇缺乏纤维血管轴心,淋巴管、区域淋巴结转移;乳腺包裹性乳头状癌伴导管原位癌:缺乏肌上皮细胞,局部浸润性生长;单纯型乳腺包裹性乳头状癌:肿瘤细胞呈微乳头状排列,集块型分析,肿瘤组织中存在少量新生血管,癌组织边缘无纤维组织簇包绕。且病理学+超声检查乳腺包裹性乳头状癌伴浸润、乳腺包裹性乳头状癌伴导管原位癌、单纯型乳腺包裹性乳头状癌等检出率均高于超声检查,但是组间差异不存在统计学意义(P>0.05);病理学+超声检查整体诊断的准确性显著高于超声检查方式(P<0.05)。可见,在乳腺包裹性乳头状癌不同亚型诊断中运用病理学+超声检查方式,可以保证诊断结果准确性,有效区别不同患者亚型,为后续治疗工作提供有效依据。
因此,在开展乳腺包裹性乳头状癌不同亚型诊断工作时,需要有效利用病理学检查方式与超声检查方式,综合分析患者临床病理特征与超声检查结果,保证诊断准确性,避免误诊与漏诊,为患者治疗提供有效参考依据,具有较高推广运用价值。

