药物治疗结合认知行为干预对睡眠障碍伴抑郁患者的疗效分析
吴仙桃,罗碧丹
(百色市第二人民医院,1.护理部;2.综合科,广西 百色 533000)
睡眠障碍是一种睡眠与觉醒正常节律性紊乱的疾病,患者会呈现入睡困难、睡眠质量差及睡眠量不足等失眠症状。长期睡眠不足不仅会影响患者日间的精神状态及认知功能,还会诱发心理健康疾病,增加焦虑、易怒情绪,诱发抑郁感受[1]。睡眠障碍伴抑郁患者初期表现与睡眠障碍相似,但随着病情的进展,患者白天精神萎靡、意识模糊等程度加深,加重意外事件的风险。相关研究[2]指出,患者抑郁程度与失眠严重程度有直接关系,可通过治疗患者的失眠状态,改善其抑郁症状,同时能有效预防患者抑郁症的复发。患者出现失眠状态后多采用药物治疗,有见效快、手段简便等优点。但长期药物治疗不仅极易出现耐受性、嗜睡等较多不良反应,还可导致依赖性,停药即症状复发等[3]。认知行为疗法是一种有结构、短程、认知取向的心理治疗方法,主要通过改变患者的不良睡眠习惯、建立正确的认知模式、缓解患者焦虑、抑郁等不良情绪,最终改善患者失眠症状,提高睡眠质量[4-5]。本研究旨在探讨药物治疗联合认知行为疗法对睡眠障碍伴抑郁患者的疗效。
1 资料与方法
1.1 一般资料
选取2019年4月至2021年5月百色市第二人民医院心理科收治的72例睡眠障碍伴抑郁患者为研究对象,根据护理方式不同分为联合组与对照组,每组各36例。两组患者一般资料比较,差异无统计学意义(P>0.05)。见表1。纳入标准:(1)美国精神病学会的《精神障碍诊断及统计手册》(第五版)关于失眠症的诊断标准[6]睡眠启动性失眠、夜间觉醒性失眠和早醒性失眠;(2)小学以上文化水平,可根据要求书写睡眠日记;(3)入组前1周内未采取催眠类药物治疗;排除标准:(1)患有严重躯体疾病导致失眠或严重精神疾病;(2)由各种药物或毒品、酗酒等使神经兴奋物质引起的失眠;(3)无法接受并实施认知行为治疗方案者。
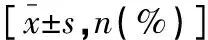
表1 两组患者一般资料比较
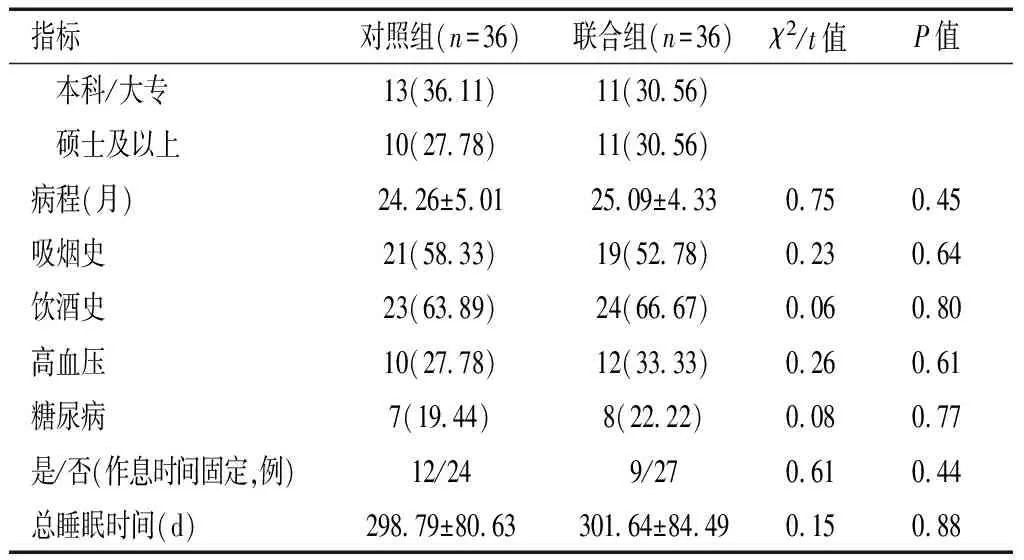
续表1
1.2 方法
联合组和对照组患者均予以12周药物治疗和一般护理,联合组再予以认知行为干预,每位患者由1位专业的治疗师负责具体方案的执行,认知疗法是治疗医师通过面对面交流收集患者对睡眠的认识和疑问,并在有针对性的解答过程中向患者讲解睡眠的相关知识及入睡方法,重点讲解治疗的主要方式及在治疗过程中可能出现的情况,对失眠建立正确的认知。行为疗法采用刺激控制疗法(SCT)与睡眠限制疗法(SRT)结合,通过避免睡眠环境与非睡眠行为产生联系,保证睡眠压力,使患者形成固定的作息时间,减少睡眠的刺激源,保证睡眠效率。在指导患者睡眠过程中可播放轻音乐,开展放松训练,包括呼吸、肌肉放松及思绪放空,保证患者逐步进入睡眠状态。对失眠控制不理想者不可强加训练,可通过强化其规律作息习惯,加强饮食及锻炼,以防产生逆反状态而使病情复发。分别记录两组患者治疗前、治疗4周、8周、12周及出院后随访6个月的匹兹堡睡眠质量指数(PSQI)、失眠严重程度指数(ISI)、汉密顿抑郁量表(HAMD)评分、焦虑自评量表(SAS)评分、生活质量量表(SF-36)评分,评估两组患者的睡眠状态、认知情况及身体健康状态,同时协助患者在治疗期间每天填写规定内容的睡眠日记。
1.3 观察指标
治疗前、治疗4周、8周、12周及出院后随访6个月观察以下指标:(1)睡眠质量:采用PSQI评估。0~5分表示睡眠质量很好,6~10分表示睡眠质量尚可,11~15分表示睡眠质量一般,16~21分表示睡眠质量很差。(2)失眠程度:采用ISI评估。0~7分表示无失眠症状,8~14分表示轻度失眠,15~21分表示中度失眠,22~28分表示重度失眠。(3)抑郁症状的严重程度:采用HAMD评估,共17个项目,总计52分,0~6为无抑郁,7~16分为轻度抑郁,17~24为表示中度抑郁,24~52为表示重度抑郁。(4)焦虑状态:采用SAS评估患。50~59分表示为轻度焦虑,60~69分表示为中度焦虑,>69分为重度焦虑。(5)生活质量:采用SF-36评估,评分越高,生活质量越好。(6)睡眠日记:包括总睡眠时间与睡眠效率(总睡眠时间/在床时间)。最终以睡眠效率≥85%为治疗有效。
1.4 统计学分析
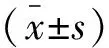
2 结果
2.1 两组患者各量表评分比较
两组患者治疗前、治疗后4周、8周、12周PSQI评分、ISI评分、总睡眠时间、睡眠效率比较,差异无统计学意义(P>0.05);随访半年,联合组患者低于对照组(P<0.05);联合组HAMD评分、SAS评分均低于对照组(P<0.05)。治疗12周后,两组患者SF-36评分比较,差异无统计学意义(P>0.05)。联合组患者治疗前与治疗后4周、8周及随访半年的SF-36评分低于对照组(P<0.05);两组患者治疗后4周、8周、12周及随访半年与治疗前相比,PSQI、ISI、HAMD、SAS评分均降低(P<0.05),SF-36评分、总睡眠时间及睡眠效率均升高(P<0.05)。见表2
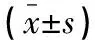
表2 两组各量表评分比较
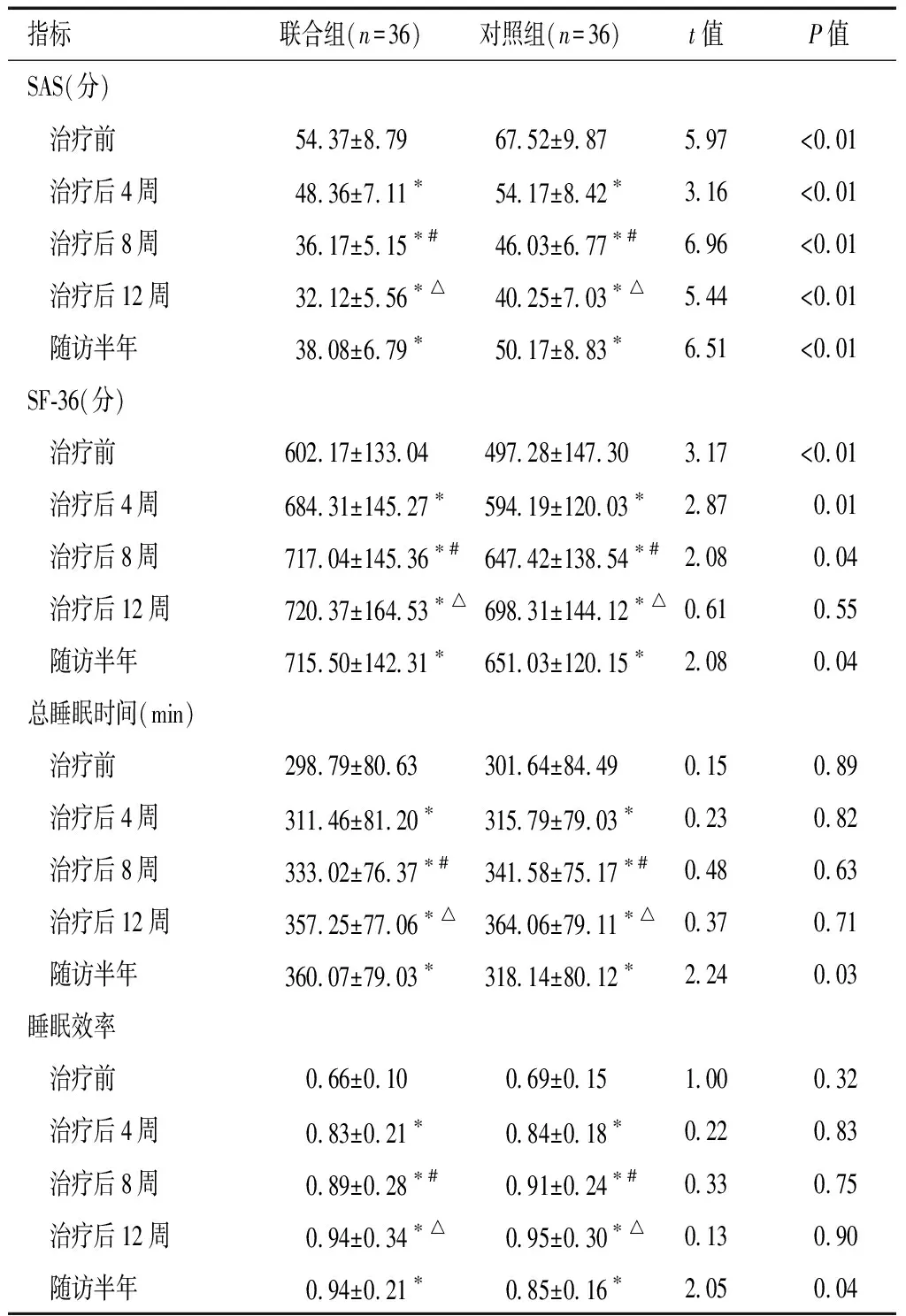
续表2
2.2 两组患者治疗前后睡眠各指标变化幅度比较
两组患者总睡眠时间、睡眠效率治疗后4周、8周、12周与治疗前比较,差异无统计学意义(P>0.05),但在随访半年与治疗前比较中,联合组高于对照组,差异有统计学意义(P<0.05)。见表3。
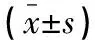
表3 两组治疗前后总睡眠时间与睡眠效率变化幅度比较
3 讨论
中国睡眠指数2015年数据显示,我国约31.2%人口被睡眠问题困扰[7]。长期睡眠障碍严重影响人体健康状态、生活质量及职业功能,并极易引发精神及心理疾病。文献[8-9]指出,除失眠及睡眠表浅等典型临床表现外,患者常伴有焦虑、易怒、疼痛敏感等症状,而伴有典型抑郁症状患者占比超过约40%,严重降低患者生活质量,也给临床治疗带来更大挑战。目前临床治疗仍以镇静催眠类药物为主,但由于药物本身的缺陷,导致长期服用患者易出现明显依赖心理;同时,随着长周期治疗及反复发作,临床使用剂量持续增加,成瘾、认知损害等不良反应症状加剧。正因药物治疗存在的局限性,临床亟待一种即可缓解患者病情、又可改善药物不足的治疗方法。
认知行为疗法(cognitive behavior therapy,CBT)是以认知模型为基础的心理学疗法,其认为,人的情感、行为和生理反应是由主观认识、事件及情境决定的,因此可通过改变人主观扭曲的认知和行为,来改变情绪状态及疾病症状。CBT具有范围广、治愈率较高的特点,目前已逐步成为临床治疗失眠症的一线方法[10]。大量研究[11-12]结果显示,CBT治疗可有效缓解焦虑及抑郁情绪,减少睡眠前的紧张情绪,改善睡眠模式。本研究结果也显示,入组患者经CBT治疗后,观察各时间点及随访期间其HAMD、SAS评分均降低(P<0.05),且随着治疗时间的增加,抑郁情绪明显改善(P<0.05)。认知是情感和行为交互作用的中介因素,CBT通过矫正患者曲解的认知,在打破认知-情感-行为的恶性循环的同时,建立正确的认知系统,从根本上改善焦虑抑郁心理。本研究在治疗过程中,通过专业治疗师面对面与患者进行交流沟通,与患者就睡眠等相关问题进行探讨及教育引导,帮助患者建立对失眠的正确认识,缓解负面情绪。同时将治疗过程中可能发生的各种情况的提前预知,增加使患者治疗过程的安全心理,提高配合度。除此以外,在研究过程中SCT与SRT的联合应用,有效管控其规律作息,保证睡眠压力,并阻断睡眠环境与其他非睡眠相关因素的干扰,保证睡眠质量。与此同时,加入放松疗法,使患者睡前身体和精神均得到有效放松,利于快速进入睡眠状态。本研究结果显示,入组患者经过12周治疗后,其PSQI、ISI评分及觉醒次数、总觉醒时间均降低(P<0.05),总睡眠时间、睡眠效率均升高(P<0.05)。但在对比觉醒次数及觉醒时间时发现,联合组改善效果更佳(P<0.05)。该优势在随访半年的效果比较中同样体现。CBT与药物联合应用的效果在一定程度上优于单纯的药物治疗,显示了CBT睡眠障碍伴抑郁患者临床治疗过程中的应用价值,并在改善焦虑及抑郁状态,促进建立睡眠、环境及时间的正确认知等方面,为患者创造了可靠的心理支撑。
综上所述,药物治疗联合认知行为疗法在对睡眠障碍伴抑郁患者的治疗中效果显著,可有效缓解患者的抑郁及焦虑情绪,提高睡眠效率。但本实验仍存在一定限制,在睡眠障碍患者筛选时均选择以失眠为主要临床症状者,其它睡眠障碍症状并未涉及,深入研究可将其它类型纳入共同探讨。

