卵巢子宫内膜样囊肿腹腔镜手术的疗效与恢复情况分析
何安平
卵巢子宫内膜样囊肿是困扰女性健康的常见妇科疾病之一,手术治疗具备根治彻底、疗效显著等优势,成为卵巢子宫内膜样囊肿的优选治疗方案[1]。随着外科学的不断发展,微创理念被提出并不断优化;科学技术进步下,各类腔镜设备的研发,使得微创理念得以真正落地。腹腔镜设备在妇科应用范围广,有学者在卵巢子宫内膜样囊肿手术中应用腹腔镜行微创治疗,发现患者预后要全面优于传统开腹术,且患者手术创伤较之开放手术更小,因此卵巢子宫内膜样囊肿腹腔镜手术的术中失血量理论上更低,且术后恢复理论上更快,综合应用价值高于传统开腹手术[2-3]。从当前就医选择趋势看,微创手术在各类病种的外科治疗领域的确获得广泛欢迎与好评[4-6]。这一现状不禁引发笔者思考,在卵巢子宫内膜样囊肿的外科治疗领域,应用微创技术,是否可普遍取得较之常规开放性手术更佳的疗效与术后恢复质量?带着这样的疑问,笔者选取本单位60例确诊卵巢子宫内膜样囊肿并接受开腹手术或腹腔镜微创手术的患者病案资料进行对照分析,现将研究成果汇报如下。
1 资料与方法
1.1 一般资料
选取样本量60例,均来自本单位2018年1月—2021年1月收治的卵巢子宫内膜样囊肿患者。根据手术途径的不同分为两组,将卵巢子宫内膜样囊肿腹腔镜手术作为研究主体,传统开腹手术治疗作为参照,分为试验组与对照组各30例。试验组年龄24~49岁,平均(38.92±7.47)岁;囊肿直径5~11 cm,平均(7.34±1.25)cm;已婚19例,未婚11例;单侧24例,双侧6例。对照组年龄25~48岁,平均(38.17±7.35)岁;囊肿直径3~10 cm,平均(7.32±1.20)cm;已婚20例,未婚10例;单侧23例,双侧7例。两组患者资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经本院医学伦理委员会批准。
1.2 入组原则
1.2.1 纳入标准 (1)确诊卵巢子宫内膜样囊肿[7];(2)接受外科手术治疗,且符合手术适应证;(3)病案资料保存完整,未见缺项少项,或缺项少项经回溯式管理被及时补充;(4)耐受相应治疗,研究配合度高;(5)从病案资料明确,患者全程参与研究。
1.2.2 排除标准 (1)卵巢恶性肿瘤;(2)凝血功能障碍等手术禁忌证;(3)合并其他严重脏器疾病;(4)严重全身性感染;(5)妊娠、哺乳期女性;(6)通过回顾病案资料,发现患者限定时期内还参与其他临床医学研究,或退出上个研究的时间不足30 d。
1.3 方法
1.3.1 对照组 常规开腹手术,平卧位下行腰硬联合麻醉,常规打开腹腔,探查盆腔内情况,寻及粘连部位并予以常规分离,切除囊肿组织并整形,以2-0可吸收线常规缝合卵巢,其他异位病灶电刀切除,术毕关闭切口,预防性抗生素给药。
1.3.2 试验组 患者气管插管全身麻醉,麻醉效果满意下执行手术;术中常规置入宫腔镜行病灶检查,并以亚甲蓝通液术探查患者双侧输卵管情况。取肚脐下与两侧麦氏点穿刺入镜,查探病灶情况;首先解除卵巢周围粘连问题,以单极电凝钳在囊肿表面做一线形凝固带,边缘以抓钳妥善固定,并使用弯分离钳就卵巢与囊肿组织进行分离处理,随后穿刺,吸除囊液;将囊肿壁与卵巢分别以抓钳抓住,反方向旋转囊壁直至完全剥离。电凝止血,并以生理盐水对盆腔进行反复冲洗,术毕关闭切口,预防性抗生素给药;切除标本常规送往病理科受检。
1.4 观察指标及评价标准
观察两组患者的相关治疗指标、视觉模拟疼痛评分(visual analogue scale,VAS)与1周内的不良反应发生率情况,具体指标详情如下。(1)治疗指标:①手术时间;②术中失血量;③术后排气时间;④下床活动时间;⑤住院天数。(2)VAS:观察两组术后第1、3、7天的VAS评分变化情况,满分10分,分值越高则患者疼痛感受越强烈,一般临床将VAS得分>3分者评估为疼痛[8]。(3)1周内不良反应:①感染;②疼痛加强(前次VAS得分>3分,后次测量时VAS得分不降反升)。
1.5 统计学处理
经SPSS 21.0统计软件处理所得数据,计数资料用率(%)表示,采用χ2检验;计量资料用()表示,采用t检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组治疗指标比较
试验组手术时间、术后排气时间、下床活动时间及住院天数均短于对照组,且试验组术中失血量少于对照组,差异有统计学意义(P<0.05),见表1。
表1 两组治疗指标比较 ()
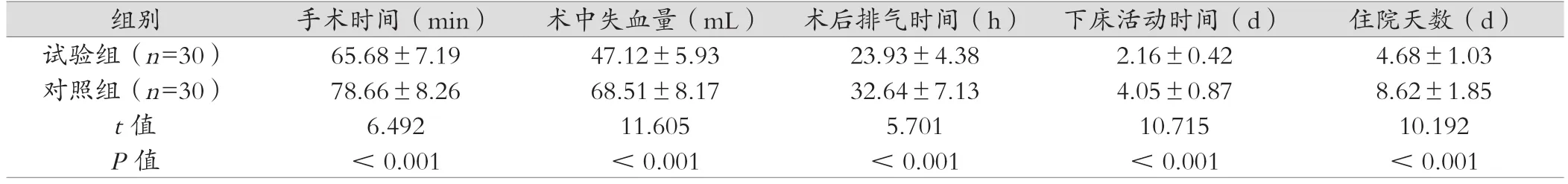
表1 两组治疗指标比较 ()
组别 手术时间(min) 术中失血量(mL) 术后排气时间(h) 下床活动时间(d) 住院天数(d)试验组(n=30) 65.68±7.19 47.12±5.93 23.93±4.38 2.16±0.42 4.68±1.03对照组(n=30) 78.66±8.26 68.51±8.17 32.64±7.13 4.05±0.87 8.62±1.85 t 值 6.492 11.605 5.701 10.715 10.192 P值 <0.001 <0.001 <0.001 <0.001 <0.001
2.2 两组VAS评分比较
试验组术后第1、3、7天的VAS评分均低于对照组,差异有统计学意义(P<0.05),见表2。
表2 两组VAS评分比较(分, )

表2 两组VAS评分比较(分, )
组别 术后第1天 术后第3天 术后第7天试验组(n=30) 4.88±1.37 2.11±0.57 1.26±0.25对照组(n=30) 5.93±1.46 4.39±0.83 2.94±0.41 t值 2.872 12.403 19.162 P值 0.006 <0.001 <0.001
2.3 两组1周内不良反应比较
试验组1周内的不良反应发生率为0,低于对照组的20.00%,差异有统计学意义(P<0.05),见表3。
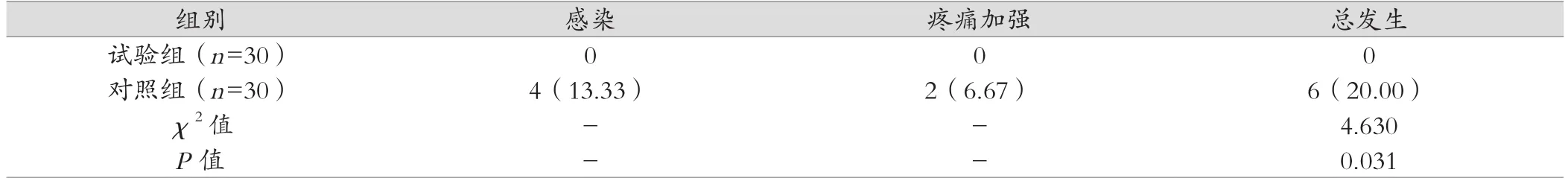
表3 两组1周内不良反应比较[例(%)]
3 讨论
微创理念经过数十年的发展,如今已经愈发完善。随着科学水平的进步,腔镜设备的研发越来越成熟,在临床的应用已基本实现普及,推动着外科手术逐渐走向“微创化”。微创手术的应用优势在于手术痛苦更少、感染风险更低、术后恢复更快等。在妇科领域,卵巢子宫内膜样囊肿疾病的治疗,微创术式开展较为广泛。卵巢子宫内膜样囊肿腹腔镜手术如今已经成为卵巢子宫内膜样囊肿疾病的治疗金标准,取得医患群体的广泛关注与肯定。孙有富[9]研究显示,应用腹腔镜微创手术治疗卵巢子宫内膜样囊肿,患者的手术时间、术后排气时间、手术出血量及住院时间均低于接受开腹手术的对照组,不良反应亦显示腹腔镜微创手术更佳(5.7%vs.13.5%)。黄亚岚等[10]研究同样证实了腹腔镜微创手术的治疗优势,认为微创手术更有利于患者术后恢复;同时研究还就两组患者的远期预后情况进行跟踪随访,结果显示,相较于接受传统开放性手术的A组,接受微创手术的B组术后2年与5年期疾病复发例数均更少,进一步证实了微创手术在卵巢子宫内膜样囊肿外科治疗领域的优势地位。本研究结果显示,试验组手术时间、术后排气时间、下床活动时间、住院天数短于对照组,术中失血量少于对照组,术后第1、3、7天的VAS评分、7 d内不良反应发生率均低于对照组,差异有统计学意义(P<0.05)。本研究结论与上述循证结果基本一致,因此认为本研究结论的得出不具备偶然性,可以作为循证证据使用。
分析原因,相较于开放性手术,腹腔镜手术仅需做几个微小的操作孔,即可在腔镜成像技术的加持下,获得理想的术区可视化效果。这一特性使得接受腹腔镜手术治疗的患者术中创伤更轻,进而改善切口层面的术中出血问题,及大面积暴露组织引发的高感染风险;同时小切口也满足女性患者对人体美学的高度要求[11-13]。传统开腹手术虽然直视效果理想,但视物无“放大”“转弯”功能,盆腔结构复杂,直视下的视野盲区可能会加大电凝误操作几率,提升组织损伤风险;术中纱布、手套等外物刺激,也易诱发炎症;种种因素干预下,使得腹腔纤维溶解平衡失衡,诱发粘连问题。腹腔镜手术全凭腔内操作,尽可能减少术中各项应激,术毕腹腔冲洗下能够有效降低粘连问题。腹腔镜独有的视野转换、放大优势,使得术者能够更好地执行精细化操作,保障患者安全性与手术有效性,加速手术执行效率,原则上可减少手术应激机会[14-16]。
基于上述内容,笔者建议卵巢子宫内膜样囊肿患者优先选择腹腔镜微创手术。同时也给出卵巢子宫内膜样囊肿微创手术的发展建议:(1)各级医疗机构积极就卵巢子宫内膜样囊肿的微创手术经验进行分享,多开展相关领域学术研究,提升临床疾病与治疗认识;(2)腔镜研发单位积极优化腔镜设备的生产工艺,降低生产成本,使更多基层单位能够引进腔镜,开展微创手术;(3)院领导重视腹腔镜培训工作,要求医方参与规培,修完标准课时,并为内部技术骨干提供外派深造的机会,提升外科医师腹腔镜微创手术治疗卵巢子宫内膜样囊肿的熟练度与专业性;(4)加强宣教,帮助患者了解腹腔镜微创手术,明确其执行优势,取得患者的信赖,有助于该术式的临床推广;(5)完善相应的配套医疗服务,如健全卵巢子宫内膜样囊肿腹腔镜手术的护理工作,深入开展如路径化护理、循证式护理、预见性护理等各项配套的医疗服务,保障患者手术疗效;(6)腹腔镜手术患者住院时间总体上短于开放式手术,因此要求院方加强延续性护理,保障患者合理控费的前提下,护理不“断层”。
综上,卵巢子宫内膜样囊肿可优先选择腹腔镜微创手术,患者术后疼痛感受更轻,安全性更佳,术后恢复质量更为理想。当然,本研究在开展期间,也存在着一些问题,主要如样本量的纳入不足、研究的观察周期不长等。针对上述问题,若未来工作条件允许,可予以完善,如延长研究时间,给足样本量的纳入时间,并支持更远期的随访与疗效指标观察,以此提升本文数据的全面性,完善统计学结果的客观性,更好地发挥研究结论的临床指导价值。

