胆管内乳头状肿瘤的研究进展
陈东,梁倚华,廖冰,蔡木炎
胆管内乳头状肿瘤(intraductal papillary neoplasm of the bile duct,IPNB)是胆管肿瘤一种少见类型,约占胆道肿瘤的4%~15%[1,2]。外科医生所处理的疾病多数为术前已确定诊断,因为诊断明确,才能施以确定性手术且对预后有全面的了解。然而,IPNB 却属于肝胆胰外科领域内连病理也无明确定义的、而临床特征鲜明的一类肿瘤。目前,随着认识的增加,国内开始有部分专家对此进行探索[3-7],国外的相关研究也逐渐深入开展[8,9]。现笔者结合相关诊治经验,对其进行综述,期待能够为此类肿瘤的临床诊治提供一些思路。
1 目前临床医生对IPNB 认识不足,术前诊断困难
笔者近2 年来经历3 例IPNB 病人的诊治(表1,图1):病例1 为IPNB 合并恶变,历经两次外院术前检查,其中一家医院MR 及CT 均报告为肝内胆管癌,而不能识别其为IPNB;病例2 术前诊断为肝内外胆管囊性扩张合并结石,MR、CT 检查影像科医生未报IPNB 诊断,但结合病史以及影像学表现,笔者在术前认为其属IPNB,术中发现肝内胆管粘液样胆汁,术后病理证实为IPNB;病例3 为左肝内胆管结石病人,术前所有影像学检查均无提示IPNB诊断,术中解剖标本时发现左肝管近端乳头样肿物,术后病理证实为IPNB。笔者回顾分析我院39 例IPNB 病人,近3/4 的病人病理科在报告IPNB 诊断时,均未进行病理组织学分型,及黏液核心蛋白(mucin core protein,MUC)-1,2,5AC 等免疫组化检测(资料未发表),提示病理同道对此疾病不甚熟悉。在医学科学日益发展的今天,能令外科医生、影像科医生、病理科医生同时感到困惑的疾病不多,IPNB或者属于其中之一,值得深入研究。
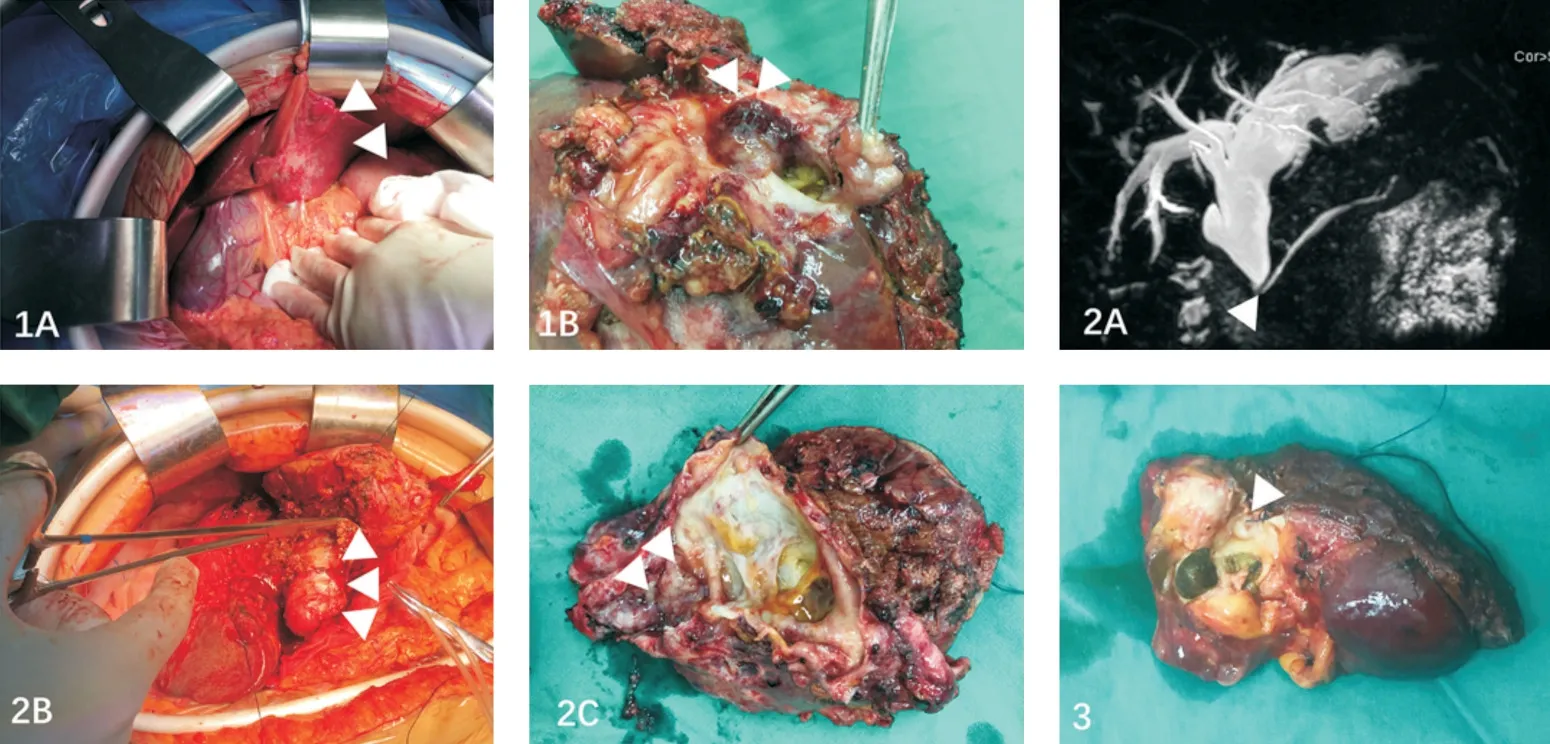
图1 病例1,男性,68 岁,外院影像学诊断为肝内胆管癌 A:左肝萎缩;B:左肝管乳头状肿瘤组织图2 病例2,女性,69 岁,入院影像学均无提示IPNB 诊断,结合病史为黄疸、胆管炎,远端胆总管鸟嘴样狭窄,肝内胆管结石征象不明显,术前考虑为IPNB,术中证实 A:MRCP 示远端胆总管鸟嘴样狭窄;B:扩张的胆总管;C:左肝管乳头状肿瘤组织图3 病例3,女性,66 岁,术前诊断为肝内胆管结石图示为左肝管结石,近端乳头状肿瘤组织
国内一较大医学中心的报道提示:46 例IPNB病人,术前43例超声检查未考虑IPNB,41例病人行CT 检查仅3 例考虑为IPNB,21 例行MRCP 检查仅3 例考虑IPNB 诊断[3]。笔者上述所述3 例病人,仅1 例术前MRCP 诊断为IPNB(表1)。由此可见影像科医生对其认识也不够深入,或者对其影像学表现特点不够了解。国内有专家认为其属罕见疾病[10]。笔者和其他同行进行讨论后发现,有相当一部分专家曾经处理IPNB 病例,遇见的时候也常常感到困惑;经查阅相关文献了解相关进展后,笔者认为这一类肿瘤非常特殊,有必要对其相关临床特点进行总结。

表1 3 例IPNB 病例临床资料
2 IPNB 的病理学定义及特点
IPNB 是指胆管上皮呈现乳头状或绒毛状的胆管肿瘤,乳头中央有纤细的纤维血管轴心,表现为良性至恶性浸润等不同性质的组织学特性[11,12]。IPNB 的命名来源于胰腺导管内粘液性瘤(Intraductal papillary mucinous neoplasm of the pancreas,IPMN),被认为是类似于IPMN 而相应发生于胆管的一类疾病[13,14]。2010 年,WHO 第四版消化系统疾病分类对IPNB 作出规范性的命名。2019 年,WHO 发布第五版消化系统肿瘤疾病分类时,IPNB单独作为一个章节。目前认为,根据其与胰腺IPMN的相似度,IPNB 可分为两种类型[11,15,16]:Ⅰ型(经典IPNB),组织学类似IPMN,多位于肝内胆管,可含黏液成分;Ⅱ型(包括所谓乳头状胆管癌),具有更复杂的组织学结构,含不规则的乳头状分支或含实性管状成分病灶。根据肿瘤细胞和结构异型性,病理学上可分为3 类:伴低级别上皮内瘤变、伴高级别上皮内瘤变、伴相关浸润性癌。浸润性癌所占比例各家报道不同,为31%~74%[2,4,17-19]。一项日韩联合的大宗病例调查显示:50%的Ⅰ型IPNB 为低至高级别上皮内瘤变,不含浸润性癌成分,Ⅱ型IPNB 中,94%病人为浸润性癌[16]。
与IPMN 类似,IPNB 肿瘤细胞形态可分为4 种类型:胰胆管型、胃型、肠型和嗜酸细胞型(胰腺导管内嗜酸细胞乳头状肿瘤为独立实体)。对IPNB 组织学分型有帮助的免疫组化指标包括:MUC-1、MUC-2、MUC-5AC、MUC-6、细胞角蛋白(Cytokeratin,CK)-7 和CK-20[14,20]。MUC1 为肿瘤抗原,胃肠道肿瘤表达较高,与细胞增殖、侵袭有关。病理为胰胆管型的IPNB 浸润性癌更常见,与胃肠型相比,胰胆管型MUC1 免疫组化阳性的更多(86.4vs13.2%)[14]。亦有肠型IPNB 高表达MUC1的报道[21],因此对预后而言,免疫组化指标检测可能比组织学细胞分型更具有价值[1]。
病理学上的另外一个问题是:IPNB 与乳头状胆管癌目前并不能严格区分,有时视病理检测者的经验或偏向决定。按照2010 WHO 定义,乳头状胆管癌亦属IPNB[16,20,22]。有报道乳头状胆管癌多发于远端胆管,而具有以下影像学特点多为IPNB:囊状扩张胆管,厥叶样胆管壁结节,结节以上胆管扩张不明显而结节以下胆管明显扩张(反映了胆管未完全梗阻以及粘液分泌特征),邻近胆管壁无异常强化(反映了胆管壁浸润、侵犯不明显)[23]。IPNB 可能和乳头状胆管癌分子生物学、发病机制存在不同,更多(43%)发生APC 及CTNNB1 突变[24]。乳头状胆管癌是否归属于IPNB,目前病理学上仍存在争论,主要原因在于两者经常难以区分,存在较大的灰色混淆区域。日本名古屋大学医学院的Nagino 等通过对181 例IPNB 的分析(迄今为止最大宗病例报告),根据以下6 个指标进行评分:是否位于肝内胆管,有无粘液分泌,组织学结构是否符合乳头样生长,组织学类型是否属于胃型或嗜酸细胞型,是否有低或中级别上皮内瘤变,浸润性癌成分是否≤10%;以上每个指标分别赋值1 分,按照总分5~6 分为Ⅰ型(经典IPNB)IPNB,0~1 分为Ⅱ型(所谓乳头状胆管癌)IPNB,其余为未定型,发现Ⅰ型IPNB 仅12 例,Ⅱ型IPNB 为46 例,其余123 例均为未定型[25]。此研究亦反映了上述所述灰色区域如此之大,病理学上诊断分类是个挑战。亦有乳头状胆管癌经病理医生重新复习切片后,认为应归属于IPNB 的报道[26]。
正如美国纪念斯隆-凯特琳癌症中心(MSKCC)的病例总结中提到,所有合并浸润性癌的IPNB 的肿瘤组织均含有高级别上皮内瘤变成分[14]。我们所处理的一例IPNB 病人,胆管壁同时含低、高级别上皮内瘤变及浸润性癌成分,胆管腔内的乳头结构同时含低、中级别上皮内瘤变(表1)。约41% IPNB 病理常有多发病灶[1],且不同病灶的病理分化程度可能存在不同,这和我们对疾病的普通认知不同。
3 IPNB 的临床表现及预后
IPNB多见于中老年病人[15]。腹痛(35%~40%)、黄疸和胆管炎是最常见的症状[1,14]。与胆管癌或胆管结石不同,IPNB 引起的黄疸更多可能是由于粘液存在于胆道树使胆汁排出障碍导致,亦可表现为上腹部不适,12%的病人可无任何症状[1,2,27]。CA199 可升高,亦有报道25%的IPNB 病人CEA 升高[28]。IPNB 病人的肿瘤标志物升高大多由于梗阻性黄疸导致,另目前尚无肿瘤标志物升高和恶性程度或肿瘤预后有相关性的报道[1]。亚洲人群报道多为肝内胆管多见,占67%[29],而西方报道为肝外胆管多见,位于肝内胆管占24.2%[1,14]。如为肝内病变,左肝内常见[1],肝外胆管病变较肝内胆管侵袭度更高[30]。亚洲人群IPNB 和肝内胆管结石、肝吸虫病有一定的关系[1,14]。约40%的IPNB可分泌黏液,黏液可覆盖乳头状肿瘤组织,并填充胆管内腔[2,18]。
发表在Ann Surg 上的一篇meta 分析提示:IPNB 总体的术后5 年生存率为65%[1]。术后总体的5 年生存率为29%~84%[8]。相对于有浸润性癌成分患者,无浸润性癌成分的IPNB 患者预后较好(5 年生存率,100%vs.22.2%)[8]。有无粘液对预后的影响报道不一:多数报道认为分泌黏液类型预后较好[18,26],也有认为对预后无影响[31]。是否多发病灶对预后的影响亦存在着不同的报道[8,32]。
有报道一例既往诊断为肝血管瘤的IPNB,随访64 个月后手术切除,病理仍为高级别上皮内瘤变,他们发现的另外一例IPNB,初始发现时胆管内结节5.4 mm,胆管扩张直径为12.9 mm,随访39 个月后胆管内结石直径增大至15.9 mm,胆管扩张直径增大至22.3 mm,切除后病理提示为局灶性浸润性癌[23]。笔者所在中心曾处理一例为IPNB 术后6 年胆总管下端复发,再次行胰十二指肠切除术,提示了IPNB 总体的预后与胆管癌相比较好。
4 IPNB 的影像学检查特点
IPNB 最明显的影像学表现为胆管内结节合并胆管扩张。由于IPNB 术前诊断的困难,近年来国内外对此的影像学检查研究逐渐增多[19,23,33-35]。根据黏液和实性组织成分的多少,可有4 种不同的影像学表现:局部病灶及病灶近端胆管扩张(胆管扩张由于胆汁排出受限引起);最常见类型为局部病灶及近端、远端胆管扩张(胆管扩张由于粘液性胆汁引起);胆管扩张但软组织影不可见;局部病灶合并囊性变。
结合超声和CT,IPNB 的诊断率不足50%[36,37]。超声可有如下表现:高回声结节,局部胆管扩张以及广泛胆管扩张合并胆管内结节。胆管内的结节在MR 上可有如下特点:T1 加权低信号,T2 加权为高信号,动脉期等或高增强,静脉期低增强[33,38]。IPNB 多数在术后才能得知病变的具体病理性质,术前甚至手术中均不能明确肿瘤是否为浸润性癌或者仅合并上皮内瘤变。因此,如能通过术前影像学分析判断是否存在浸润性癌成分,对手术决策或预后判断有较大裨益[39]。Lee 等[33]通过120 例手术切除的IPNB 资料,认为MR 及MRCP 识别以下5 个特性时,有助于区分浸润性IPNB 和上皮内瘤变IPNB:①胆管内实性结节(85%的病人具有此特征);②肿瘤直径≥2.5 cm;③多发病变(40.8%);④胆管壁增厚;⑤邻近器官侵犯,如满足超过3 个特征,其敏感性可达到84.9%,特异性达到82.4%。
值得注意的是,并不是所有的病人术前明确发现胆管内实性结节,如笔者所处理的3 例病例中,病例2、3 术前影像学均未明确提示胆管内实性结节。笔者所处理的3 例IPNB 病例中均存在肝萎缩(图1A,2,3C),其中2 例病人合并肝内胆管结石;另外,笔者所在单位39 例IPNB 病例中,术前影像提示15%(6 例)存在胆总管末端呈鸟嘴样狭窄(图2A)(资料未发表)。肝萎缩及胆总管末端狭窄在IPNB 影像学检查中的诊断价值,目前大多数影像学研究均未提及。
ERCP 可见胆管内的不规则充盈缺损。但黏液样的黏稠胆汁可导致肿瘤难以显现,另外一个问题在于由于病灶多发,ERCP 可能不能真实反映病变的程度和严重性。有报道结合Spyglass 的ERCP 可有助于诊断[40]。胆道镜下可见胆管内的粘液以及乳头样突起,周围胆管壁黏膜呈鱼卵样或颗粒状改变,结合胆管直视检查以及病理活检,有助于确定病变具体范围从而缩小手术切除范围[30]。
5 IPNB 的外科治疗
IPNB 处理的难点主要在于术前诊断、病理学诊断及分类,而治疗方法目前相对意见统一。由于病灶可有多发,且术中难以判断是否存在浸润性胆管癌,建议按照胆管癌的治疗原则进行处理。针对IPNB 的手术方式包括:肝切除,肝外胆管切除、胆肠吻合,胰十二指肠切除,肝移植,晚期治疗可通过ERCP 放置胆道支架。值得注意的是,建议术中进行胆道镜检查,排除残余肝内胆管病变,以及应该按照胆管癌的治疗原则进行切缘病理检查、术中淋巴结清扫及术后辅助性治疗[10,14]。
6 结语
综上,IPNB 虽然临床有其特点,但目前的病理学的定义并不十分明确,术前影像学诊断困难,术前、术中均难以判断是否存在浸润性胆管癌,病理科医生也需要进一步提高对该疾病的认识。IPNB 至少有如下的一些临床问题需要解决:病理学的精准定义;与乳头状胆管癌的形态鉴别;(考虑到我国存在较大量的肝内胆管结石病人)与肝内胆管结石的具体联系;术前影像学检查诊断能力需提高,并力争术前判断是否存在浸润性癌;ERCP 是否可在术前明确有无浸润性癌以及病变范围。

