非酒精性脂肪性肝病危险因素分析及预测模型建立
段绍杰,刘尊敬,陈佳良,姚树坤,4⋆
(1.北京中医药大学 研究生院,北京 100029;2.中日友好医院 神经内科,北京 100029;3.首都医科大学附属北京地坛医院 中西医结合中心,北京 100015;4.中日友好医院 消化内科,北京 100029)
非酒精性脂肪性肝病(nonalcoholic fatty liver disease,NAFLD)是指在排除长期大量饮酒和其他明确肝病基础上, 表现为5%以上肝细胞脂肪变的一种病理综合征[1]。近年来,NAFLD 患病率迅速攀升并呈年轻化趋势, 已经成为我国第一大慢性肝病和健康体检肝生化指标异常的首要原因[2~4],如果不及时干预, 会逐渐向非酒精性脂肪性肝炎(NASH)、肝硬化甚至肝癌进展,同时常伴随其他慢性代谢性疾病的发生发展, 严重者可并发心脑血管疾病及恶性肿瘤等[5]。 近年来,国内外学者在NAFLD 的预测诊断模型方面做出了诸多探索,但临床实用性仍有待提高。 本研究通过对708 例受试者临床资料进行分析, 初步建立了基于常规人体测量学及实验室指标的NAFLD 风险预测模型并进行了内部验证。
1 资料与方法
1.1 研究对象
纳入2018年9月~2019年5月在中日友好医院体检中心进行体检的受试者708 例。 纳入标准:年龄≥18 岁;影像学资料、实验室资料完整并能按要求完成调查问卷及人体测量学指标采集者。排除标准:妊娠或哺乳期妇女;合并严重的脑、心、肺、肾、血液系统疾病、精神疾病、感染性疾病及恶性肿瘤者;因药物、酒精、自身免疫等其他因素所导致脂肪肝或肝损害者。 本研究经过中日友好医院临床研究伦理委员会批准 (2018-110-K79-1),所有研究对象均签署知情同意书。
1.2 研究方法
通过体检中心电子数据库收集受试者基本信息以及影像学资料(腹部超声)、实验室指标(血常规、血脂、血糖、肝肾功等),专业研究人员标准化采集受试者人体测量学指标(身高、体重、腹围、血压等)。NAFLD 的诊断标准参考《非酒精性脂肪性肝病防治指南(2018年更新版)》[6],根据超声提示肝脏前场回声增强(“明亮肝”)、远场回声衰减以及肝内管道结构显示不清楚等特征诊断脂肪肝。根据诊断标准将708 例受试者分为NAFLD 组和对照组。
1.3 统计学方法
应用SPSS 20.0 和MedCalc 19.6.4 统计学软件进行统计分析,计量资料符合正态分布者以(±s)表示,2 组间比较采用t 检验,不符合正态分布者以中位数和四分位数间距[M(P25-P75)]表示,组间比较采用Mann-Whitney U检验。计数资料组间比较采用χ2检验。 筛选出2 组间具有显著差异的变量进一步纳入多因素Logistic 回归分析得出独立危险因素, 基于此建立风险预测模型并进行内部验证, 绘制该模型及各危险因素指标预测NAFLD 发生的ROC 曲线。采用DeLong 检验比较各指标预测NAFLD 的ROC 曲线下面积(AUC),计算对应的灵敏度、特异度、最大约登指数及最佳临界值。 若0.9≥AUC>0.7,提示有一定的准确性,若AUC>0.9,提示准确性较高。
2 结果
2.1 临床资料分析
本研究纳入708 例受试者, 其中NAFLD 组426 例,男性占75.6%,平均年龄40.25±10.67 岁,33.6%的人有吸烟史; 对照组282 例, 男性占62.1%,平均年龄37.54±20.21 岁,22.3%的人有吸烟史。 经χ2检验和t 检验分析可知,两组间性别、年龄、吸烟史差异均具有统计学意义(P<0.01)。此外,NAFLD 组腹围、BMI、SBP、DBP、RBC、WBC、NE、Lym、HGB、ALT(丙氨酸氨基转移酶)、AST(天冬氨酸氨基转移酶)、总胆固醇(TC)、甘油三酯(TG)、LDL-C、空腹血糖、血尿酸水平显著高于对照组, 而HDL-C 水平显著低于对照组 (均P<0.01)。 见表1。
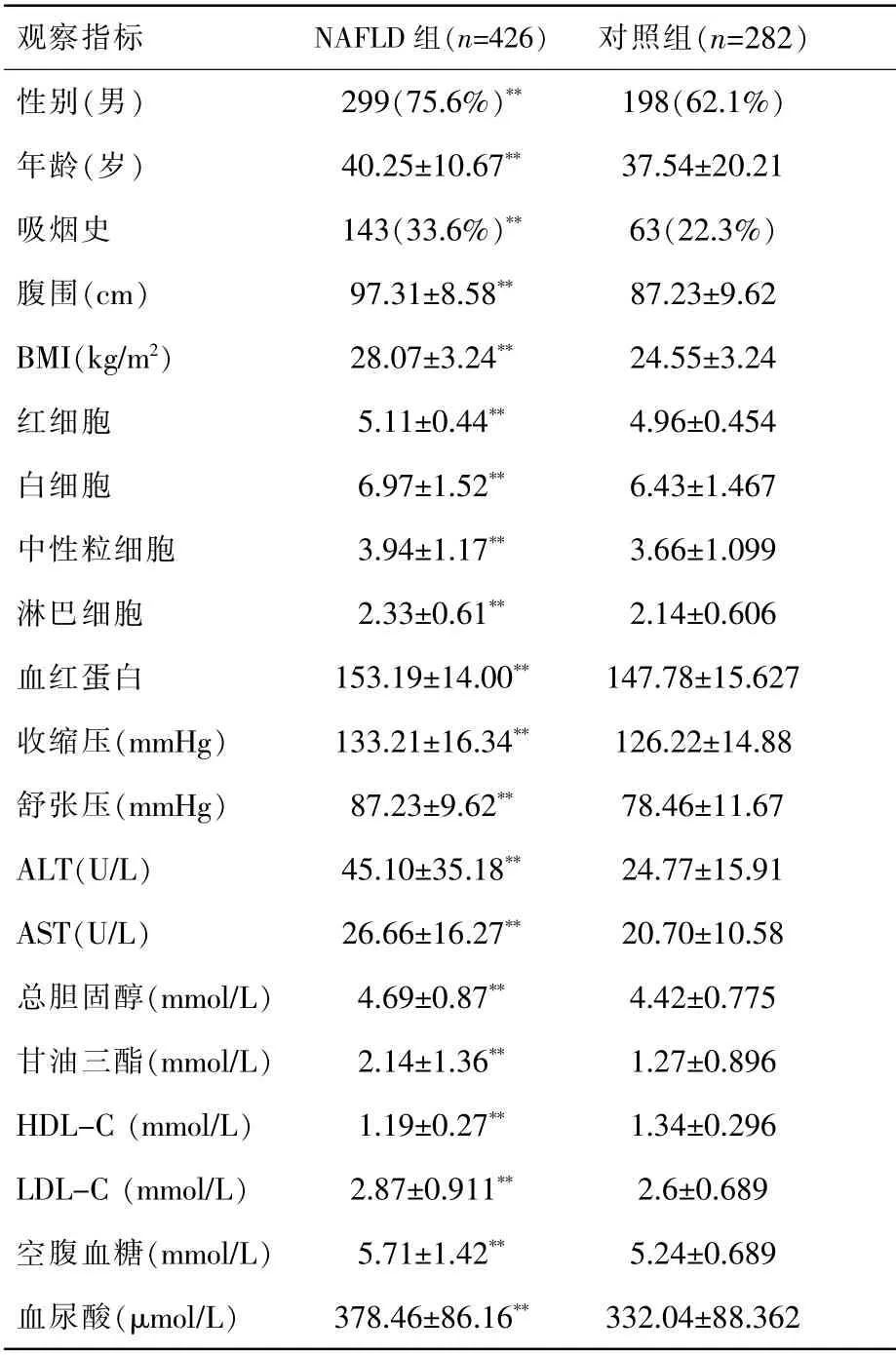
表1 NAFLD 组与对照组的临床资料分析
2.2 多因素Logistic 回归分析结果及风险预测模型建立
将上述具有统计学意义的变量纳入多因素Logistic 回归分析, 结果显示,年龄 (OR=1.022,95%CI:1.003~1.041,P<0.05)、 男性 (OR=1.870,95%CI:1.179~2.964,P<0.01)、 腹围 (OR=1.059,95%CI:1.014 ~1.106,P <0.01)、BMI (OR=1.157,95%CI:1.028 ~1.301,P <0.05)、ALT (OR=1.030,95% CI:1.018 ~1.042,P <0.01)、TG (OR =1.797,95%CI:1.400~2.306,P<0.01) 是NAFLD 的独立危险因素。基于此建立风险预测模型,回归方程为:logit(P)=-11.681+0.021×年龄+0.626×男性+0.058×腹围+0.146×BMI+0.029×ALT+0.586×TG。
2.3 预测NAFLD 发生风险的ROC 曲线绘制
图1 为用MedCalc (19.6.4 版)软件绘制预测模型及腹围、BMI、ALT、TG 预测NAFLD 发生风险的ROC 曲线, 并用DeLong 检验比较各指标预测NAFLD 的AUC。表2 示,腹围、BMI、ALT 及TG 的AUC>0.7,有一定的预测诊断价值,最佳临界值为92.25cm、25.08kg/m2、28.50U/L 和1.38mmol/L。 预测模型的AUC、灵敏度、特异度、最大约登指数分别是0.849 (95%CI:0.819,0.879)、88.5%、67.4%、0.562,并且其AUC 值显著高于腹围、BMI、ALT 和TG(P<0.01),诊断效能最佳。
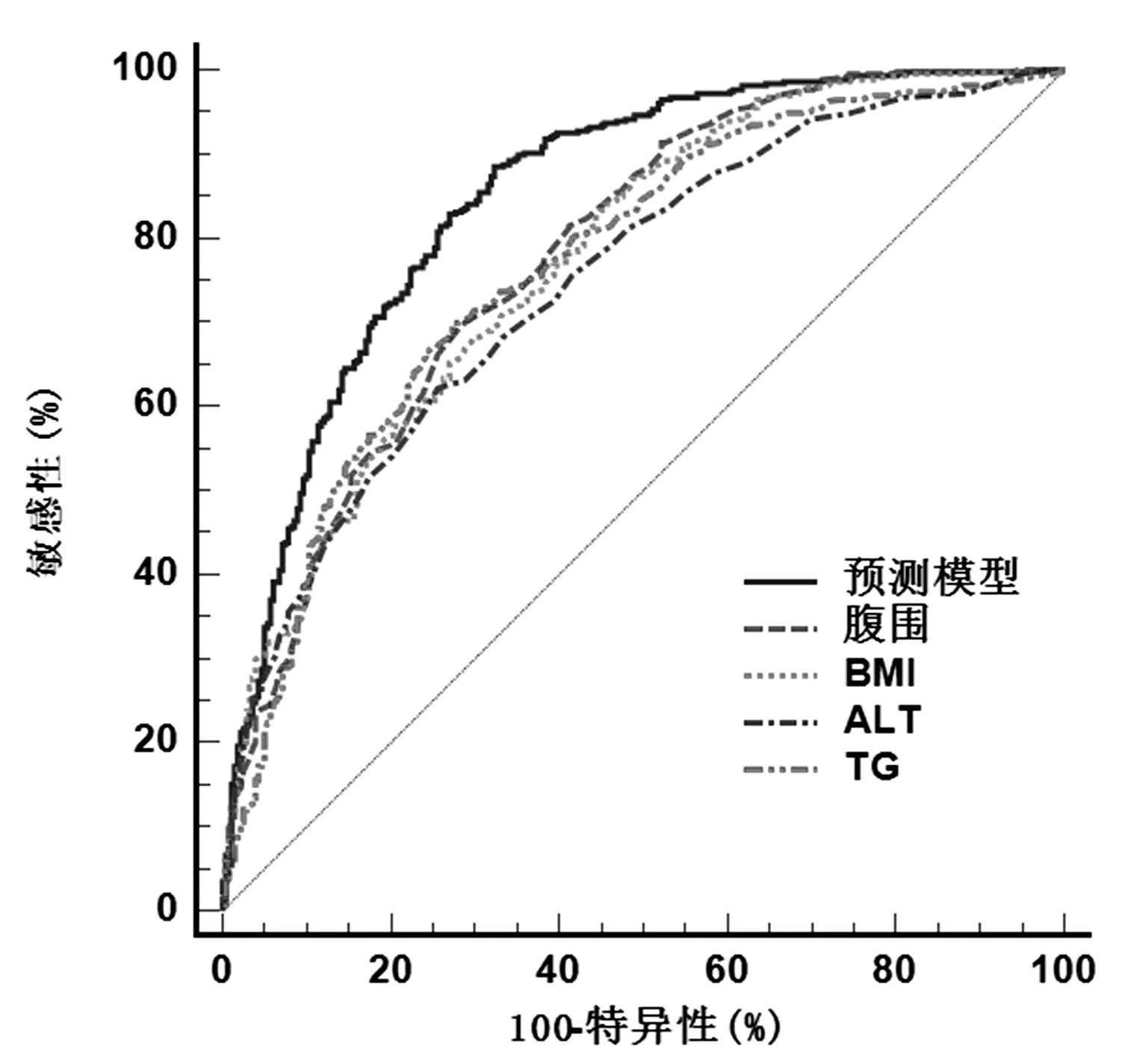
图1 预测模型及各危险因素指标的ROC 曲线
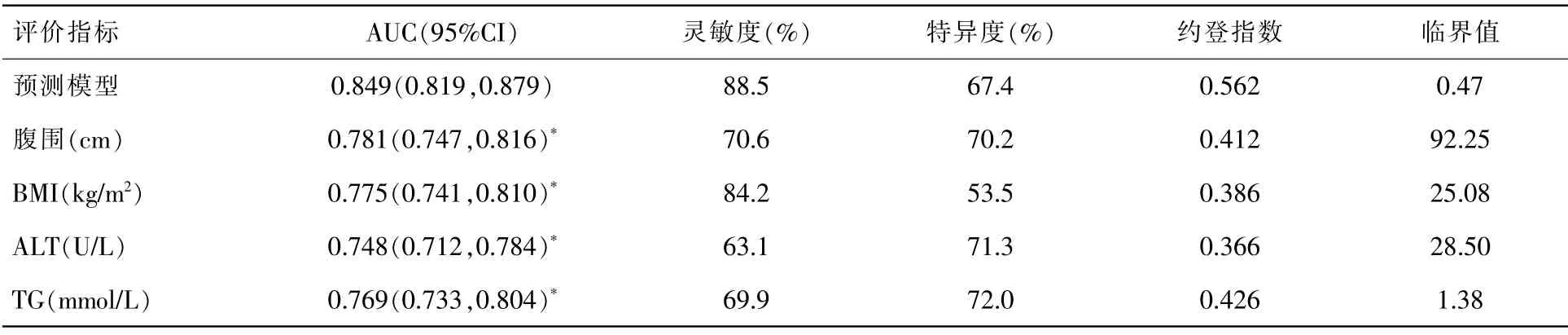
表2 ROC 曲线的结果分析
2.4 预测模型内部验证
选取131 例具有磁共振(MRI)诊断的受试者对模型进行内部验证,根据MRI 质子密度脂肪分数(proton density fat fraction,PDFF)≥5%诊断为脂 肪 肝[7],分 为NAFLD 组(91 例)和对照组(40例)。验证集中绘制该模型预测NAFLD 的ROC 曲线(图2),其AUC、灵敏度、特异度、最大约登指数分 别 为0.871 (95%CI:0.801,0.923)、91.21% 、67.5%、0.587。
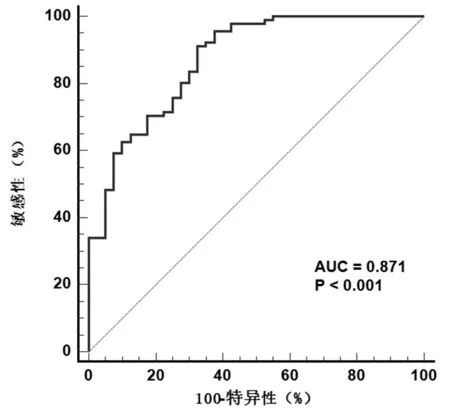
图2 验证集中预测模型的ROC 曲线
3 讨论
NAFLD 是一种与胰岛素抵抗 ( insulin resistance,IR) 和遗传易感密切相关的代谢应激性肝损伤,其发病机制涉及脂质代谢紊乱、慢性氧化应激、慢性炎症、肠道菌群紊乱等[8]。 本研究结果显示,NAFLD 组平均年龄、 男性患病率均显著高于对照组,且年龄、性别是NAFLD 发病的独立危险因素,与既往研究[9]结果较为相符。
我们同时对受试者的腹围、BMI 水平研究,分析发现两者均为NAFLD 发病的独立危险因素。杨小平等[10]对NAFLD 的危险因素及临界值研究分析指出,BMI 预测NAFLD 的AUC 为0.751,灵敏度为84.1%、 特异度为66.0%, 最佳临界值23.5kg/m2,与我们的结果大致相符。 除BMI 外,我们分析了腹围对NAFLD 的预测诊断价值,其AUC 为0.781>0.7,最佳临界值为92.25cm,弥补了既往研究的不足。
本研究显示,ALT、TG 作为NAFLD 发病的独立危险因素, 其预测NAFLD 发病风险的AUC均>0.7,最佳临界值为28.50U/L 和1.38mmol/L,均低于目前临床诊断异常临界值。
本研究基于人体测量学指标及常规体检化验指标初步建立了NAFLD 发生风险预测模型,结合多因素Logistic 回归的危险因素分析结果,我们将上述NAFLD 的独立危险因素变量进行排列组合纳入预测模型,最终确定当纳入年龄、男性、腹围、BMI、ALT、TG 6 个变量指标时诊断效能最佳, 在训练集和内部验证集的AUC 分别为0.849和0.871,并且各指标获取便捷、医患接纳度高,临床易推广。此外,本研究还分别对各危险因素预测NAFLD 的能力进行分析,其中腹围、BMI、ALT、TG的AUC 均>0.7, 并且各个变量指标单独预测NAFLD 的最佳临界值相较于这些指标的临床异常临界值均偏低, 提示我们应该在更早期对这些指标进行关注和监测,通过加强健康饮食教育、加强体育锻炼等体重管理手段,减轻肥胖程度,降低腹围及BMI,改善ALT、TG 水平,对NAFLD 的早期预防具有重要临床意义。本研究不足之处,受试者为单中心且样本量较少,有待通过多中心、大样本的队列研究对该模型进一步验证。

