β⁃HCG、CRP和TNF⁃α联合检测在胎膜早破宫内感染中的预测作用
狄红丽 郝树磊 杨彩凤 刘蓬
胎膜早破是产科常见的并发症,易导致孕妇早产。相关调查研究示,妊娠满37 周后,胎膜早破发生率约占分娩总数的10%;若发生在胎儿未足月时,会大大增加胎儿宫内感染、围产儿死亡等发生风险[1⁃2]。目前普遍认为感染、创伤、宫腔内压力及胎膜发育不良等是胎膜早破的主要原因,可导致母体胎盘结构被破坏。感染与胎膜早破互为因果关系,研究证实胎膜早破合并宫内感染风险较高,最低感染率可达50%[3]。同时胎膜早破合并宫内感染是导致母婴结局不良的主要危险因素之一。寻找可靠、快速的预测或诊断方法对预防胎膜早破宫内感染风险的发生尤其重要。近年来,研究报道血清β⁃人绒毛膜促性腺激素(β⁃Human chorionic gonad⁃otropin,β⁃HCG)、C 反应蛋白(C⁃reactive protein,CRP)和肿瘤坏死因子⁃α(Tumor necrosis factor⁃α,TNF⁃α)联合检测对胎膜早破孕妇宫内感染具有较高的预测价值[4]。本研究通过比较分析合并感染与未合并感染的胎膜早破孕妇血清β⁃HCG、CRP 及TNF⁃α 水平差异,探讨上述因子联合检测在预测胎膜早破孕妇宫内感染中的应用价值。
1 资料与方法
1.1 一般资料
收集保定市第二中心医院2018年1月至2020年8月收治的124 例胎膜早破孕妇的临床资料,孕妇平均年龄(28.33±3.52)岁;初产妇52 例,经产妇72 例。纳入标准:①均符合胎膜早破相关诊断标准[5];②年龄>18 岁,且均为单胎头位妊娠;③确诊时孕周≥35 周。排除标准:①HPV 感染阳性者;②合并呼吸系统、生殖泌尿系统等其他感染性疾病者;③合并子痫前期、胎儿畸形等严重妊娠期合并症者。另选取同组足月分娩孕妇52 例作为对照组,平均年龄(27.14±2.52)岁;初产妇21 例,经产妇31 例。两组资料比较差异无统计学意义(P>0.05)。本研究经院医学伦理委员会批准通过,受试者或家属已签署知情同意书。
1.2 方法
采集受检者5 mL 空腹外周静脉血,以3 000 r/min 离心,离心半径10 cm,离心10 min 后留取沉淀物,置于-20℃低温保存。采用电化学发光法检测β⁃HCG 水平,采用酶联吸附免疫法检测CRP、TNF⁃α 水平。试剂盒均购自罗氏诊断产品上海有限公司,具体检测步骤严格按照说明书执行。
1.3 分组及判断标准
根据是否发生感染,将124 例胎膜早破孕妇分为感染组、未感染组。根据不同感染程度,将感染组分为轻度组、中度组和重度组,评估标准[6]:显微镜观察中性粒细胞浸润程度,中性粒细胞10~19个/视野为轻度;中性粒细胞浸润绒毛膜组织,未及羊膜,20~29 个/视野为中度;中性粒细胞广泛浸润绒毛膜组织并进入羊膜,≥30 个/视野为重度。
1.4 统计学方法
采用SPSS 22.0 统计软件进行统计分析,计量资料以(±s)表示,组间比较行t检验,多组比较行方差检验;各参数间相关性分析采用Pearson 法;采用ROC 曲线分析血清β⁃HCG、CRP、TNF⁃α 水平对胎膜早破孕妇宫内感染的预测价值;以P<0.05 为差异有统计学意义。
2 结果
2.1 各组血清β⁃HCG、CRP、TNF⁃α 水平比较
124 例胎膜早破孕妇中,合并宫内感染48 例(感染组),未发生宫内感染66 例(未感染组)。各组β⁃HCG、CRP 及TNF⁃α 水平:对照组<未感染组<感染组,差异均有统计学意义(P<0.05)。见表1。
表1 各组血清β⁃HCG、CRP、TNF⁃α 水平比较(±s)Table 1 Comparison of serum levels of β⁃HCG,CRP and TNF⁃α in three groups(±s)
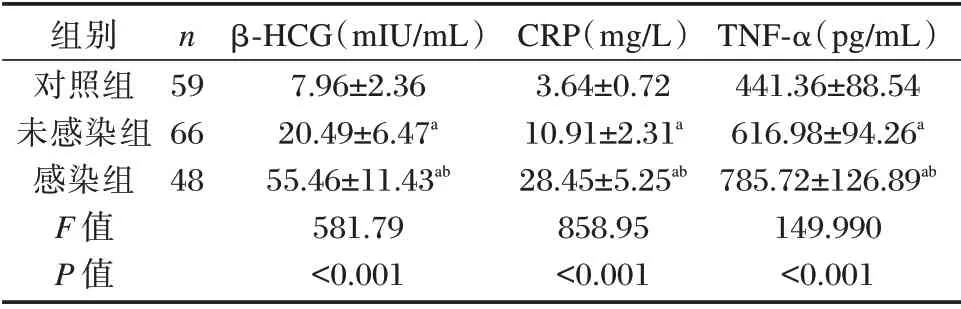
表1 各组血清β⁃HCG、CRP、TNF⁃α 水平比较(±s)Table 1 Comparison of serum levels of β⁃HCG,CRP and TNF⁃α in three groups(±s)
注:a与对照组比较,b与未感染组比较,P<0.05。
组别对照组未感染组感染组F 值P 值n 59 66 48 β⁃HCG(mIU/mL)7.96±2.36 20.49±6.47a 55.46±11.43ab 581.79<0.001 CRP(mg/L)3.64±0.72 10.91±2.31a 28.45±5.25ab 858.95<0.001 TNF⁃α(pg/mL)441.36±88.54 616.98±94.26a 785.72±126.89ab 149.990<0.001
2.2 不同感染程度孕妇血清β⁃HCG、CRP、TNF⁃α水平比较
48 例胎膜早破合并宫内感染孕妇中,轻度感染21 例(轻度组),中度感染18 例(中度组),重度感染9 例(重度组)。胎膜早破合并宫内感染孕妇血清β⁃HCG、CRP、TNF⁃α 水平:轻度组<中度组<重度组,差异均有统计学意义(P<0.05)。见表2。
表2 不同感染程度孕妇血清β⁃HCG、CRP、TNF⁃α 水平比较(±s)Table 2 Comparison of serum β⁃HCG,CRP,and TNF⁃α levels in pregnant women with different degrees of infection(±s)
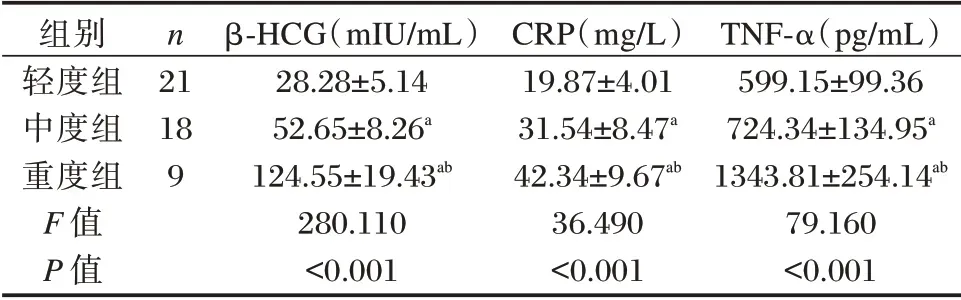
表2 不同感染程度孕妇血清β⁃HCG、CRP、TNF⁃α 水平比较(±s)Table 2 Comparison of serum β⁃HCG,CRP,and TNF⁃α levels in pregnant women with different degrees of infection(±s)
注:a与轻度组比较,b与中度组比较,P<0.05。
组别轻度组中度组重度组F 值P 值n 21 18 9 β⁃HCG(mIU/mL)28.28±5.14 52.65±8.26a 124.55±19.43ab 280.110<0.001 CRP(mg/L)19.87±4.01 31.54±8.47a 42.34±9.67ab 36.490<0.001 TNF⁃α(pg/mL)599.15±99.36 724.34±134.95a 1343.81±254.14ab 79.160<0.001
2.3 血清各细胞因子与感染严重程度的相关性分析
血清β⁃HCG、CRP、TNF⁃α 水平与感染严重程度均呈显著正相关关系(r=0.624、0.598、0.608,P=0.001、0.012、0.003)。
2.4 β⁃HCG、CRP、TNF⁃α 对胎膜早破孕妇合并宫内感染的预测价值
ROC 曲线分析结果显示,β⁃HCG、CRP、TNF⁃α诊断临界值分别为33.84 mIU/mL、10.89 mg/L、537.12 pg/mL,β⁃HCG、CRP、TNF⁃α 联合检测预测胎膜早破合并宫内感染的下曲线面积(AUC)、敏感度、特异度均高于单一检测(P<0.05)。见表3与图1。
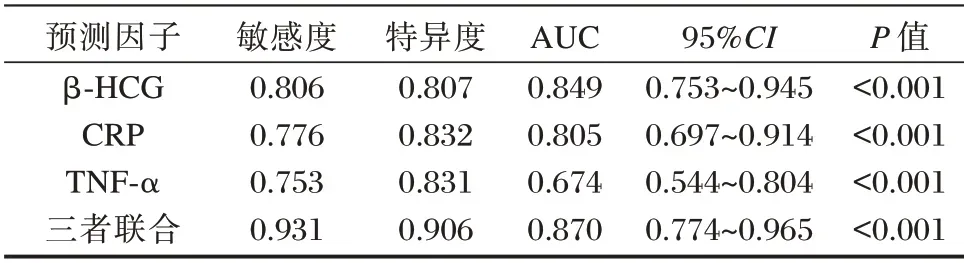
表3 β⁃HCG、CRP、TNF⁃α 对胎膜早破孕妇合并宫内感染的预测价值Table 3 The predictive value of β⁃HCG,CRP,and TNF⁃α in pregnant women with premature rupture of membranes with intrauterine infection
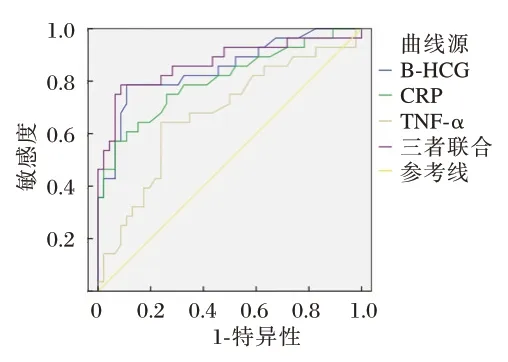
图1 β⁃HCG、CRP、TNF⁃α 对胎膜早破孕妇合并宫内感染的ROC 曲线Figure 1 ROC curve of β⁃HCG,CRP,TNF⁃α on premature rupture of membranes with intrauterine infection
3 讨论
胎膜早破合并宫内感染对母婴造成的危害备受临床关注。相关研究发现,孕妇出现胎膜早破后,羊水抑菌作用会大大减弱,可增加上行感染风险,当发生宫内感染后,胎儿早产、败血症甚至死胎等发生几率亦会明显增高[7⁃8]。及时诊治胎膜早破孕妇宫内感染对保证母婴安全非常重要。
大量报道指出,机体应激、炎症及免疫调节等生化指标在胎膜早破宫内感染的发生、发展中均具有重要作用[9⁃10]。血清β⁃HCG 是受精卵着床后机体分泌的一种激素,与滋养层细胞数量呈正相关[11]。李燕等[12]报道认为,胎膜早破孕妇群体中,β⁃HCG 水平呈高表达,且明显高于正常孕妇。国外亦有报道指出,血清β⁃HCG 是妊娠女性的特异性检测指标,对妊娠过程中发生的多种疾病具有较高的预测价值[13]。本研究中,胎膜早破孕妇β⁃HCG 水平显著高于正常妊娠孕妇,且该因子水平随宫内感染严重程度增高而上升。提示血清β⁃HCG 水平参与了胎膜早破、宫内感染的进展。推测其原因可能是受胎膜早破、感染等因素,导致绒毛间质炎性细胞浸润、胎盘组织血管损伤,子宫内发生缺氧现象,使得滋养层细胞反应性增生,合成和释放的绒毛膜促性腺激素增多。但受孕妇自身健康状况、炎症反应等因素的影响,仅用β⁃HCG预测是否发生宫内感染的敏感性不高[14]。
近年来,国内外大量研究认为炎症细胞因子浸润诱发的慢性非特异性炎症与胎膜早破早期宫内感染及病情变化存在紧密联系[15⁃16]。血清CRP、TNF⁃α 是目前临床应用较为广泛的炎性因子指标,其中CRP 主要由肝脏合成,在炎症或感染急性期可参与机体免疫抵抗反应调节,在发生炎症后的4~6 h 会急剧增高,故可作为反映早期组织炎症情况的临床指标之一[17]。同时,CRP 的合成与TNF⁃α 的刺激相关。TNF⁃α 主要由激活的单核巨噬细胞、自然杀伤细胞等产生,其参与胎膜早破发生的机制可能是使局部胎膜细胞缺氧坏死[18]。孔振兴等[19]认为,TNF⁃α 可直接抑制胶原合成,刺激胶原降解,参与胎膜早破的发生。本研究中,与对照组、未感染组相比,感染组CRP、TNF⁃α 水平更高,且上述因子水平与宫内感染程度呈正相关。推测可能是由于胎膜早破宫内感染引起细胞炎性因子释放增多,故宫内感染程度越严重,炎性因子释放更多[20]。此外,本研究进一步根据ROC 曲线分析发现,当β⁃HCG、CRP、TNF⁃α 诊断临界值分别为33.84 mIU/m、10.89 mg/L、537.12 pg/mL 时,上述因子联合检测预测胎膜早破合并宫内感染的敏感性、特异性及AUC 均高于任意一项单独检测,说明三者联合检测诊断效能更佳。
综上所述,胎膜早破合并宫内感染孕妇血清β⁃HCG、CRP 及TNF⁃α 水平呈异常表达,联合检测上述因子有助于提高胎膜早破合并宫内感染的预测价值。

