血清尿酸水平与初诊2型糖尿病患者肝脏脂肪含量的相关性研究
廖世波 吴敏 邹毅 晏益民 黄淑玉 朱钊 黄高 李玲
武汉科技大学附属孝感医院内分泌科,孝感 432000
随着经济社会的发展和人们生活方式的改变,非酒精性脂肪性肝病(non-alcoholic fatty liver disease,NAFLD)已经取代病毒性肝炎成为全球第一大慢性肝病[1]。NAFLD在普通人群中的患病率为29.2%,而在2型糖尿病(type 2 diabetic mellitus,T2DM)患者中的患病率高达59.7%,新诊断T2DM患者NAFLD的患病率高于既往已诊断T2DM患者[2-4]。鉴于NAFLD是多系统代谢功能紊乱累及肝脏的表现,其与各代谢性疾病之间必将存在千丝万缕的联系。探讨NAFLD与各代谢性疾病和代谢性指标的相关性往往涉及到肝脏脂肪的定量诊断,普通肝脏超声只能进行定性诊断,肝脏病理活检是定量诊断的金标准但限于有创性难以在临床上广泛开展。利用超声波在脂肪变性的肝脏中传播显著衰减的特点,通过CAP值评估肝脏脂肪变性程度,从而可对NAFLD做出定量诊断。通过FibroScan测量CAP值评估肝脏脂肪变性程度已被各大指南推荐为NAFLD肝脏脂肪定量分析的首选无创检查方法[5-6]。目前国内外未见通过CAP值评估初诊T2DM患者肝脏脂肪含量并研究其影响因素的报道。本课题组通过利用FibroScan测量CAP值评估患者肝脏脂肪含量,旨在探讨血清尿酸水平与初诊T2DM患者肝脏脂肪含量的相关性,为T2DM患者NAFLD的防治提供理论依据。
对象与方法
1、研究对象
选取2019年1月至2021年6月于武汉科技大学附属孝感医院住院治疗的初诊T2DM患者195例。纳入标准:(1)符合T2DM诊断标准:按照1999年世界卫生组织糖尿病诊断标准[7],除外其他类型糖尿病或糖尿病类型不确定者、妊娠或哺乳期患者、有糖尿病急性并发症(糖尿病酮症、糖尿病酮症酸中毒和高渗高血糖综合征)或合并急性感染、近期在服用糖皮质激素、避孕药、噻嗪类利尿剂、异烟肼、苯妥英钠等对血糖有显著影响的药物的患者;(2)肝、肾功能正常;(3)甲状腺功能正常;(4)基本信息,血细胞分析、常规生化指标、肝纤四项(层粘连蛋白、透明质酸、Ⅳ型胶原、Ⅲ型前胶原N端肽),口服糖耐量试验(oral glucose tolerance test,OGTT)、胰岛素释放试验(insulin release test,IRT)结果等相关资料完整。排除标准:(1)酒精、肝炎病毒、自身免疫性疾病、全胃肠外营养、肝豆状核变性、药物等因素所致的肝病;(2)合并血液系统疾病的患者;(3)合并风湿结缔组织疾病的患者;(4)有胃肠道外科手术史或已明确的功能性胃肠病、炎症性肠病患者。本研究已通过武汉科技大学附属孝感医院医学伦理委员会审批;所有研究对象均签署知情同意书。
2、研究方法
(1)收集患者一般信息:包括性别、年龄、糖尿病家族史,高血压、高尿酸血症、高脂血症等合并症情况;根据身高、体质量计算体质量指数(BMI)。(2)FibroScan检测:采用FibroScan-502检测仪同时进行肝脏受控衰减系数(CAP)和肝脏硬度(liver stiffiness measurement,LSM)测量,选用M探头。检测方法:将探头置于右侧腋前线至腋中线第7~9肋间隙,调整探头使探头与患者肋间隙贴合,检测过程中保持探头与肋间隙皮肤表面垂直,连续检测,每位患者要求成功检测10次,取中位数为最终测定结果。肝脏脂肪含量以CAP表示,单位dB/m;肝脏硬度以LSM值表示,单位kPa。检测数据的质控标准:相对偏差(IQR/MED)<1/3,且操作成功率≥60%。(3)实验室检测:采用美国BIO-RAD糖化血红蛋白分析仪测定糖化血红蛋白(HbA1c);采用日本Sysmex血液分析仪测定血常规;研究对象禁食12 h以上,行标准OGTT和IRT,采用美国Beckman生化分析仪测定肝肾功能、血清尿酸、血脂和OGTT各时间点血糖;采用瑞士Elecsys电化学发光免疫分析仪测定IRT各时间点血清胰岛素。(4)胰岛功能评估:胰岛β细胞功能指数(HOMA-β)=20×I0/(G0-3.5);胰岛素抵抗指数(HOMA-IR)=(G0×I0)/22.5;早相胰岛素分泌指数(ΔI30/ΔG30)=(I30-I0)/(G30-G0)。采用Origin 8.0软件通过多项式拟合法对患者OGTT和IRT结果进行曲线拟合和峰值分析,记录拟合曲线血糖峰值Gmax及胰岛素峰值Imax(图1、图2)。

图1 2型糖尿病患者口服糖耐量试验5点实测值多项式拟合曲线
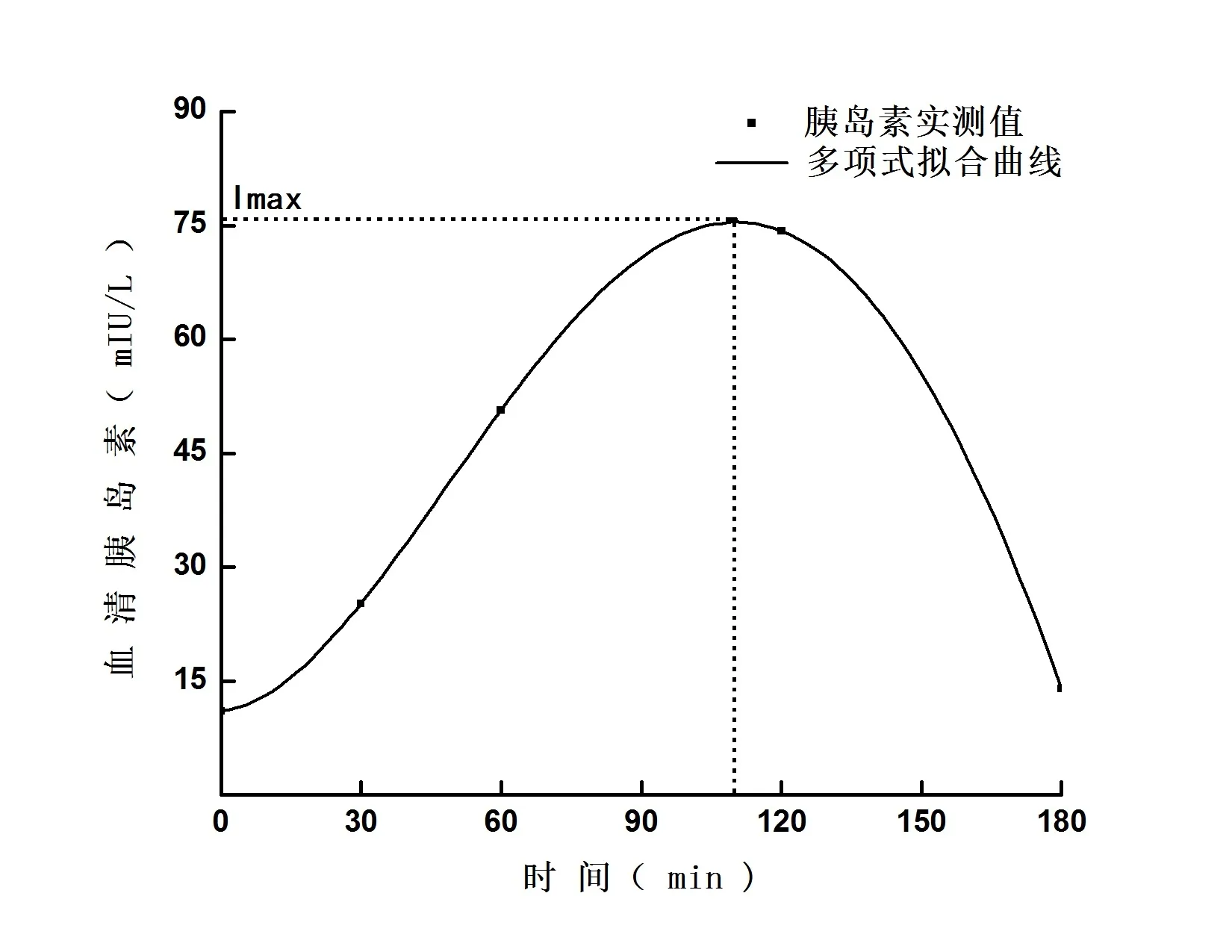
图2 2型糖尿病患者胰岛素释放试验5点实测值多项式拟合曲线
3、统计学方法
利用SPSS 24.0进行统计学分析。符合正态分布的计量资料以(±s)表示,多组间比较采用单因素方差分析,两组间比较采用LSD-t检验;非正态分布的计量资料以M(QR)表示,多组间比较采用Kruskal-WallisH检验,两组间比较采用Wilcoxon秩和检验,且用Bonferroni法校正P值;计数资料以相对数表示,组间比较采用χ2检验。采用Pearson(正态分布的计量资料)或Spearman(非正态分布的计量资料)相关性分析CAP值与其他指标的相关性;采用多因素logistic回归分析初诊T2DM患者肝脏CAP值的影响因素。以P<0.05为差异有统计学意义。
结 果
1、各组一般资料及实验室指标比较
3组患者男性占比、年龄、糖尿病家族史、高血压、高胆固醇血症、高三酰甘油血症、HbA1c、G0、G30、G60、G120、G180、Gmax、ΔI30/ΔG30、白细胞数、红细胞数、血红蛋白、血小板数、中性粒细胞数、淋巴细胞数、单核细胞数、LSM值、层粘连蛋白、透明质酸、Ⅲ型前胶原N端肽、谷草转氨酶、血清白蛋白、总胆红素、直接胆红素、间接胆红素、胆碱酯酶、血肌酐、血钾、血钙、血镁、超敏C-反应蛋白水平比较,差异均无统计学意义(均P>0.05);3组患者高尿酸血症、BMI、I0、I30、I60、I120、I180、Imax、HOMA-β、HOMA-IR、Ⅳ型胶原、谷丙转氨酶、碱性磷酸酶、γ-谷氨酰转肽酶及血尿素氮水平比较,差异均有统计学意义(均P<0.05);其中高CAP组高尿酸血症、BMI水平高于低CAP组和中CAP组(均P<0.05);高CAP组I0、I30、I60、I120、Imax、HOMA-β、HOMA-IR、GGT水平高于低CAP组,血尿素氮水平低于低CAP组(均P<0.05);低CAP组I180、Ⅳ-Col、ALP水平低于中CAP组和高CAP组(均P<0.05,表1)。

表1 3组初诊2型糖尿病患者的一般资料及实验室指标比较

续表
2、肝脏CAP值与其他指标的相关性分析
肝脏CAP值与单因素分析及非参数检验差异有统计学意义的指标进行相关性分析。结果显示,CAP值与血尿素氮水平无直线相关性(P>0.05);CAP值与BMI、I0、I30、I60、I120、I180、Imax、HOMA-β、HOMA-IR、Ⅳ型胶原、谷丙转氨酶、碱性磷酸酶、γ-谷氨酰转肽酶水平呈正相关(P<0.05)。见表2。

表2 初诊2型糖尿病患者肝脏CAP值与一般资料及实验室指标的相关性分析(195例)
3、初诊T2DM患者肝脏CAP值影响因素的有序logistic回归分析
以肝脏CAP值水平(赋值:≤197.7 db/m=1,>197.7~216.6 db/m=2,>216.6 db/m=3)为因变量,以高尿酸血症(赋值:无=0,有=1)、BMI(<24.0 kg/m2=1,≥24.0~28.0 kg/m2=2,≥28.0 kg/m2=3)、I0、I30、I60、I120、I180、Imax、HOMA-β、HOMA-IR、Ⅳ型胶原、谷丙转氨酶、碱性磷酸酶、γ-谷氨酰转肽酶水平为自变量,行有序logistic回归分析,结果显示,高尿酸血症和肥胖(BMI≥28.0 kg/m2)是初诊T2DM患者肝脏CAP值的保护因素(均P<0.05)。见表3。

表3 初诊2型糖尿病患者肝脏CAP值影响因素的logistic多元回归分析(195例)
讨 论
越来越多的研究证据显示NAFLD是一种代谢紊乱相关的多系统疾病[8-9]。T2DM患者NAFLD的发病率明显高于非糖尿病患者。NAFLD是T2DM患者胰岛素抵抗在肝脏的具体表现,有学者甚至认为NAFLD是T2DM患者糖尿病并发症[10]。有证据表明,改善NAFLD可以缓解甚至逆转T2DM[11-12]。但实际工作中临床内分泌医生在诊治T2DM时,往往忽略了对NAFLD的筛查、诊断及处理。传统超声无法对NAFLD进行定量诊断;肝脏病理活检由于其有创性而不能在临床广泛开展;磁共振波谱分析可用于NAFLD定量诊断,但限于其费用和技术要求高。借助超声瞬时弹性成像技术通过CAP值定量评价肝脏脂肪含量,其无创、易于操作、准确性好,已逐渐成为临床上定量评价脂肪肝的首选方法。本研究通过利用FibroScan测量肝脏CAP值,探讨血清尿酸水平与初诊T2DM患者肝脏脂肪含量的相关性,为T2DM患者NAFLD的防治提供理论依据。
NAFLD的患病率逐年上升,且与T2DM、肥胖症、高脂血症等代谢性疾病的患病率变化趋势一致。研究显示,上述各代谢性疾病合并NAFLD的患病率不同,例如T2DM合并NAFLD的患病率为28%~70%,肥胖症合并NAFLD的患病率为60%~90%,高脂血症合并NAFLD的患病率为27%~92%[13]。由此推断,各代谢性疾病与NAFLD相互作用机制可能存在差异。结合T2DM的生理生化特点,本研究探讨了初诊T2DM患者胰岛功能与肝脏脂肪含量的相关性,结果显示初诊T2DM患者肝脏脂肪含量与IRT各时间点胰岛素及峰值胰岛素水平呈正相关。但进一步的logistic回归分析显示,IRT各时间点胰岛素水平不是初诊T2DM患者肝脏脂肪含量的影响因素,这表明胰岛β细胞功能不是初诊T2DM患者肝脏脂肪含量的影响因素。
T2DM患者常合并超重甚至肥胖。对于T2DM患者而言,BMI越大其胰岛素抵抗就越明显[14]。反映肝脏胰岛素抵抗程度的肝脏脂肪含量与BMI是否存在直接相关是一个值得探讨的问题。本研究考察了初诊T2DM患者BMI与肝脏脂肪含量的相关性,结果显示BMI与初诊T2DM患者肝脏脂肪含量呈正相关;进一步logistic回归分析,BMI是初诊T2DM患者肝脏脂肪含量增加的影响因素,BMI≥28.0 kg/m2初诊T2DM患者肝脏脂肪含量是BMI<24.0 kg/m2的初诊T2DM患者肝脏脂肪含量的3.9倍。基于上述结果,推断对于初诊T2DM患者,肥胖(BMI≥28.0 kg/m2)、胰岛素抵抗、NAFLD三者之间的关系可能如下:肥胖诱发胰岛素抵抗,胰岛素抵抗进一步促使肝脏脂肪堆积从而导致NAFLD。
有研究显示,在普通人群中,高尿酸血症者脂肪肝的患病率明显高于非高尿酸血症者(50.5%比20.7%)[15]。针对非糖尿病人群的研究显示,血清尿酸水平升高是NAFLD发生的危险因素[16-17]。本研究探讨了在初诊T2DM患者中血清尿酸水平对肝脏脂肪含量的影响,结果显示,高尿酸血症者肝脏脂肪含量增加的风险是非高尿酸血症者的2.380倍,即血清尿酸水平升高是初诊T2DM患者肝脏脂肪含量增加的危险因素。血清尿酸水平升高导致NAFLD的机制可能为:(1)高尿酸诱导胰岛素抵抗。血清尿酸水平升高会导致机体对NO的生物利用度下降,进而导致胰岛素抵抗[18];高尿酸导致蛋白激酶—丝氨酸磷酸化受抑制,蛋白激酶对胰岛素的反应减弱,即发生胰岛素抵抗[19]。胰岛素抵抗进一步使细胞内膜系统氮氧化物活性增加、胞浆内活性氧簇增多,内质网应激增加,调控脂质合成的相关酶类表达上调,从而使得肝脏内三酰甘油合成增加,肝细胞脂肪堆积最终形成脂肪肝[20];(2)高尿酸引发机体慢性炎症。血清尿酸水平升高使肝脏NLPR3 mRNA和蛋白(NLPR3炎性小体)表达显著增加,而后者可分泌炎性因子白细胞介素(IL)-1β和IL-18[21];此外高尿酸促进单核细胞分泌炎性因子肿瘤坏死因子(TNF)-α等[22]。炎性因子介导的炎性反应一方面直接导致肝细胞炎性损伤,另一方面通过引起脂蛋白氧化促进脂肪肝的发生发展。(3)尿酸合成的关键酶黄嘌呤氧化酶可能促进肝脏的脂肪合成及脂质沉积[23]。
综上,胰岛β细胞功能不是初诊T2DM患者肝脏脂肪含量的影响因素;血清尿酸水平升高和肥胖(BMI≥28.0 kg/m2)是初诊T2DM患者肝脏脂肪含量增加的危险因素。对于初诊T2DM患者而言,控制体质量和维持尿酸水平正常可能有助于防治NAFLD,但这需要进一步的临床研究来证实。
利益冲突所有作者均声明不存在利益冲突

