圆锥角膜患者角膜光密度与形态及生物力学的相关性研究
李彩红,赵 宏,邹鹏飞
0引言
圆锥角膜是一种表现为渐进性角膜扩张,伴随有角膜厚度变薄和不规则散光,晚期可能出现急性水肿或瘢痕的非炎症性眼病,部分患者最终只能进行角膜移植手术。角膜胶原交联术通过增加角膜胶原纤维之间的化学链接,提高角膜基质的硬度和强度,从而控制或延缓圆锥角膜的进展,但角膜曲率过高会增加手术的失败率及术后视力的不确定性[1],因此早期诊断早期手术非常重要。在形态上,圆锥角膜表现为角膜前后表面异常抬高及角膜厚度分布异常[2]。生物力学方面的研究发现在角膜形态出现异常之前,已经出现了角膜生物力学的改变[3-4]。近年的研究发现,圆锥角膜患者的角膜光密度值较正常人高[5],这又给圆锥角膜的观察提供了另外的途径。本研究目的在于评估圆锥角膜患者的角膜光密度与角膜形态以及生物力学的相关性,并分析其临床意义。
1对象和方法
1.1对象回顾性病例研究。收集2020-01/12于郑州市第二人民医院接诊的原发性圆锥角膜患者48例70眼纳入本研究。圆锥角膜诊断标准[1]:(1)裂隙灯显微镜检查见角膜中央变薄并呈锥形前突或伴随Fleischer环、Vogt线、Munson征等典型体征;(2)角膜地形图检查发现角膜前后表面异常抬高;(3)A超或角膜光学相干断层成像检查发现角膜中央或旁中央厚度明显变薄;(4)角膜生物力学检查显示生物力学指标下降。纳入标准:停止配戴硬性接触镜3wk以上及软性接触镜1wk以上的患者。排除标准:出现后弹力层破裂、水肿和/或角膜瘢痕者,具有其他眼部疾病者。本研究符合《赫尔辛基宣言》并经医院伦理委员会批准(No.KY2017002),所有患者均签署手术知情同意书。
1.2方法角膜光密度测量:应用Pentacam三维眼前节分析仪,采用附加的角膜光密度分析软件测量(版本:1.21r41)。选取以角膜顶点为中心测量≤2mm、>2mm且≤6mm、>6~10mm直径范围的角膜光密度。并且将角膜厚度分为三层,前层(靠近角膜上皮前表面120μm)、后层(靠近角膜内皮面的60μm)、中间层(前后层之间厚度),分别分析各个区域的角膜光密度。角膜光密度用灰度值表示,范围为0~100,其中0代表角膜完全透明,表示光线在通过角膜组织时没有发生损耗;100则代表角膜完全混浊,光线完全无法穿过角膜。
角膜形态测量:应用Pentacam三维眼前节分析仪测量角膜前后表面形态,包括角膜前表面中央扁平子午线曲率(flat keratometry,K1)、角膜前表面陡峭子午线曲率(steep keratometry,K2)、角膜前表面中央平均曲率(mean keratometry,Km)、角膜前表面最大曲率(maximum keratometry,Kmax)、角膜前表面高度(anterior corneal elevation,ACE)、角膜后表面高度(posterior corneal elevation,PCE)、最薄点角膜厚度(thinnest corneal thickness,TCT),以及圆锥锥顶距角膜顶点的距离(distance from cone to apex,DCA)。
角膜生物力学测量:使用可视化角膜生物力学测量仪观察角膜形变过程并测量相关参数,包括第一次压平时间(time of the first applanation,AT1),第一次压平长度(length of the first applanation,AL1),第一次压平速度(velocity of the first applanation,V1),第二次压平时间(time of the second applanation,AT2),第二次压平长度(length of the second applanation,AL2),第二次压平速度(velocity of the second applanation,V2),最大压陷时间(the highest concavity time,HCT),最大压陷形变幅度(the highest concavity deformation amplitude,HCDA),最大压陷曲率半径(the highest concavity radius,HCR),最大压陷峰距(the highest concavity peak distance,HCPD),硬度参数(stiffness parameter applanation 1,SPA1),水平方向Ambrósio相关厚度(Ambrósio’s relational thickness horizontal,ARTh)。
所有检查均由同一位操作熟练的检查人员在暗室完成,每眼重复检测3次,受试者被要求测量前眨眼,测量时尽量睁大眼睛注视固视目标,选取成像质量最佳的图像进行数据分析。

2结果
2.1圆锥角膜患者临床资料本研究纳入圆锥角膜患者48例70眼,其中男37例55眼,女11例15眼;年龄12~38(平均20.5±6.2)岁。应用Pentacam三维眼前节分析仪测量的角膜形态参数见表1,应用可视化角膜生物力学测量仪测量角膜生物力学参数见表2,应用Pentacam三维眼前节分析仪测量圆锥角膜患者不同区域不同层次的角膜光密度见表3。
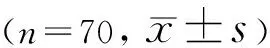
表1 圆锥角膜患者角膜形态学参数
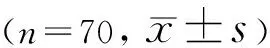
表2 圆锥角膜患者角膜生物力学参数
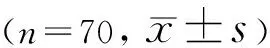
表3 圆锥角膜患者不同区域不同层次的角膜光密度
2.2圆锥角膜患者不同区域不同层次的角膜光密度与角膜形态参数的相关性距角膜顶点≤2mm前层光密度与K1、K2、Km、Kmax均呈正相关(r=0.291、0.315、0.315、0.387;P=0.015、0.008、0.008、0.001),见图1。距角膜顶点≤2mm、>2mm且≤6mm的前层及全层、>2mm且≤6mm后层光密度均与ACE均呈正相关(r=0.465、0.302、0.317、0.291、0.335;P<0.01,P=0.011、0.008、0.014、0.005),见图2;上述各区域各层的光密度与PCE亦均呈正相关(r=0.565、0.369、0.348、0.306、0.284;P<0.01,P=0.002、0.003、0.010、0.017),见图3。

图1 距角膜顶点≤2mm前层光密度与角膜前表面曲率的相关性。
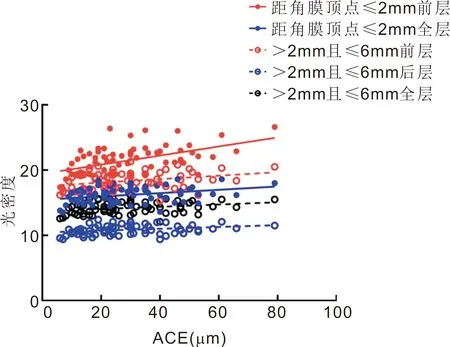
图2 距角膜顶点≤2mm、>2mm且≤6mm的前层及全层、>2mm且≤6mm后层光密度与ACE的相关性。
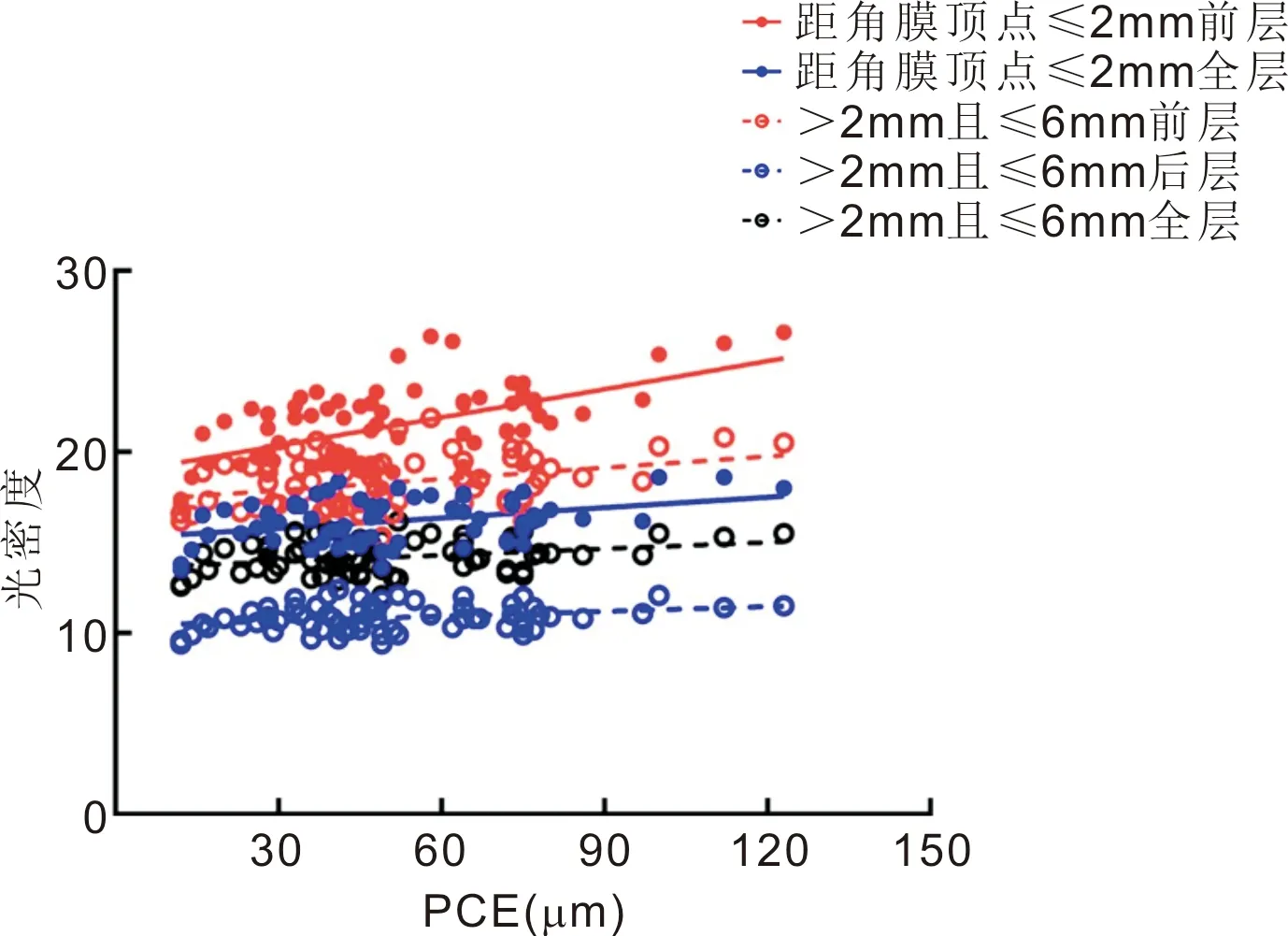
图3 距角膜顶点≤2mm、>2mm且≤6mm的前层及全层、>2mm且≤6mm后层光密度与PCE的相关性。
2.3圆锥角膜患者角膜光密度与角膜生物力学的相关性距角膜顶点≤2mm前、中、后及全层光密度,>2mm且≤6mm中、后及全层光密度与AL1均呈负相关(r=-0.284、-0.290、-0.245、-0.326、-0.282、-0.395、-0.310;P=0.017、0.015、0.041、0.006、0.018、0.001、0.009),见图4。距角膜顶点≤2mm中层光密度、>2mm且≤6mm中、后层光密度与AL2均呈负相关(r=-0.246、-0.256、-0.256;P=0.041、0.032、0.032),见图5。
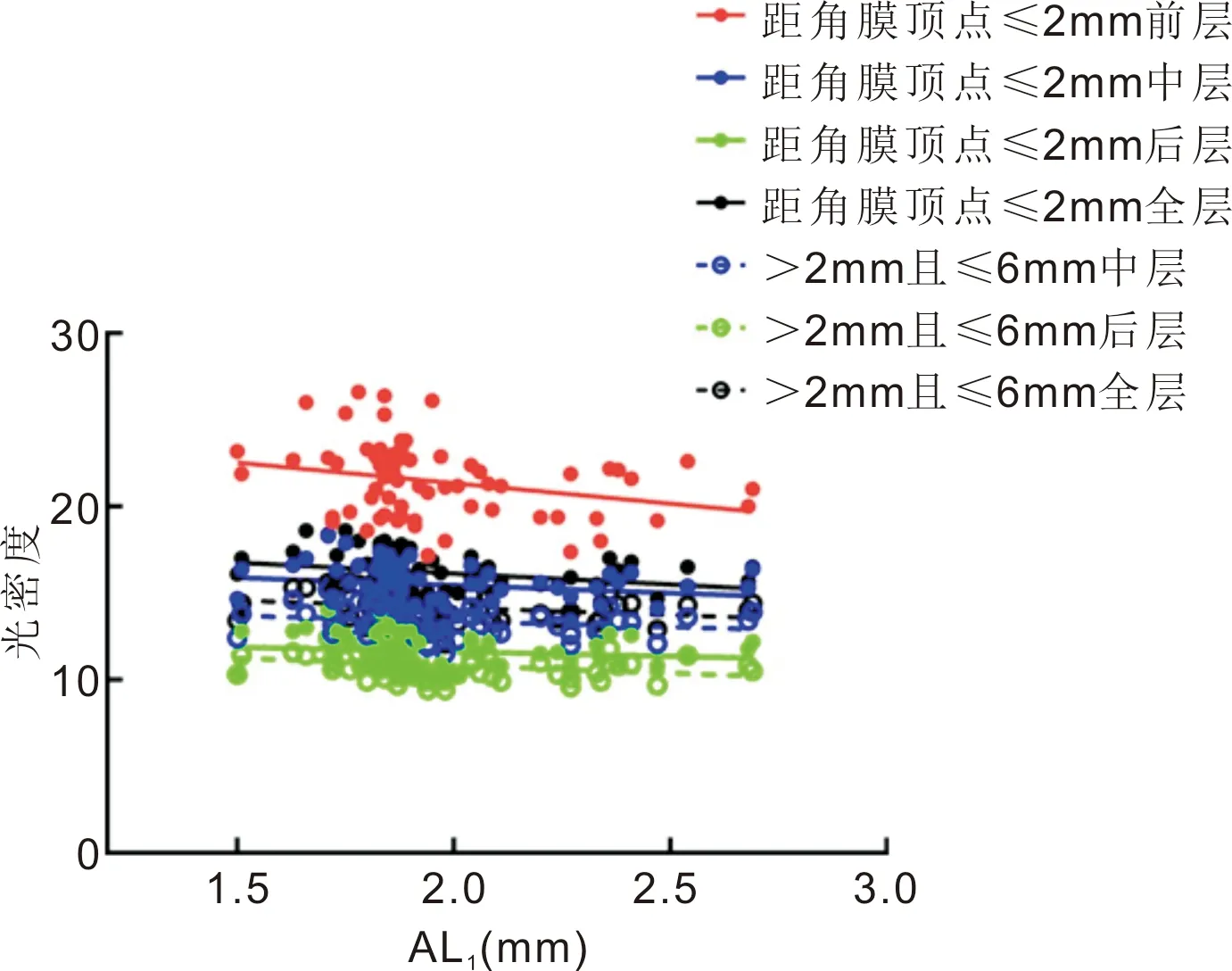
图4 距角膜顶点≤2mm前、中、后及全层光密度值,>2mm且≤6mm中、后及全层光密度与AL1的相关性。

图5 距角膜顶点≤2mm中层光密度值、>2mm且≤6mm中、后层光密度与AL2的相关性。
距角膜顶点≤2mm前层光密度与HCR呈负相关(r=-0.308,P=0.010),见图6。距角膜顶点≤2mm中、后层光密度、>2mm且≤6mm中层光密度与HCT均呈负相关(r=-0.292、-0.340、-0.262;P=0.014、0.004、0.028),见图7。距角膜顶点≤2mm前层及全层光密度、>2mm且≤6mm后层光密度与ARTh均呈负相关(r=-0.430、-0.293、-0.319;P<0.01,P=0.014、0.007),见图8。
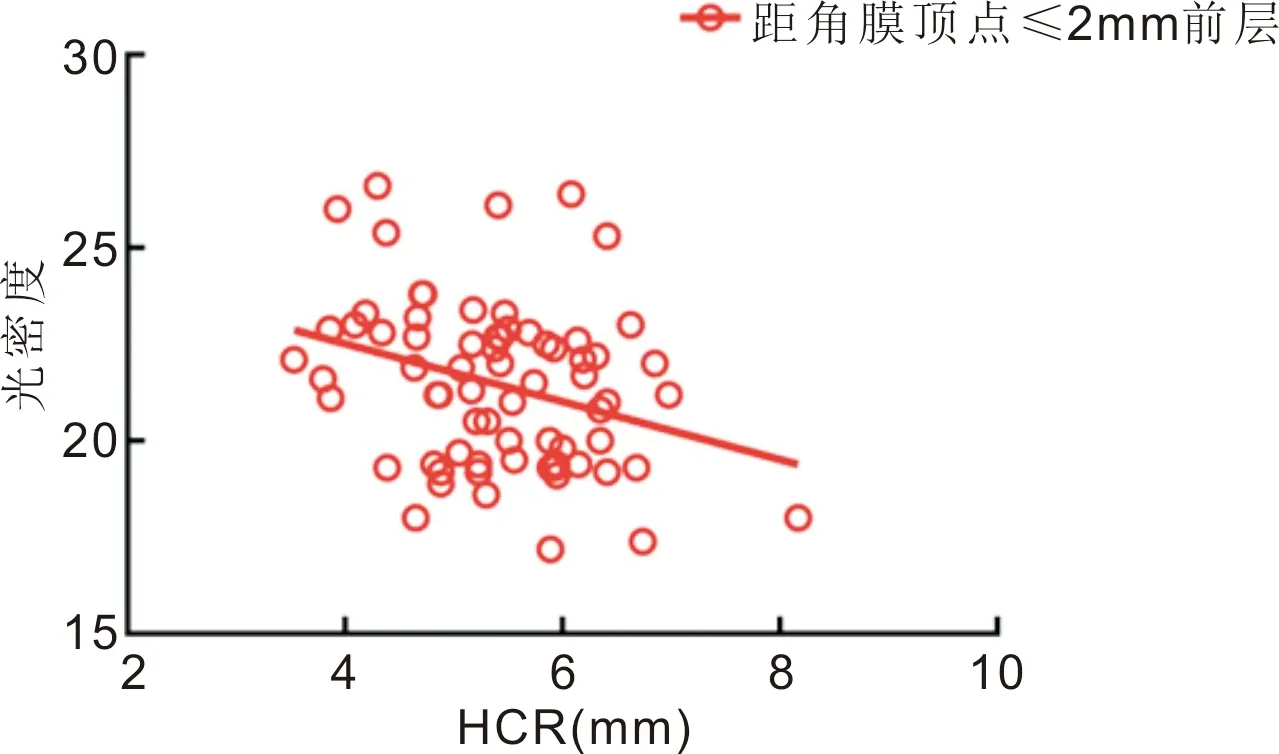
图6 距角膜顶点≤2mm前层光密度与HCR的相关性。

图7 距角膜顶点≤2mm中、后层光密度、>2mm且≤6mm中层光密度与HCT的相关性。
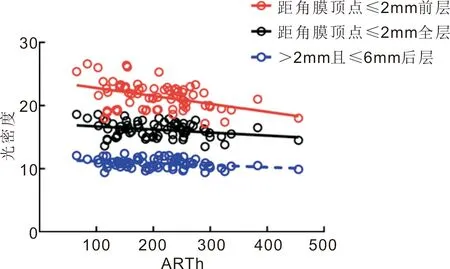
图8 距角膜顶点≤2mm前层及全层光密度、>2mm且≤6mm后层光密度与ARTh的相关性。
3讨论
圆锥角膜是一种以角膜前凸和变薄为特点的严重致盲性眼病,发病于青春期,渐进性发展,晚期需要进行角膜移植手术。圆锥角膜最早只能通过眼部体征来诊断;角膜地形图测量仪器出现后,形态学参数开始成为圆锥角膜诊断的主要指标;随着在体角膜生物力学测量技术的发展,我们认识到角膜生物力学性质的改变是圆锥角膜发生的根本原因[6]。近几年,角膜光密度通过光的散射描述人眼角膜组织透光性,正成为角膜组织的另一特性而被重视和研究。有研究发现,即便是角膜透明的圆锥角膜,其光密度值也明显高于正常人群[7-8],且与圆锥角膜的严重程度存在正相关[5]。Rehnman等[9]发现圆锥角膜交联术后光密度增高的程度与曲率降低幅度呈正比,光密度测定也被认为可能成为评估交联效果的补充措施。目前圆锥角膜光密度与角膜地形参数及生物力学特性的相关性方面的研究鲜有报道,本文旨在对这方面进行探讨。
角膜前表面Kmax是圆锥角膜重要的形态学指标,也是观察疾病进展的一个最常用参数。本研究发现,距角膜顶点≤2mm前层光密度与K1、K2、Km、Kmax均呈正相关。这与张梦雨等[10]的结果相一致,该研究认为圆锥角膜中央前层的光密度与Kmax显著正相关,与中央角膜厚度和最薄点角膜厚度显著负相关。此外,角膜后表面高度在一定程度上也衡量了角膜扩张的严重程度,本研究发现距角膜顶点≤2mm、>2mm且≤6mm前层及全层、>2mm且≤6mm后层光密度与前、后表面高度亦均呈正相关。这意味着角膜光密度,特别是前层的升高与圆锥角膜的严重程度相关。这与以往的研究相似,Anayol等[8]和Lopes等[11]也发现圆锥角膜中前部基质≤2mm、>2mm且≤6mm区域的角膜光密度较正常人群高;而且圆锥角膜越严重,角膜光密度越高。
圆锥角膜中胶原纤维生物力学性质减弱,角膜黏弹性降低,角膜对外力抵抗能力下降[6]。因此在外力的作用下更易发生变形,并且角膜变形时间缩短、变形的幅度增加[12]。Corvis作为一种在体测量角膜生物力学的仪器,可以很好评估角膜生物力学特性,在圆锥角膜诊断中提供了众多重要的参数,研究发现HCR、AL1、AL2在圆锥角膜中均显著降低,是圆锥角膜诊断的良好指标[4,12-13];HCT对圆锥角膜亦具有较好的诊断价值[14],角膜越软,越容易变形,在气压的作用下达到最大凹陷所需要的时间就越短。ARTh是指最薄点角膜厚度与角膜厚度变化率的比值,其值越小,代表中央角膜厚度薄或角膜厚度由内向外变化的幅度较大,圆锥角膜可能性越大。本研究中距角膜顶点≤2mm及>2mm且≤6mm的角膜光密度与AL1、AL2、HCR、HCT、ARTh均呈负相关,角膜中央区光密度的增高与生物力学的下降相一致。这与Shen等[15]的观点相似,都认为角膜光密度与圆锥角膜严重程度及生物力学相关,但Shen的结果显示角膜硬度相关参数SP-A1与角膜光密度呈负相关,而在本研究中未观察到这一点。
本研究结果显示很多形态学和生物力学的参数都与角膜中央区的光密度呈现相关性,这可能与锥顶距离角膜顶点平均距离为1.03mm有关。组织病理学研究显示,相对于其它部位,圆锥角膜锥顶周围的基质组织结构变化最为显著[6],角膜细胞活化,板层间出现位移和滑动,胶原纤维分布不均并且排列扭曲[16-17]。因此,圆锥角膜中央区光密度与圆锥角膜的形态及生物力学变化联系最为密切。
角膜光密度可以客观的反映角膜的透光性,精确洞察角膜光学质量变化。本研究结果显示圆锥角膜中央区光密度与角膜形态及生物力学参数存在一定相关性,可以考虑将其作为圆锥角膜的一个参考指标,用来评估疾病进展及治疗效果。本研究未设正常人群对照组,因为重点在于研究圆锥角膜光密度与角膜形态及生物力学的相关性,而不是比较圆锥角膜与正常人群的光密度差异。另外本研究样本量偏小,尚需进一步扩大样本量进行更深入的评估,以进一步验证上述结论,这也是我们下一步研究的方向。
- 国际眼科杂志的其它文章
- Assessment of macular vascular network after panretinal photocoagulation in the patients with diabetic retinopathy by OCTA
- Study on the sequence of morphological and angiographic changes due to intraocular pressure elevation in the optic nerve head
- 傅里叶域光学相干断层扫描仪测量角膜上皮厚度参数鉴别早期圆锥角膜
- 内质网应激在年龄相关性黄斑变性中的研究进展
- 加替沙星和左氧氟沙星对急性细菌性结膜炎有效性与安全性的Meta分析
- 地塞米松诱导的人小梁网基因表达谱变化及生物信息学分析

