随访护理在根除幽门螺杆菌感染消化不良患者中的干预效果
刘金苹
(沈阳市第六人民医院,辽宁 沈阳 110006)
消化不良在临床上比较常见,根据疾病性质,临床将消化不良划分为两类,即功能性消化不良、器质性消化不良[1-2]。其中功能性消化不良的发生率更高,主要是由于幽门螺杆菌感染所致。功能性消化不良的定义是缺乏任何能解释症状的器质性、系统性或代谢性疾病证据的情况下,起源于胃、十二指肠区域的消化不良症状表现,包括餐后饱胀感、早饱、上腹痛、上腹烧灼感。该疾病的发病机制尚未完全阐明,可能与胃肠动力异常、胃排空延迟、Hp感染、内脏高敏感性、精神心理因素、遗传易感性、脑肠轴及脑肠肽等因素密切相关,通常被认为是多种综合因素共同作用的结果。根据RomeⅢ诊断标准分类,可将功能性消化不良分为2种亚型:上腹痛综合征(epigastric pain syndrome,EPS)和餐后不适综合征(postprandial distress syndrome,PDS),但PDS和EPS的病因和机制非常复杂,给功能性消化不良的治疗带来一定的难度。PDS与胃动力紊乱、内脏感觉异常关系最密切,使用促动力药效果较佳,EPS主要与胃酸分泌异常有关,故而抑酸制剂可能效果更佳;另外,功能性消化不良患者常伴有焦虑、抑郁等症状,这些精神因素也与功能性消化不良的发生、发展有关,抗焦虑、抑郁药物也能取得一定效果。既往临床主要通过根除幽门螺杆菌来治疗该疾病,患者不需要住院,只需要在门诊进行治疗即可[3-4]。但由于患者与医护人员的交流时间比较短,再加上患者对疾病认识不充分,导致疾病的复发率较高。有学者通过临床研究发现,对功能性消化不良患者开展随访护理可以提升治疗效果与用药依从性,降低复发率[5-6]。鉴于此,本文将68例幽门螺杆菌感染消化不良患者为例进行分析,试探讨随访护理对患者的影响。
1 资料与方法
1.1 一般资料 观察时间在2020年2月至2021年2月,观察例数有68例,观察对象是幽门螺杆菌感染消化不良患者,随机分为两组,各34例。对照组中男女的构成比为19∶15;患者年龄18~68岁,平均年龄(43.26±3.52)岁;患病时长在1个月~12年,平均病程(5.37±1.46)年。研究组中男女的占比为20∶14;患者年龄18~68岁,平均年龄(43.58±3.24)岁;患病时长在2个月~12年,平均病程(5.36±1.44)年[7-8]。对比分析两组的各项资料,具有可比性(P>0.05)。纳入标准:患者经临床检查确诊为幽门螺杆菌感染消化不良;患者存在不同程度的恶心、嗳气等症状;本次研究获取伦理委员会的批准,且患者及家属同意参加研究并签字。排除标准:确诊为器质性消化不良患者;患者的心肝肾等器官存在严重器质性病变;患者的精神异常,不能配合完成治疗和护理。
1.2 方法 对照组开展常规护理,具体方法为:①加强健康宣教。结合患者对疾病的认知程度、文化水平等选择合适的宣教方法,仔细向患者介绍治疗方法以及预期达到的效果,叮嘱患者在日常生活中注意个人卫生,需要仔细消毒餐品用品,最好单独使用餐具,避免感染家庭成员。此外,嘱咐患者需要保持健康的作息时间,戒烟戒酒[9-10],注意饮食。②加强对患者的药物指导。仔细向患者介绍每种药物的功效、作用机制以及用法用量,强调可能出现的不良反应,告知患者遵医嘱用药对减少药物不良反应的重要性,以及不遵医嘱用药可能产生的后果等。嘱咐患者在用药期间不要服用降脂或非甾体类抗炎药物,严格按照顺序用药[11-12],在早餐前和晚餐前30 min服用奥美拉唑,在午餐前和睡前30 min服用胶体果胶铋,在早餐后和晚餐后30 min服用阿莫西林和克拉霉素。教导患者学习观察治疗期间的表现,若是出现异常反应需要及时到医院进行检查和治疗。在常规护理的基础上,研究组展开随访护理[13-14],建立随访小组,制订随访计划,通过此种方式了解患者干预状况,确保治疗效果。随访教育为健康教育的延伸,详细方法为:患者除了接受健康宣教和药物指导后,需要对患者进行随访干预,在治疗第3天和第14天通过电话的方式进行随访,了解患者的用药情况、临床症状改善情况等,通过随访评估患者的用药依从性,叮嘱患者遵医嘱用药,保证合理的饮食与作息时间。对于出现不良反应的患者,辅助患者分析不良反应发生的原因,指导患者减轻不良反应的方法,通知患者复查时间[15-16],叮嘱患者准时到门诊复查。此外,告知患者若是遇到问题,可以与医护人员联系,在医护人员的指导下解决问题。
1.3 观察指标 比较两组中医证候积分的差异,临床症状包括嗳气、恶心、早饱以及上腹烧灼感四项,每项计为0~3分,分数越高,评定为症状越严重。统计两组的治疗依从性,判断依据[4]:①患者可以完全遵医嘱正确用药,评定为完全依从。②患者大约有70%以上的时间可以遵医嘱用药,评定为部分依从。③患者能够遵医嘱正确用药的时间低于70%,并且存在更改药物剂量或者停药的情况,评定为不依从。仔细记录完全依从和部分依从的例数,计算依从率。观察两组护理满意度的差异,采用本院自拟满意度问卷调查表进行评估,调查表从沟通交流、服务态度、信息告知以及护理责任感4个方面进行判断,每个方面计为0~10分,分数越高表示患者对护理服务越满意。
1.4 统计学方法 研究所得数据均录入至Excel 2019中予以校对,采用SPSS23.0软件进行处理。()表示计量资料,百分比(%)表示计数资料。计量资料用t检验,而计数资料用卡方(χ2)检验。P评定检验结果,P>0.05提示无统计学差异,P<0.05提示有统计学差异。
2 结果
2.1 评价两组中医证候积分的差异 干预前在嗳气、恶心、早饱以及上腹烧灼感积分上,两组的分数比较相似,差异不大(P>0.05);经干预后,两组的分数明显降低,且研究组低于对照组(P<0.05)。见表1。
表1 评价两组中医证候积分的差异(分,)
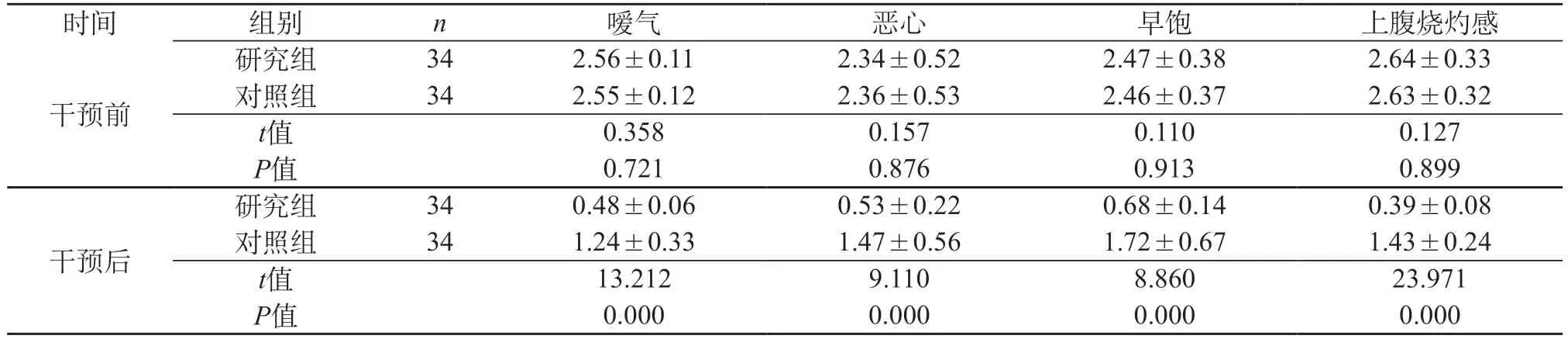
表1 评价两组中医证候积分的差异(分,)
2.2 评价分析两组治疗依从性的差异 通过统计发现,研究组患者中,完全依从、部分依从以及不依从的例数各自有19例、14例、1例,依从率为97.06%(33/34)[17-18];对照组患者中,完全依从16例,部分依从11例,不依从7例,依从率为79.41%(27/34)。由此看出,在依从率上,研究组明显高于对照组(χ2=15.005,P=0.000)。
2.3 对比分析两组满意度的差异 通过调查发现,在沟通交流、服务态度、信息告知以及护理责任感评分上,研究组分别为(9.24±0.38)分、(9.06±0.44)分、(8.94±0.52)分、(9.06±0.38)分,明显高于对照组的(8.72±0.23)分、(8.73±0.25)分、(8.32±0.33)分、(8.67±0.25)分,对比具有差异(t=6.826、3.802、5.870、4.999,P=0.000、0.000、0.000、0.000)
3 讨论
消化不良属于一种由多种致病因素共同参与及作用所致的胃肠道综合征,与患者的心理因素、胃肠激素和幽门螺杆菌感染有密切的关系。大多数消化不良患者均存在不同程度的焦虑、抑郁症状,导致生活质量普遍下降。在临床上表现为嗳气、早饱等症状,给患者的日常生活带来不良影响[19-20]。功能性消化不良的类型包括3种:运动障碍性消化不良患者的主要症状为上腹饱胀不适、早饱、胃烧灼感、胸骨后不适、反酸及食物反流等。溃疡样消化不良患者的主要症状为上腹痛,可发生在晚上,可呈间歇痛或周期发作痛,抗酸药可缓解,但前提是这些患者必须做胃镜排除消化性溃疡。特发性消化不良是指尚不能根据其症状特点而归为上述某一类型者。
功能性消化不良缺乏器质性病变依据,且常伴有抑郁和(或)焦虑等精神症状。随着人们生活越来越不规律,不注意饮食健康,患有功能性消化不良的患者越来越多。据消化科门诊统计,功能性消化不良患者占就医患者总数的20%~40%,且有逐渐加剧的趋势,可以说对这种疾病快速高效的治疗显得刻不容缓。目前,针对功能性消化不良的研究虽然较多,但其病因病机仍无明确。主流观点认为,功能性消化不良与胃肠动力紊乱、胃酸分泌和内脏感觉功能异常等相关,而胃肠动力紊乱、内脏感觉功能异常是功能性消化不良的重要原因。目前的研究表明可能由以下几种原因导致功能性消化不良:①胃酸分泌功能异常,从而导致胃和十二指肠对于酸性的敏感耐受程度改变。②胃动力不足。③精神压力等因素。有学者认为,精神因素是功能性消化不良的最常见病因。多数功能性消化不良患者均患有不同程度的焦虑和抑郁症状,常规的药物治疗效果往往欠佳,导致患者的生活质量普遍下降。常规的对症治疗和护理虽然能够控制病情进展,但仍存在病情反复发作,多次治疗达不到预期效果的状况。消化不良常常在门诊配药后回家进行治疗,由于患者对疾病缺乏认识,居家治疗降低了患者的依从性,不利于预后[21-22]。常规的对症治疗和护理虽然能够控制病情进展,但仍存在病情反复发作,多次治疗达不到预期效果。单一药物治疗功能性消化不良的疗效均不理想,多数研究证实联合用药疗效优于单一用药。因此,临床需加强对消化不良患者的治疗与护理干预。
对于功能性消化不良患者的治疗主要包括2种。第一种为一般性治疗,即调节患者的饮食等生活习惯,从而减轻病症,减轻患者心理负担,提高患者生活质量。第二种为药物治疗,但该疾病至今仍然没有特效药,因为截至目前为止该疾病的发病原因和机制尚不明确。现在主要依靠医师经验进行治疗。临床常见的药物有以下几类:抑制胃酸分泌药物、促进胃肠动力药物和抗抑郁药物等。上述药物功能各有偏重,可见联合给药是治疗功能性消化不良疾病、改善患者生活质量的最好方法[23]。
目前,临床主要采用电子胃镜检查、Hp检验、影像学检查等方法对该疾病进行确诊,以期为患者提供对症支持治疗,促进临床治疗效果的显著提升。临床通过测定血浆神经肽S受体-1(NPSR1)、降钙素基因相关肽(calcitoningene-related peptide,CGRP)、白细胞介素6(interleukin-6,IL-6)为判定功能性消化不良患者不同类型提供客观依据,刺激NPSR1、CGRP释放,抑制IL-6释放有助于改善功能性消化不良患者的临床症状。神经肽(neural peptides,NPS)是2002年发现的20个氨基酸组成的一种神经肽,广泛分布于神经系统和多种器官组织中,构成了一种新的神经肽系统,参与调节觉醒与睡眠、焦虑与抑郁、食物摄入与能量代谢、学习与记忆、神经内分泌与免疫等过程。NPSR1由胃肠道细胞表达,参与炎症、焦虑及伤害性刺激等。有研究发现NPSR1参与胃肠道功能遗传易感性,与肠上皮细胞功能障碍、结肠运动及感觉功能、餐后饱胀等密切相关,扰乱FGID患者的胃肠道功能。有研究显示,NPS可以通过激活其受体NPSR1,引发细胞内Ca2+动员,从而调控失眠和焦虑。NPS可能与其他神经递质相互作用而调节焦虑与应激反应。CGRP是广泛分布于中枢和外周神经系统的神经肽,内含有37个氨基酸,可分为αCGRP、βCGRP两类,均发挥相似的生物学作用,可使肠道运动增强,加快肠内容物的排泄,促使血液回流。动物实验表明,FD大鼠的延髓、胸髓中CGRP表达增强,外源性传入神经和内源性神经元中均发现CGRP存在;此外,CGRP在延髓和胸髓中发挥对内脏感觉的影响。IL-6是一种炎性细胞因子,活化的成纤维细胞和T细胞产生的淋巴因子,能使B细胞前体产生抗体的细胞,和集落刺激因子协同,能促进原始骨髓源细胞的生长和分化,增强自然杀伤细胞的裂解功能。IL-6能激活胃肠道黏膜下层神经元,刺激胃肠蠕动及分泌,IL-6与胃肠功能存在关联。此外,IL-6与抑郁症呈明显剂量-反应关系[24]。
本研究应用随访护理对功能性消化不良患者进行干预,达到了预期的效果。常规护理虽然可以向患者介绍药物用法用量等,但是多数患者在症状减轻或者消失后不能继续遵医嘱用药,容易导致病情反复发作。随访护理属于全程护理模式,能够为患者提供一对一的护理干预,及时有效解决患者治疗期间遇到的问题,促使患者尽早稳定病情[25]。在随访护理中,随访人员可以动态观察患者的病情,及时给予相应的健康指导,满足患者的实际需求,提高依从性。翟经鹏[1]在研究中发现随访护理可以减少患者的不良反应,提高患者的治疗依从性和护理满意度,这与本次研究结果极为相似。本次研究结果发现,研究组经随访护理干预后,其治疗依从率以及护理满意度评分明显高于采用常规护理的对照组(P<0.05),提示随访护理的效果更佳。本次研究发现,在嗳气、恶心、早饱以及上腹烧灼感积分上,研究组低于对照组(P<0.05),提示随访护理可以改善患者的临床症状,提高治疗效果。建立随访小组,为患者制订随访计划,针对患者自身具体状况进行选择性健康宣教。针对患者的病情变化和预防等工作进行宣讲,嘱患者科学合理的控制饮食,提倡健康的生活方式,及时有效进行药物系统性治疗。随访教育与常规性教育不同,在进行随访的同时可实现监督功能。通过定期随访电话的方式对患者进行监督。本研究发现,由于不定时进行监督,对多数患者可形成有效的监督,护理依从性均显著提升。此外,由于部分患者会对疾病过度关注,易产生焦虑情绪。因此,本研究在护理过程中更重视患者的心理干预,引导患者建立正确的治疗观念,同时通过听音乐、运动等方式可以有效舒解患者不良情绪。针对年龄大或受教育程度较低、对疾病重视程度低的患者,通过持续性监督和教育,提升疾病认识程度,继而提升患者对护理的满意度。
综上所述,随访护理用于幽门螺杆菌感染消化不良患者,护理效果显著,在改善患者临床症状与提升依从性方面起着重要的作用,可有效提高患者的满意度,具有较高的临床推广意义。

