妊娠期合并HIV 感染产妇不同分娩方式的分娩并发症及结局观察
吴 蔚 石 越 吴宇碧
广西壮族自治区柳州市妇幼保健院产科,广西柳州 545001
人类免疫缺陷病毒(human immunodeficiency virus,HIV)可通过口腔、肛门、生殖器及带有病毒的阴道分泌液、血液、乳汁、精液等传播[1-2]。有研究指出,约90%的新生儿通过母婴传播方式感染HIV,若未及时治疗,易造成婴儿死亡,死亡率高达10%~15%[3-4]。有研究发现,新生儿HIV 感染多在分娩前后,故妊娠期合并HIV 感染产妇如何选择更加有效安全的分娩方式来改善妊娠结局,成为临床亟需解决的问题[5-6]。基于此,本研究对妊娠期合并HIV 感染产妇不同分娩方式的分娩并发症及结局展开初步探讨,旨在为临床提供可靠的理论支持。
1 资料与方法
1.1 一般资料
选取广西壮族自治区柳州市妇幼保健院(以下简称“我院”)2018 年1 月至2020 年1 月收治的106 例妊娠期合并HIV 感染产妇,根据不同分娩方式分为观察组(剖宫产,50 例)和对照组(阴道分娩,56 例)。观察组年龄20~44 岁,平均(32.11±6.18)岁;孕龄38~41 周,平 均(39.44±2.11)周;体 重63~74 kg,平 均(66.95±5.61)kg;初产妇39 例,经产妇11 例;合并糖尿病11 例,合并高血压10 例,合并子宫肌瘤9 例。对照组年龄21~43 岁,平均(33.95±5.23)岁;孕龄37~40 周,平均(38.91±2.03)周;体重65~73 kg,平均(65.84±6.05)kg;初产妇41 例,经产妇15 例;合并糖尿病13 例,合并高血压10 例,合并子宫肌瘤10 例。两组一般资料比较,差异无统计学意义(P >0.05),具有可比性。本研究经我院伦理委员会批准。
纳入标准:①经HIV 抗体检测结果为阳性;②年龄≥20 周岁;③足月分娩及头位妊娠;④签署知情同意书。排除标准:①合并其他恶性肿瘤疾病;②胎儿宫内缺氧;③有药物过敏史;④有麻醉禁忌证;⑤有阴道禁忌证;⑥有精神疾病史。
1.2 分娩方法
两组均建立静脉通路(≥2 条),作心电监护。对照组行阴道分娩,分娩前给予齐多夫定片(浙江海正药业股份有限公司,生产批号:20150420),初始给药计量为2 mg/kg,分娩中按1 mg/(kg·h)持续静脉滴注,500 mg/d;分娩前常规消毒,根据生产情况合理给予会阴侧切。观察组采用剖宫产,齐多夫定片给药方案与对照组一致,常规麻醉,行腹壁及子宫切开术,取出胎儿并剥离胎衣后依次缝合子宫壁、腹壁。两组分娩后均给予抗生素干预。
1.3 观察指标
1.3.1 应激因子 采用BM6010/C 全自动生化分析仪及配套试剂(希森美康),经酶联免疫吸附试验检测产前及产后12 h 血浆去甲肾上腺素(norepinephrine,NE)、血清皮质醇(cortisol,Cor)、血管紧张素Ⅱ(angiotensin Ⅱ,AngⅡ)。
1.3.2 分娩时间 记录产妇总分娩时间。
1.3.3 分娩并发症 统计产妇产后大出血、产后便秘及产褥感染发生情况。
1.3.4 不良妊娠结局 统计新生儿HIV 感染、宫内窘迫、羊水过多及早产儿发生情况。
1.3.5 新生儿评分及出生体重 采用新生儿Apgar 评分[7]评价分娩后1、3、5 min 的新生儿情况,共5 个维度,即皮肤颜色、运动与肌张力、呼吸、心搏速率及反射,总分10 分,分数越低,表示新生儿情况越差;记录新生儿出生时体重。
1.4 统计学方法
采用SPSS 22.0 软件进行数据分析,计量资料用均数±标准差()表示,多个时间点的比较采用重复测量方差分析,两组间比较采用t 检验;计数资料用例数或百分率表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组产前及产后12 h 应激因子比较
产前,两组NE、Cor、AngⅡ水平比较,差异无统计学意义(P >0.05);产后12 h,两组NE、Cor、AngⅡ水平高于产前,且观察组高于对照组,差异均有统计学意义(P <0.05)。见表1。
表1 两组产前及产后12 h 应激因子比较()
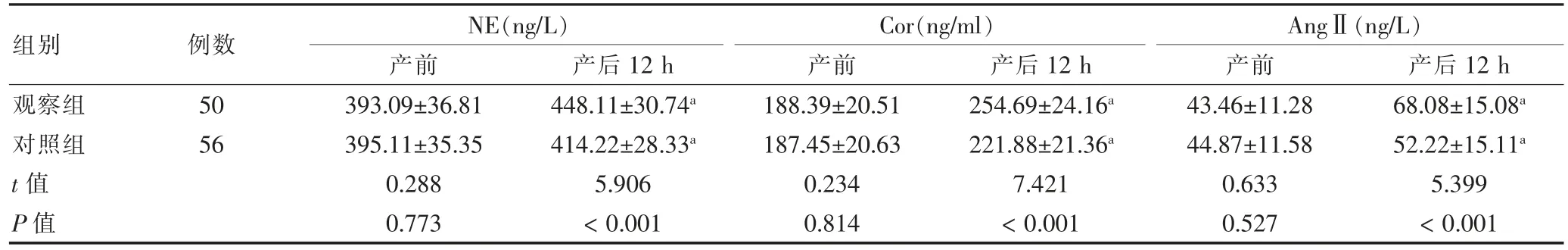
表1 两组产前及产后12 h 应激因子比较()
注:与同组产前比较,aP <0.05。NE:去甲肾上腺素;Cor:血清皮质醇;AngⅡ:血管紧张素Ⅱ
2.2 两组总分娩时间比较
观察组总分娩时间为(69.39±1.25)min,短于对照组的(729.36±152.37)min,差异有统计学意义(t=30.613,P <0.05)。见表2。
2.3 两组分娩并发症总发生率比较
观察组分娩并发症总发生率高于对照组,差异有统计学意义(P <0.05)。见表2。

表2 两组分娩并发症总发生率比较[例(%)]
2.4 两组不良妊娠结局总发生率比较
观察组不良妊娠结局总发生率低于对照组,差异有统计学意义(P <0.05)。见表3。
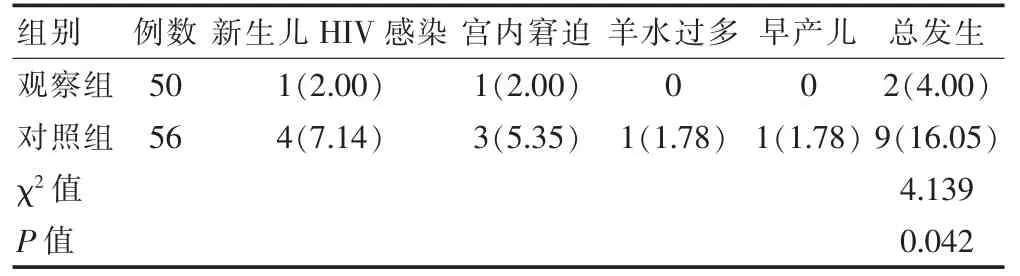
表3 两组不良妊娠结局总发生率比较[例(%)]
2.5 两组Apgar 评分比较
整体分析发现:两组时间比较,差异有统计学意义(P <0.05)。进一步两两比较,组内比较:分娩后3、5 min,两组Apgar 评分低于分娩后1 min;分娩后5 min,两组Apgar 评分低于分娩后3 min,差异有统计学意义(P <0.05)。组间比较:分娩后1、3、5 min,两组Apgar 评分比较,差异无统计学意义(P >0.05)。见表4。
表4 两组Apgar 评分比较(分,)
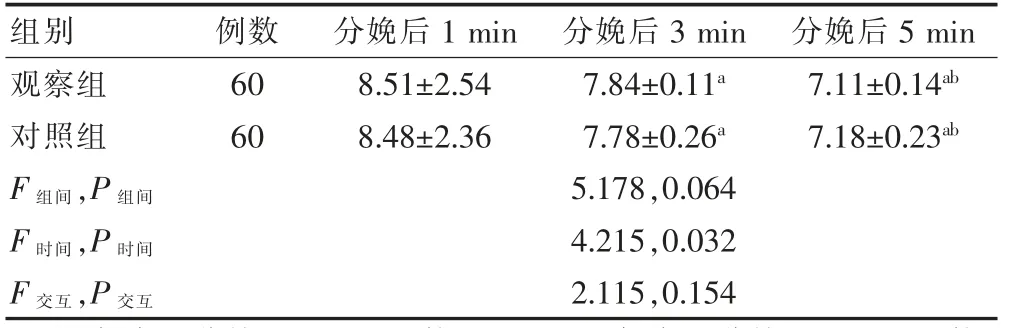
表4 两组Apgar 评分比较(分,)
注:与本组分娩后1 min 比较,aP <0.05;与本组分娩后3 min 比较,bP <0.05
2.6 两组新生儿出生体重比较
观察组新生儿出生体重为(2.85±0.31)kg,对照组为(2.94±0.38)kg,两组比较,差异无统计学意义(t=1.326,P=0.187)。
3 讨论
HIV 感染新生儿自身免疫力较低,对病毒的抵抗力不高,相较于成人HIV 感染者死亡风险更高,故有效阻断新生儿感染HIV 病毒,对保障新生儿生命安全有重要的意义[8-10]。有研究指出,新生儿除了通过宫内传播及母乳喂养两种方式感染HIV 病毒外,还会通过母体分娩感染HIV,故选择安全的分娩方式是降低新生儿感染HIV 病毒的重要途径[11-13]。
有文献指出,阴道分娩出血少、恢复快,新生儿肺炎发生率降低;而剖宫产可减轻产妇分娩痛感,缩短产程[14-15]。本研究结果显示,观察组总分娩时间均短于对照组,与上述报道一致。但本研究中,观察组产后大出血、产褥感染等分娩并发症发生率高于对照组,提示剖宫产虽可缩短产妇产程时间,但剖宫产手术作为侵入性操作会增加产后出血量,产妇卧床时间延长,产褥感染风险增加。此外,本研究结果显示,观察组产后12 h,NE、Cor、AngⅡ水平高于对照组,提示剖宫产会提高产妇心理应激反应,与应海燕等[16]研究结果一致。妊娠期合并HIV 感染产妇发生应激反应或与剖宫产手术性质有关,产后创伤应激更为突出,而临床通过采用相应的干预措施可降低或避免产妇出现严重应激反应[17-18]。
健康产妇采用阴道分娩可将降低分娩并发症,减少应激反应,但妊娠期合并HIV 感染产妇在分娩时应将新生儿HIV 感染风险作为首要考虑条件[19-20]。阴道分娩中胎膜破裂风险大,胎儿体内更易混入产妇血液;当胎儿进入产道,产妇阴道分泌物、脱落细胞、血液等可直接接触胎儿口部、肛门等,增加HIV 感染率[21-22]。有研究发现,怀有双胎的HIV 感染产妇在阴道分娩中,第一个出生的胎儿感染HIV 的概率明显高于第二个出生的胎儿,这或与早出生胎儿更早接触阴道中感染体液有关,进一步说明婴儿越早、越久接触母体感染阴道分泌物、血液等,感染HIV 病毒的概率就越大[23-24]。本研究结果显示,观察组新生儿HIV 感染等不良妊娠结局发生率低于对照组,提示剖宫产可降低新生儿HIV 感染发生风险。究其原因,剖宫产可减少胎膜屏障破裂风险,阻止感染血液混入胎儿体内,能避免胎儿接触带有病毒的阴道分泌物。
本研究还通过Apgar 评分评价不同分娩方式对新生儿的影响,结果显示,分娩后1、3、5 min,两组Apgar 评分比较,差异无统计学意义(P >0.05);此外,两组出生体重比较,差异无统计学意义(P >0.05)。与武玉蓉[25]研究结果一致,提示剖宫产不会对新生儿造成不良影响。
综上所述,妊娠期合并HIV 感染产妇选择不同分娩方式各有优势,但剖宫产能缩短产程时间,降低新生儿HIV 感染发生风险,为临床提供一定参考。但本研究也存在一定不足之处,所选样本量过低,在今后可适当扩大样本量深入分析探讨,为此领域提供客观理论支持。

