儿童间歇性外斜视手术前后双眼调节功能变化
郭丽莉 王乐今
作者单位:北京大学人民医院眼科 眼视光中心 眼病与视光医学研究所 视网膜脉络膜疾病诊治研究北京市重点实验室 北京大学医学部眼视光学院 100062
间歇性外斜视是儿童最常见的斜视类型,尤其是在中国[1-2],它是介于外隐斜和恒定性外斜视之间的一种状态,临床表现为双眼间歇性外斜视,阳光下眯眼,视疲劳等。间歇性外斜视的发病年龄多在3~6岁,随年龄增长,保持正位的控制能力逐渐下降,部分患者最后发展成恒定性外斜视[3]。在病程中,患者的双眼视功能逐渐受到破坏,为了保持双眼单视功能,患者需要动用额外的融像性集合来控制眼位[4]。而人眼的调节-聚散是一个相互交叉的联动系统[5],额外的集合势必引起过多的调节,进而影响患儿的调节功能甚至导致屈光不正。目前,已有研究表明间歇性外斜视与近视之间存在着共现性疾病的关系[6]。儿童间歇性外斜视的主要治疗方式是手术,术后患儿的眼位偏斜得到纠正,融合功能获得改善。为了进一步探讨与融合功能联动密切的调节功能在手术前后的变化,我中心筛选了间歇性外斜视患儿作为研究对象,进行了此项前瞻性研究。
1 对象与方法
1.1 对象
收集2020 年9—12 月在北京大学人民医院眼科就诊的、需要手术治疗的、斜视度数≥15△、无弱视的间歇性外斜视患儿24 例,男12 例,女12例;年龄7~14(9.3±2.0)岁;等效球镜度右眼(-1.44±1.83)D,左眼(-1.38±1.75)D;斜视度视远为-25(-54,-25)△,视近为-37.5(-80,-30)△。纳入标准:①视远或视近外斜度数≥15△的间歇性外斜视,根据现有临床适应证需要进行手术治疗;②单眼最佳矫正视力(BCVA)≥1.0,近视<-6.00 D,远视<+1.00 D;③双眼屈光参差≤1.5 D;④年龄6~14 岁,能配合进行检查;⑤无眼球运动异常、明显的垂直斜视(<5△)、A-V型斜视、分离性垂直偏斜(Dissociated vertical deviation,DVD)、眼球震颤、集合麻痹、调节麻痹等;⑥既往无眼部手术史、其他眼部及全身性疾病。所有参与者均签署知情同意书。本研究通过北京大学人民医院伦理委员会论证(批号:2019PHE037),并且遵循赫尔辛基宣言。
1.2 方法
所有研究对象分别在术前、术后1个月和术后3个月分别接受以下眼部检查。
1.2.1 屈光状态检查 所有研究对象在使用复方托吡卡胺散瞳后,由同一位验光师检影验光后在自动验光仪(RM8900,日本Topcon公司)上进行主觉验光,并进行红绿测试。
1.2.2 主导眼 采用卡洞法测量主导眼。将中心带有一个小孔(15 mm×20 mm)的矩形卡片放在受检者面前15 cm处,双眼通过小孔注视3 m远处直径为2.5 cm的点,令受检者闭左眼,若仍能看到点,则右眼为主导眼,若看不到点,左眼为主导眼。重复3次检查。
1.2.3 斜视度 采用交替遮盖联合三棱镜中和法检查受检者远屈光矫正下6 m及33 cm处的斜视度,重复检查3次。
1.2.4 双眼调节反应 采用融像交叉柱镜法进行测量。受检者的主觉验光结果置于综合验光仪上,40 cm,双眼注视十字视标,若垂直线清晰,加负球镜至两线同等清晰,所加负球镜值为调节超前量。若水平线清晰,加正球镜至两线同等清晰,所加正球镜值为调节滞后量。
1.2.5 NRA/PRA 受检者的主觉验光结果置于综合验光仪上40 cm,受检者注视近距单行视标,先测负相对调节(Negative correlation regulation,NRA),以+0.25 D级率逐渐增加双眼镜片直至受检者首次报告持续模糊,所增加的正镜片即为NRA。再以-0.25 D级率逐渐增加双眼镜片直至受检者首次报告持续模糊,所增加的负镜片即为正相对调节(Positive correlation regulation,PRA)。
1.2.6 调节灵敏度 使用±2.00 D反转拍镜片40 cm处。先将反转拍+2.00 D一侧镜片置于受检者眼前,当报告视标清晰时,检查者迅速将另一面带有-2.00 D的镜片反转至受检者眼前,当报告视标清晰时再次反转。记录1 min受检者看清视标的循环次数(看清+2.00 D和-2.00 D各1次为1个循环)。分别检查双眼和单眼调节灵敏度。
1.3 统计学方法
前瞻性临床研究。应用SPSS 26统计分析软件,同一研究对象术前及术后的双眼调节功能数据(调节反应、NRA/PRA,调节灵敏度)采用单因素重复测量方差分析;主导眼和非主导眼的术前及术后调节灵敏度数据采用两因素重复测量方差分析。以P<0.05为差异有统计学意义。
2 结果
2.1 术后斜视度
患者术后1 个月的平均斜视度视远为-2.5(-4.0,0.0)△,视近为-3.5(-5.0,-2.0)△。术后3个月的平均斜视度视远为-2.0(-3.0,0.0)△,视近为-3.0(-4.75,-2.0)△。其中,术后1个月和术后3 个月的平均视远斜视度相比差异没有统计学意义(Z=-1.269,P=0.204);术后1个月和术后3个月的平均视近斜视度相比差异有统计学意义(Z=-2.463,P=0.014)。
2.2 双眼调节反应
患者术前、术后1 个月和术后3 个月的双眼调节反应见表1。术前、术后1 个月和术后3 个月的双眼调节反应差异具有统计学意义(F校正=6.380,P=0.007)。术后3个月时双眼调节反应比术前增加了0.20 D[95%置信区间(Confidence interval,CI):0.033~0.363 D,P=0.015]。
2.3 NRA/PRA
患者术前、术后1个月和术后3个月的NRA见表1。术前、术后1 个月和术后3 个月的NRA差异具有统计学意义(校正F=5.019,P=0.015)。术后3 个月时NRA比术前显著增加了0.29 D(95%CI:0.012~0.571 D,P=0.039)。
患者术前、术后1个月和术后3个月的PRA见表1。术前、术后1 个月和术后3 个月的PRA差异具有统计学意义(F校正=5.444,P=0.029)。术后3个月时PRA比术前显著增加了-1.05 D(95%CI:0.125~1.979 D,P=0.023)。
2.4 调节灵敏度
患者术前、术后1个月和术后3个月的双眼调节灵敏度见表1。术前、术后1个月和术后3个月的双眼调节灵敏度差异具有统计学意义(F校正=29.816,P<0.001)。术后1 个月时双眼调节灵敏度比术前显著增加了2.58 cpm(95%CI:1.485~3.681 cpm,P<0.001),术后3 个月时双眼调节灵敏度比术前显著增加了3.33 cpm(95%CI:1.937~4.729 cpm,P<0.001)。
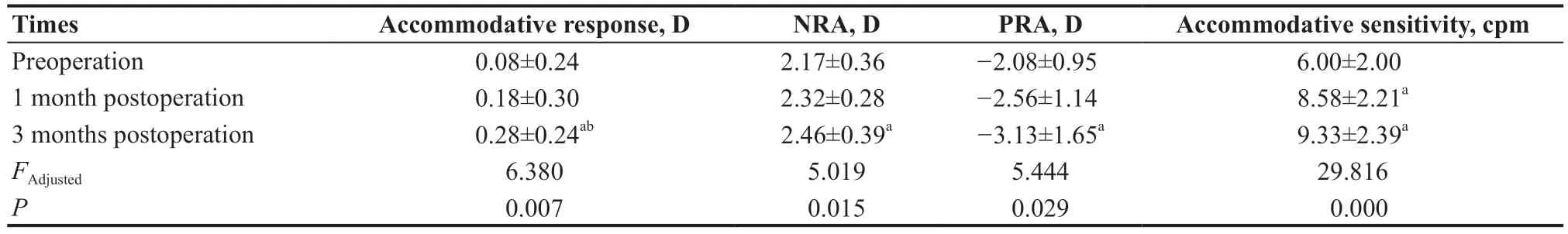
表1.患者手术前后双眼调节反应、NRA/PRA、调节灵敏度的比较Table 1.Comparison of accommodative response,NRA/PRA and accommodative sensitivity before and after surgery
患者术前、术后1 个月和术后3 个月的主导眼调节灵敏度分别为(5.42±1.91)cpm、(8.00±1.82)cpm和(10.29±2.51)cpm。患者术前、术后1 个月和术后3 个月的非主导眼调节灵敏度分别为(4.71±2.05)cpm、(6.67±2.30)cpm和(9.83±2.67)cpm。术前、术后1个月和术后3个月的主导眼调节灵敏度和非主导眼调节灵敏度之间的差异具有统计学意义(F校正=115.590,P<0.001)。术后1个月时主导眼调节灵敏度比术前显著增加了2.58 cpm(95%CI:1.644~3.523 cpm,P<0.001),术后3个月时主导眼调节灵敏度比术前显著增加了4.88 cpm(95%CI:3.665~6.085 cpm,P<0.001)。术后1个月时非主导眼调节灵敏度比术前显著增加了1.96 cpm(95%CI:1.019~2.898 cpm,P<0.001),术后3个月时非主导眼调节灵敏度比术前显著增加了5.13 cpm(95%CI:3.915~6.335 cpm,P<0.001)。此外,通过组间比较,我们发现术后1 个月时主导眼调节灵敏度比术前显著提高了1.33 cpm(95%CI:0.130~2.537 cpm,P=0.031)。
3 讨论
调节是指人眼为了看清不同距离的物体而动用屈光系统的屈光力使物体精准聚焦在视网膜上的能力。调节的发生必然引起集合的改变,反之,集合又会产生新的调节,在中枢神经系统的参与下,二者构成了人眼聚散-调节交叉联动系统,在保持正常眼位、维持清晰视觉方面发挥着重要作用。
NRA/PRA是评估在集合不变双眼同时注视时眼增加和减少调节的能力。NRA表示眼睛调节放松的能力,PRA则代表眼睛的调节储备,二者是人眼获得清晰舒适持久视觉的必要条件之一。本研究发现儿童间歇性外斜视患者在术后3个月时的NRA/PRA平均值比术前有显著提高。在集合一定的情况下,我们还分析了调节反应在间歇性外斜视手术前后的变化。调节反应代表了视觉系统对固定刺激的精准反应程度,若调节反应量大于刺激量,称为调节超前,反之称为调节滞后。我们发现患者术前双眼调节反应平均值表现为调节超前,与之前的研究结果[7-8]一致;术后1个月时调节反应平均值与术前相比有所改善但不存在统计学意义,3个月时发生显著性变化。同时,我们还发现患者术后视远及视近斜视度的变化也有此趋势:术后1个月时,患者视远及视近斜视度之间差异无统计学意义,至术后3个月时,患者的视近斜视度明显小于视远斜视度,且二者存在统计学意义。由此可见,随着患者术后眼位的改善,双眼调节功能也有所提高,术后3个月时改善程度明显好于术后1个月。术后斜视度和调节功能参数之间的变化的一致性提示了眼位和调节之间存在着密切联系:斜视手术后,患者眼位得到纠正,双眼的融合功能和控制力得到改善和维持[9-11],术前为了保持眼球正位所动用的额外融像性集合减少,眼球的聚散-调节系统有机会处于放松休息状态,调节功能参数得到改善。
调节灵敏度是眼球调节功能重要的参数之一[12],反应了调节反应变化的灵敏度,与调节反应表示眼球的静态功能不同,调节灵敏度代表了调节反应动态变化的情况。单眼调节灵敏度直接反应了调节反应的动态变化;不仅如此,双眼调节灵敏度还能反应出双眼聚散-调节系统之间的互相作用关系,代表了双眼交互作用的动态变化,是判断双眼视觉功能正常与否的重要参数。本研究中,间歇性外斜视患者术前主导眼和非主导眼之间的调节灵敏度存在显著性差异,不同眼别调节功能之间存在差异性,这与以往的研究结果相一致[13-14]。术后1个月和3个月时,患者主导眼和非主导眼的调节灵敏度均有提高,且与术前相比有显著性差异。同时,我们还发现术后1个月时主导眼和非主导眼之间的调节灵敏度存在显著性差异,但是这种差异在术后3个月时消失。以往研究表明视觉感知的异常及更高水平的皮质抑制可能是双眼注视时两眼调节不等的原因[15-16],随着患者眼位的改善,主导眼和非主导眼之间的竞争抑制慢慢被打破,非主导眼由于使用融像性集合而产生的调节减少,紧张状态得以放松,视觉输入刺激引起的调节反应逐渐加强,静态的调节反应改善引起了动态的调节灵敏度提高,使主导眼和非主导眼之间的差异越来越小,直到术后3个月时,恢复了正常平衡状态。由于双眼调节灵敏度是判断眼球聚散-调节系统联动功能是否良好的重要指标,它的变化提示了双眼视觉系统和双眼眼球位置之间的协调性,因此,本研究还观察了间歇性外斜视患者手术前后双眼调节灵敏度的变化,发现术后1个月时患者双眼调节灵敏度的平均值即恢复到了正常范围,与术前相比差异有统计学意义。这提示间歇性外斜视手术后,随着眼位的纠正,双眼聚散-调节系统的联动功能迅速恢复正常,而眼球调节功能的正常又有利于患者术后眼位的维持及视功能的改善或重建[4]。
综上所述,儿童间歇性外斜视患者的调节反应、NRA/PRA、单眼及双眼调节灵敏度随着术后斜视度的减少、眼位的纠正,都较术前有显著改善,其中主导眼和非主导眼的调节不对称性在术后3个月时基本消失,提示双眼聚散-调节联动系统协调稳定功能的重建,为预测手术后双眼视觉功能的恢复提供了临床参考依据。由于观察例数较少、检查指标不够全面、检查方法存在主观倾向偏倚、儿童检查配合度欠佳等因素,本研究存在一定局限性。我们将在以后的研究中继续深入探讨斜视手术与调节功能的关系,并结合屈光状态进行分析。
利益冲突申明本研究无任何利益冲突
作者贡献声明郭丽莉:课题设计,收集数据,资料分析及解释,撰写论文,根据编辑部的修改意见进行修改。王乐今:课题设计;资助分析及解释;根据编辑部的修改意见进行修改

