支架复合装置治疗急性B型主动脉夹层伴分支血管灌注不良
毛茅,叶永根,雷国伟,舒鹏飞,冯玉灵
(丽水市人民医院,浙江 丽水 323000)
急性Stanford B型主动脉夹层(TBAD)需要尽早干预,避免出现主动脉破裂或灌注不良综合征等并发症。一般胸主动脉腔内修复术(TEVAR)因其成功率高、术后恢复快使短期治疗效果显著,成为TBAD首选的有创治疗手段[1],但术后随访存在较多的并发症和较高的死亡率,治疗效果并不理想[2]。Sobocinski等[3]对比支架复合装置与单纯TEVAR治疗TBAD的疗效,采用支架复合装置者术后早期腹主动脉的真实管腔容积增加,提示动态灌注不良患者中额外裸支架植入可能有更好的早期效果。本研究将支架复合装置应用于急性TBAD伴分支血管灌注不良患者中,分析其应用价值。
1 资料与方法
1.1 一般资料 回顾性选择2012年8月-2020年8月本院收治的急性TBAD合并分支血管灌注不良患者 120例。 纳入标准:(1)年龄≥18 岁;(2)经主动脉CT血管成像技术(CTA)确诊,且发病至入院时间<14天;(3)存在动脉分支血管灌注不良;(4)既往无主动脉手术、胸部手术或胸部创伤史。排除标准:(1)合并感染性疾病、慢阻肺及恶性肿瘤等严重疾病者;(2)合并严重心功能不全者:(3)患有结缔组织疾病或家族遗传病史;(4)有外伤性夹层或医源性夹层者;(5)临床资料不全者。按照患者意愿选择植入覆膜支架或复合装置支架,同时按支架类型将患者分为覆膜支架组52例与复合装置组68例,两组一般资料比较差异均无统计学意义(P>0.05),详见表1。本研究经医学伦理委员会审批通过且患者知情同意。

表1 两组一般资料比较
1.2 方法 两组术前均行主动脉CTA检查,确定夹层破口具体位置及详细解剖形态,并根据具体情况判断是否同期行分支血管腔内重建术等。
1.2.1 覆膜支架组 采用单纯TEVAR治疗。患者平卧位,行局部麻醉加强化麻醉,常规右侧股动脉入路,按照近端锚定区真腔具体直径值选择支架直径,通过22F动脉鞘导入支架输送系统,选择大于锚定区主动脉直径10%~20%的胸主动脉覆膜支架(美国Cook Medical公司生产)植入,长度约为15~20cm,支架释放时需注意患者收缩压应在80-100mmHg(1mmHg=0.133kPa),完成释放操作后需确保近端支架与主动脉壁贴合紧密。
1.2.2 复合装置组 采用支架复合装置(胸主动脉覆膜支架+腹主动脉裸支架,美国Cook Medical公司生产)治疗。近端部件主要覆盖内膜破口,远端裸支架部件沿主动脉夹层支撑真实管腔(图1)。患者采用平卧位,行局部麻醉加强化麻醉,运用外科游离或预埋血管缝合器的方式[4]处理入路血管,选择合适的支架直径(oversize 0~20%),沿超硬导丝将覆膜支架送入至目标位置后将收缩压迅速降至100mmHg以下并释放支架,观察支架膨胀、移位及内漏情况,同时应用数字减影血管造影评估分支血管灌注情况,确认支架植入成功后缝合动脉与切口。
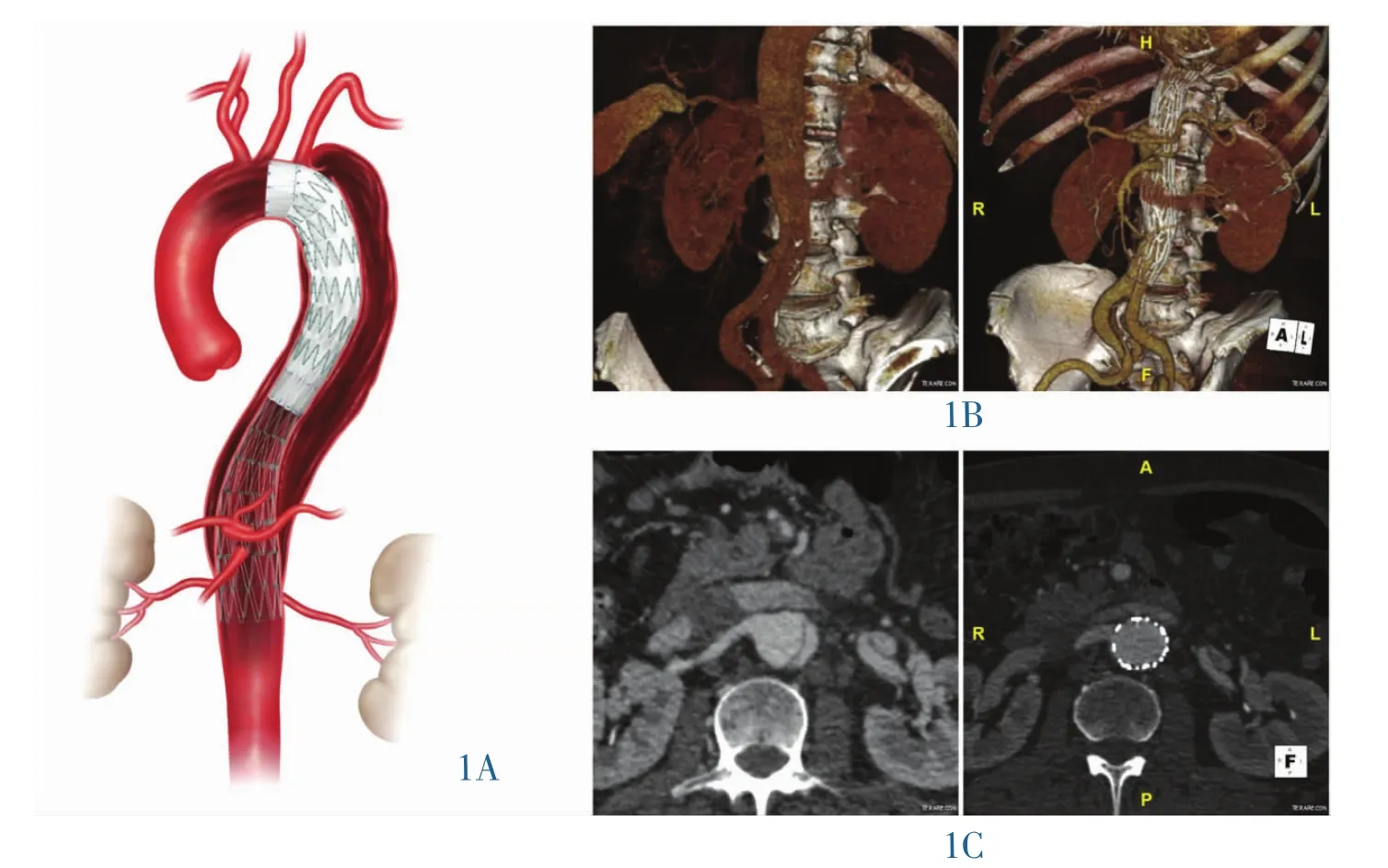
图1 复合装置植入示意图。1A:支架复合装置血管解剖学示意图;1B:复合装置组术前(左)、术后(右)三维重建CT血管造影下裸支架支撑的腹段主动脉夹层图像;1C:植入复合装置术后(右)与术前(左)CTA显示的右肾动脉实质性真腔扩张情况。
1.3 观察指标 (1)手术情况。包含支架植入数量、分支血管支架植入情况、是否同期行其他附加手术(如颈动脉锁骨下分流、左锁骨下动脉转位等)、手术时间以及失血量等。(2)预后。包括术后30天内的死亡率、不良事件发生率和二次干预率。死亡率包括全因死亡率和灌注不良相关死亡率,后者死因为肠道或肠系膜缺血或多器官衰竭;不良事件指与TBAD伴分支血管灌注不良有关的事件,包含肾功能衰竭需透析、肠缺血、截瘫/轻瘫及中风等;二次干预指的是术后相关并发症需要采取药物或再次手术治疗(如假性动脉瘤、分支血管堵塞及左臂疼痛等)。(3)真腔和假腔直径变化。真腔为原有的正常血流管腔,假腔为新撕裂的病态管腔。通过CTA在胸降主动脉(从左颈总动脉到腹腔干)和腹主动脉(从腹腔干到主动脉分叉)经主动脉最大直径处测量真腔和假腔直径。观察两组术前至术后30天的真腔和假腔直径变化。
1.4 统计学处理 采用SPSS 26.0统计学软件处理数据,计量资料按照是否服从正态分布采用(±s)或 M(P25,P75)表示,采用 t或 Wilcoxon 检验;计数资料以百分率表示,采用χ2或Fisher精确检验。
2 结果
2.1 手术情况 两组手术情况差异无统计学意义(P>0.05)。 详见表 2。

表2 两组手术情况比较
2.2 预后 复合装置组术后30天灌注不良相关死亡率明显低于覆膜支架组,差异有统计学意义(P<0.05)。 详见表 3。

表3 两组预后情况比较[n(%)]
2.3 真假腔变化 复合装置组术后30天腹主动脉真腔直径大于覆膜支架组,假腔直径小于覆膜支架组,差异均有统计学意义(均P<0.05)。详见表4。
表4 两组手术前后主动脉最大径处真假腔直径(±s,mm)
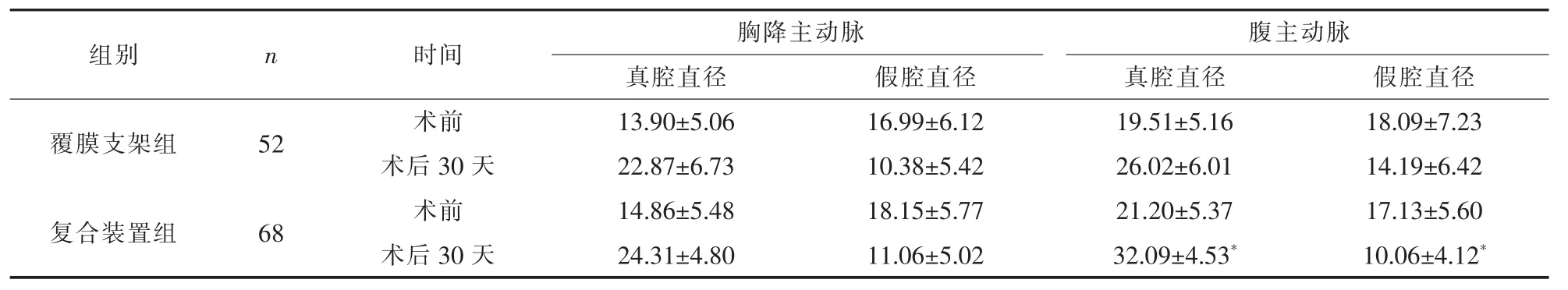
表4 两组手术前后主动脉最大径处真假腔直径(±s,mm)
与覆膜支架组比较*P<0.05
组别 n 时间 胸降主动脉 腹主动脉覆膜支架组 52 术前 13.90±5.06 16.99±6.12 19.51±5.16 18.09±7.23术后 30 天 22.87±6.73 10.38±5.42 26.02±6.01 14.19±6.42复合装置组 68 术前 14.86±5.48 18.15±5.77 21.20±5.37 17.13±5.60术后 30 天 24.31±4.80 11.06±5.02 32.09±4.53* 10.06±4.12*images/BZ_8_966_482_2245_533.png
3 讨论
既往认为,在TBAD急性期行TEVAR手术可覆盖主动脉近端撕裂入口,并将主动脉血流重定向至真腔,从而使真腔扩张,降低血流进入假腔的压力,有助于缓解内脏、肾脏和下肢动态灌注不足,并预防或治疗主动脉破裂[5]。尽管胸主动脉覆膜支架已将近端撕裂入口覆盖,但主动脉重构通常仅局限于主动脉的支架段,再加上夹层破口通常不止一处,覆膜支架无法获得最佳效果,而且覆膜支架过长可能会增加脊髓缺血风险。因此,远端主动脉的真腔压迫或塌陷仍可能持续,TEVAR术后早期灌注不良相关死亡率仍然偏高[2]。本研究发现,疗效方面,支架复合装置组术后30天灌注不良相关死亡率明显低于覆膜支架组,提示支架复合装置对降低急性TBAD伴分支血管灌注不良术后早期灌注不良相关死亡率具有重要意义。分析原因可能在于本研究采用的支架复合装置由近端覆膜支架和远端金属裸主动脉支架组成,除单纯TEVAR手术的覆膜支架外,额外的金属裸支架沿主动脉夹层直接支撑真腔,同时不阻塞腹主动脉分支血管,减轻灌注不良症状,因此有效降低了灌注不良相关死亡风险,与相关研究一致[3,6]。
急性TBAD伴分支血管灌注不良除了因胸主动脉撕裂形成假腔导致真腔血流减少外,还因腹主动脉破口存在导致腹主动脉真腔血流减少,而且远端破口可发展成明显假腔,随后可能出现动脉瘤扩张和破裂[7]。既往常规TEVAR手术使用的覆膜支架因无裸支架段,通常无法完全消除远段假腔,不能使假腔完全血栓化,主动脉远端真腔塌陷情况依然存在;而且为了确保腹腔脏器血供充足,腹主动脉有众多分支,也限制了覆膜支架的使用。如何确保急性TBAD伴分支血管灌注不良患者的腹主动脉扩张一直是TEVAR手术的重点。本研究结果发现,复合装置组术后30天腹主动脉真腔扩张及假腔缩小比覆膜支架组更明显,提示支架复合装置能有效扩张压缩(或塌陷)急性TBAD伴分支血管灌注不良的远端真腔,使得腹主动脉真腔直径增大,假腔直径缩小,可见对于内脏、肾脏或下肢灌注不良的急性TBAD患者,额外的裸支架置入可能会有更好的结果,有助于促进假腔血栓化及远端主动脉重塑,避免了单纯使用覆膜支架存在的弊端。
综上所述,与单纯使用TEVAR治疗急性TBAD伴灌注不良相比,使用支架复合装置治疗可降低灌注不良相关死亡率,扩张术后远端腹主动脉的真腔,有助于改善分支血管灌注不良状态。

