妊娠期糖尿病发病的危险因素的调查分析
盘锦辽油宝石花医院妇产科(124010) 孙 雪 于 静 余瑶瑶 邵鹏飞
【提 要】 目的 探讨妊娠期糖尿病(gestational diabetes mellitus,GDM)的危险因素及早期预测指标。方法 研究纳入2020年1月至2020年12月在盘锦辽油宝石花医院产科门诊进行口服葡萄糖耐量试验(oral glucose tolerance test,OGTT)的孕妇631例,根据OGTT结果,分为GDM组(n=188)和非GDM组(n=443)。记录2组孕妇的年龄、妊娠前体质指数(BMI)、妊娠12周体质量、调查时体质量、孕次、产次、妊娠早期空腹血糖(FBG)、巨大儿分娩史、糖尿病家族史、GDM史、多囊卵巢综合征史、本次妊娠受孕方式、吸烟史、配偶BMI等情况。采用多因素logistic回归分析GDM发病的危险因素。结果 与非GDM组相比,GDM组妊娠前BMI、FBG、妊娠12周体质量增加量、妊娠中期体质量增加速率、巨大儿分娩史比例明显升高(均P<0.05)。多因素分析结果显示,妊娠前BMI、妊娠早期空腹血糖、妊娠12周体质量增加量、巨大儿分娩史均为GDM的独立危险因素(均P<0.05)。结论 妊娠前BMI、FBG、妊娠12周体质量增加量、巨大儿分娩史对GDM发病有预测价值。应在妊娠早期开始对孕妇进行积极的体质量管理,并加强对有巨大儿分娩史孕妇的监控,以降低GDM的发生率。
随着经济的飞速发展,我国的糖尿病发病率逐年上升,育龄妇女患糖尿病的风险也随之增加。妊娠期糖尿病(gestational diabetes mellitus,GDM)指妊娠期间发生的不同程度的糖代谢异常,会导致母婴近期和远期代谢性疾病的发生风险显著增加[1]。开展 GDM 高危人群的预防工作,会减少其对母婴的不良影响,具有非常重要的临床和流行病学意义[2]。本研究对GDM的危险因素进行调查和分析,以探讨对GDM的高危人群的早期识别方法。
资料与方法
1.资料来源
纳入2020年1月至2020年12月在盘锦辽油宝石花医院产科门诊进行口服葡萄糖糖耐量试验(oral glucose tolerance,OGTT)并完整完成调查问卷的单胎孕妇共631例。根据OGTT结果,将孕妇分为GDM组(n=188)和非GDM组(n=443)。本研究经盘锦辽油宝石花医院伦理委员会批准,所有研究对象均签署知情同意书,整个研究过程均充分保护被调查者隐私,对信息严格保密。
排除标准:资料不全的病例;非单胎孕妇;妊娠28周以上孕妇;接受过预防GDM的饮食和运动健康教育活动的孕妇;OGTT结果达到糖尿病诊断标准,即空腹血糖(fasting plasma glucose,FBG)≥7.0mmol/L和(或)OGTT后2h血糖≥11.1mmol/L。
2.方法
(1)资料收集
采用自行编制的问卷,进行面对面访问。调查问卷项目包括年龄、身高、妊娠前体质量、妊娠12周体质量、妊娠16周体质量、妊娠24周体质量、孕次、产次、既往分娩方式、既往分娩胎儿体质量、本次妊娠距离上次妊娠的时间间隔、妊娠12周内 FBG、糖尿病家族史、GDM史、多囊卵巢综合征史、本次妊娠受孕方式、吸烟史、本次妊娠有无卧床保胎史及卧床保胎的时间、配偶的身高和体质量等。调查员均经过统一培训。调查问卷由专人双向录入到Epidata 3.1数据库,定期核查数据录入的质量,如录入时发现字迹不清晰、数据异常值或缺失值等情况,及时电话随访进行信息修正,以确保信息的准确性和真实性。
妊娠前体质量按照本次妊娠前6个月内最后一次录入的体质量;妊娠12周体质量、妊娠16周体质量、妊娠24周体质量均按照孕检手册记录的数据;体质指数(body mass index,BMI,kg/m2)=妊娠前体质量/身高2。2009年美国医学研究院[3](institute of medicine,IOM)制订了不同妊娠前BMI健康孕妇孕期体质量增长的适宜范围的指南,根据该指南中BMI的分类方法将本研究的孕妇分为4组:低体质量(BMI<18.5kg/m2)、正常体质量[BMI 为(18.5~<24.9)kg/m2]、超重[BMI为(25~<30)kg/m2]及肥胖(BMI≥30kg/m2)。妊娠中期体质量增加速率(kg/week)=(调查时体质量-妊娠12周体质量)/(调查时孕周数-12)。
(2)GDM诊断标准[4]
采用国际妊娠合并糖尿病研究组织推荐的GDM诊断标准,满足以下任意一点血糖异常即可诊断为GDM:①FBG≥5.1mmol/L;②OGTT后1h血糖≥10.0mmol/L;③OGTT后2h血糖≥8.5mmol/L。
3.统计学方法
结 果
1.2组孕妇一般资料的比较
2组孕妇比较,产次、吸烟史、糖尿病家族史、GDM史、受孕方式、配偶BMI方面的差异无统计学意义(P>0.05)。与非GDM组相比,GDM组妊娠前BMI、FBG、妊娠12周体质量增加量、妊娠中期体质量增加速率、巨大儿分娩史比例明显升高。见表1。
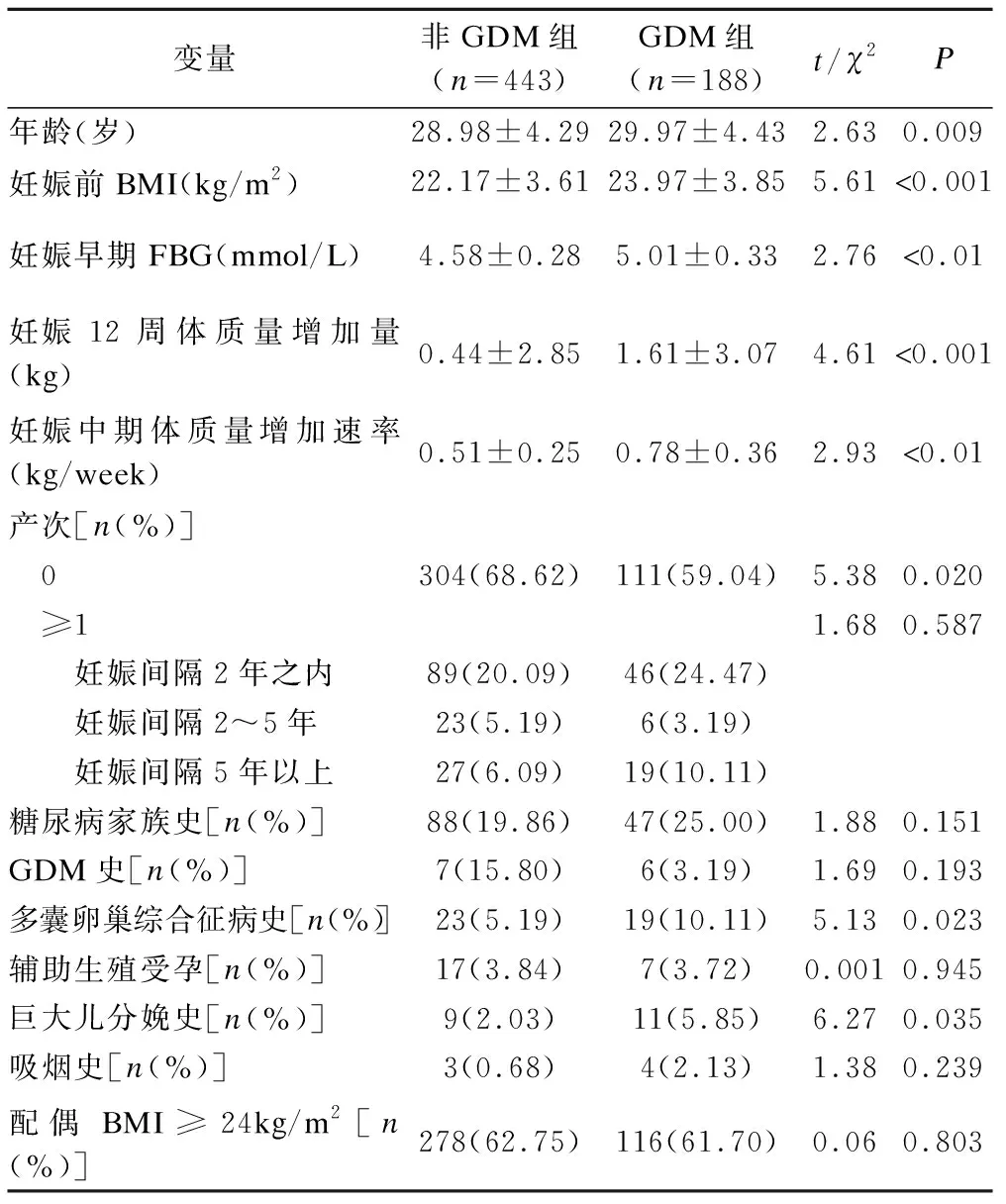
表1 2组孕妇一般资料的比较
2.GDM危险因素的单因素分析
单因素logistic回归分析结果提示,年龄、妊娠前BMI、妊娠早期FBG、妊娠12周体质量增加量、妊娠中期体质量增加速率、巨大儿分娩史均为GDM的危险因素,其中影响最大的为妊娠早期FBG(OR=2.87,95%CI:1.90~4.35,P<0.001),见表2。
3.GDM危险因素的多因素分析
将单因素分析中P<0.20的变量作为自变量进行多因素logistic回归分析。结果显示,对GDM发病有统计学意义的危险因素包括年龄、妊娠前超重、妊娠前肥胖、妊娠早期FBG、妊娠12周体质量增加量、巨大儿分娩史,见表2。年龄、妊娠早期FBG、妊娠12周体质量增加量均与GDM的发生风险呈正相关;有巨大儿分娩史的孕妇是无该情况孕妇的1.62倍;妊娠前超重的孕妇发生GDM的风险是妊娠前体质量正常孕妇的2.05倍,妊娠前肥胖的孕妇发生GDM的风险是妊娠前体质量正常孕妇的2.57倍。

表2 GDM危险因素的单因素和多因素logistic回归分析结果
讨 论
近年来,国内外GDM的患病率不断攀升。2016年我国一项对9803例孕妇进行的调查研究报道GDM发病率为21.8%[6]。妊娠期高血糖环境对后代的影响不仅局限于孕期,对儿童期、青春期和成年期的后代均有着持续且深远的影响[7]。在 GDM规范化诊治基础上,关注并积极开展GDM的预防,减少其对母婴的不良影响,具有重要的临床和流行病学意义[2]。切实开展GDM的预防工作,识别GDM高危人群并进行积极干预,才能降低GDM的发病率。然而,目前识别GDM高危孕妇的最优筛选策略尚无国际共识[8]。
王晨等[9]发现,随着妊娠早期FBG的升高,GDM的发生风险增加,在有GDM危险因素(年龄≥35岁、妊娠前BMI≥24kg/m2和糖尿病家族史)的人群中更显著,认为早孕期FBG对有GDM危险因素的人群预测价值更大,且早孕期FBG对有无GDM危险因素孕妇的GDM预测最佳切点不同。周畅等[10]对1018例孕妇妊娠12~13周的FBG进行分析,发现妊娠12~13周的FBG与OGTT中的FBG呈正相关关系(r=0.72),且妊娠12~13周FBG≥5.60mmol/L时,诊断GDM的特异度≥0.99,建议将首次孕检FBG>5.60mmol/L的孕妇视为GDM高危人群。苗志荣[11]对不同孕前BMI的孕妇进行研究,发现早孕期GDM 组FBG已显著偏高,且无论孕前体质量如何,早孕期FBG均与GDM发生独立相关,优势比为3.007(95%CI:1.819~4.970),孕前体质量正常者FBG预测切点为5.43mmol/L,超重、肥胖者切点为5.19mmol/L,优势比值更高。本研究中,妊娠早期FBG≥5.1mmol/L的孕妇共117例,其中诊断为GDM者59例(49.57%),多因素回归分析提示,妊娠早期FBG水平与GDM诊断有关。因此,深入认识早孕期 FBG 意义并结合其他危险因素识别GDM 高危人群有重要意义。
许多研究[12-13]认为孕期体质量增加是GDM的危险因素,但一些回顾性人口学特征研究[14]关注的是整个孕期的体质量增加量,而忽略了孕期不同阶段体质量增加的轨迹。胡君等[15]建立的首个国内GDM风险评分表也未考虑体质量增加情况对GDM的预测作用。本研究着重分析了体质量增加情况对GDM的预测作用,选择妊娠12周体质量增加量代表妊娠早期体质量增加情况,用妊娠中期体质量增加速率代表妊娠中期体质量增加情况。MacDonald等[16]对806例妊娠糖尿病患者和4819例随机抽样的非妊娠糖尿病患者进行研究,发现妊娠前3个月的体质量增加轨迹与GDM呈正相关,妊娠中期体质量增加轨迹与妊娠糖尿病无关。本研究中,多因素分析也发现妊娠早期比妊娠中期体质量增加对GDM发病风险的影响更大。笔者认为,不论妊娠早期或妊娠中期,妊娠期不同时间点对GDM的预测均应根据妊娠期体质量情况增加情况不同而有所区别,若建立GDM预测模型,则必须考虑体质量增加的轨迹。
本研究提示孕前肥胖及超重者GDM发病风险均高于体质量正常者,故备孕的肥胖及超重女性适当减重可降低GDM发病风险。脂肪组织作为重要的内分泌器官,合成和分泌的细胞因子在胰岛素抵抗的发生中起到决定性作用。妊娠期体质量增加造成脂肪组织增多,可能引起胰岛素抵抗,进而影响GDM的发生。在多个GDM的危险因素的变量中,孕妇体质量增加属于唯一的可控因素,所以在妊娠期对孕妇开展规范的体质量管理工作,对降低GDM发病率可起到决定性作用。特别是对合并有其他高危因素的孕妇而言,体质量管理应更早、更严格,需增加孕期营养宣教的力度,指导孕妇通过均衡饮食和安全运动保持体质量理想范围内增长,提高孕妇自我管理体质量的积极性,并可适当加入移动手机程序的随访管理[8],提高健康教育的覆盖程度。
本研究除了妊娠早期空腹血糖之外,没有加入其他血清化验和代谢指标,国内及国外学者还开展孕妇的血脂TG[11-12,15]、 稳模型胰岛素抵抗指数[12,15]、FINS糖化血红蛋白水平[12]、瘦素脂联素[15]、脂质运载蛋白2[15]、舒张压[11]等研究,以上因素均可能与GDM发病相关。后续研究考虑建立糖尿病模型,以帮助产科医生评估备孕女性或妊娠早期孕妇糖尿病的发病风险,快速高效地筛选出GDM高危人群,从而进行早期干预措施。

