数字乳腺断层合成摄影联合二维合成乳腺X 线图像对乳腺肿块性病变的诊断效能分析
郭 秋,高继东,丁 捷,任振东,任 克
(厦门大学附属翔安医院放射科,福建 厦门 361101)
数字乳腺断层合成摄影(digital breast tomosynthesis,DBT)是一种对乳腺病变的检出及评估非常有优势的成像技术[1-2],但目前DBT 检查尚不能单独应用于临床,需与全数字化乳腺X 线摄影(full field digital mammography,FFDM)联合应用,但会成倍增加乳腺的平均腺体剂量(average glandular dose,AGD)[3]。通过DBT 图像数据重建出的合成二维图像(two dimensional synthesized mammography,2DSM),在不增加辐射剂量的前提下,与FFDM 图像相似,对乳腺病变有一定的诊断效能。因此,本研究拟通过比较FFDM、2DSM、2DSM+DBT、FFDM+DBT 4 种检查方法对乳腺肿块性病变的诊断效能,探讨DBT 联合2DSM 对乳腺肿块性病变的诊断价值。
1 资料与方法
1.1 一般资料 回顾性分析2019 年4 月至2020 年10 月因乳腺触及肿块或经超声检查发现乳腺内肿块就诊的104 例女性患者的临床及影像资料,年龄21~76 岁,平均(45.31±10.71)岁。纳入标准:①同一次检查中、相同压迫体位下,分别完成FFDM 及DBT检查而获得同一体位的FFDM、2DSM 及DBT 图像;②FFDM 及DBT 检查均在手术前或穿刺活检前完成;③有手术切除或穿刺活检组织病理学诊断结果。排除标准:①有乳腺手术病史、因乳腺病变行放化疗及乳腺内假体植入者;②图像不清晰或资料不完整者。患者均签署检查知情同意书。
1.2 仪器与方法 采用GE Senographe Essential 全数字乳腺X 线机,患者均摄双侧乳腺头尾位及内外斜位图像。同一患者,先行FFDM 摄影,后在同一压迫条件下行DBT 摄影,均采用自动曝光条件。在DBT 成像过程中,X 线球管在-12.5°~12.5°内完成9次低剂量曝光,获得一系列低剂量二维图像,经计算机后处理分别重建出层厚为5、0.5 mm 的断层图像,同时自动获得2DSM 图像,层数由受压迫乳腺的厚度决定。
1.3 图像分析 所有图像数据自动传至配套乳腺X射线图像处理系统(image diagnost international,IDI)工作站。所有患者编号(1~104)后随机排列,由2 位具有2 年以上FFDM 及DBT 诊断经验的医师在IDI工作站独立阅片(包括FFDM、2DSM、2DSM+DBT 及FFDM+DBT 图像),每位医师每次分析所有患者的一组图像,间隔2 周再分析另外一组图像。意见不统一时,由第3 位高年资医师判定,最后达成一致。
诊断医师依照第5 版美国放射学会(American College of Radiology,ACR)乳腺影像报告和数据系统(breast imaging reporting and data system,BI-RADS)分类指南[4]标准进行分类诊断,将BI-RADS 4A 类及以下归为可能良性或阴性,BI-RADS 4B 类及以上归为可能恶性或阳性,因BI-RADS 0 类病灶未能明确评估,因此将其归为阴性。最终以组织病理学结果作为诊断金标准。记录有无肿块;肿块边缘特征(清晰、部分清晰、模糊、分叶征、毛刺征、晕环征),以及肿块是否伴钙化。在FFDM 及2DSM 图像上评估乳腺腺体类型,包括a、b、c、d 型腺体,将a、b 型乳腺归类为非致密型乳腺,c、d 型乳腺归类为致密型乳腺。从FFDM 及DBT 图像中获取并记录每个体位每次曝光的AGD。
1.4 统计学方法 采用SPSS 22.0 软件进行数据分析。2 位医师对FFDM 与2DSM 在乳腺肿块性病变检出率、乳腺腺体类型及肿块是否伴钙化的诊断一致性行Kappa 检验。K≤0.4,一致性差;0.4<K≤0.6,中度一致性;0.6<K≤0.8,一致性较高;K>0.8,一致性极好。采用独立样本t 检验比较FFDM 和DBT 检查的AGD 差异。计算FFDM、2DSM、2DSM+DBT、FFDM+DBT 4 种检查方法的诊断敏感度、特异度及准确率,检查方法之间两两比较行χ2检验。采用MedCalc 19.0 统计学软件绘制ROC 曲线,计算AUC及95%置信区间(95%CI),分析评估4 种检查方法的诊断效能,并通过Z 检验比较4 种检查方法AUC 的差异,以P<0.05 为差异有统计学意义。
2 结果
2.1 一般结果 104 例,共发现肿块108 枚,其中4 例双侧乳腺各1 枚;108 枚中良性66 枚(61.11%),包括乳腺纤维腺瘤42 枚、腺病13 枚、脓肿3 枚、良性叶状肿瘤3 枚、导管内乳头状瘤3 枚、囊肿2 枚;恶性病变42 枚(38.89%),包括乳腺浸润性导管癌36 枚、导管原位癌4 枚、浸润性小叶癌1 枚、黏液癌1 枚。104 例中,致密型腺体64 例(c 型59 例,d 型5 例),非致密型腺体40 例(a 型6 例,b 型34 例)。108 枚肿块中,伴钙化31 枚。
4 种检查方法对乳腺良、恶性肿块性病变的BIRADS 分类结果见表1。
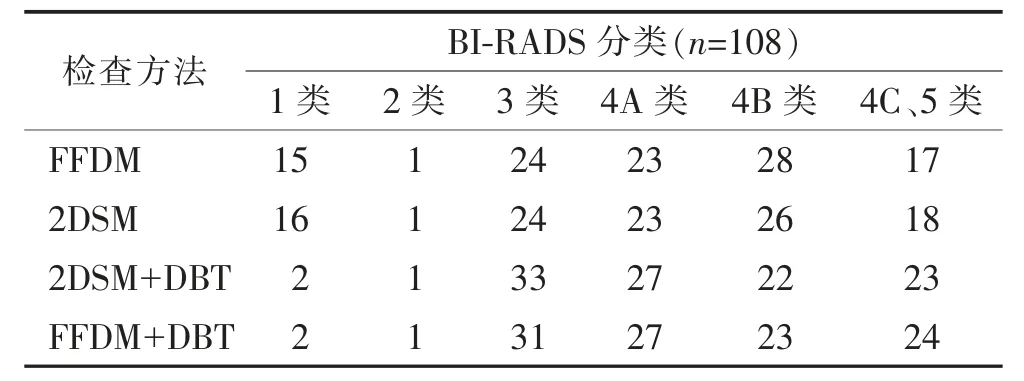
表1 4 种检查方法对乳腺肿块性病变的BI-RADS 分类结果枚
2.2 不同腺体分型的AGD 比较 不同投照体位及腺体分型的乳腺FFDM 与DBT 的AGD 结果见表2。致密型腺体乳腺内外侧斜位DBT 的AGD 较FFDM稍高,差异有统计学意义(P<0.05)。
表2 不同投照体位及腺体分型的乳腺FFDM 与DBT 的AGD 比较(mGy,)
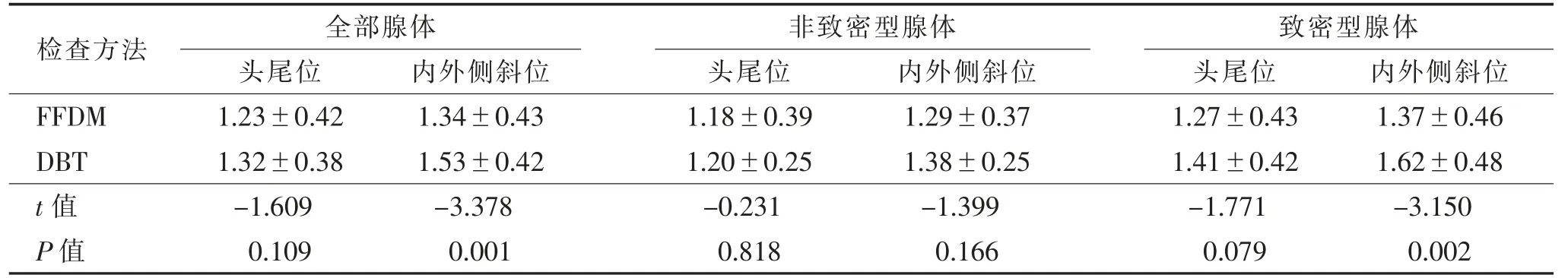
表2 不同投照体位及腺体分型的乳腺FFDM 与DBT 的AGD 比较(mGy,)
注:AGD,平均腺体剂量。
2.3 2 位医师对FFDM 与2DSM 诊断的一致性检验(表3)2 位医师对FFDM 与2DSM 在乳腺肿块性病变检出率、腺体类型及肿块伴钙化的诊断具有较好的一致性。
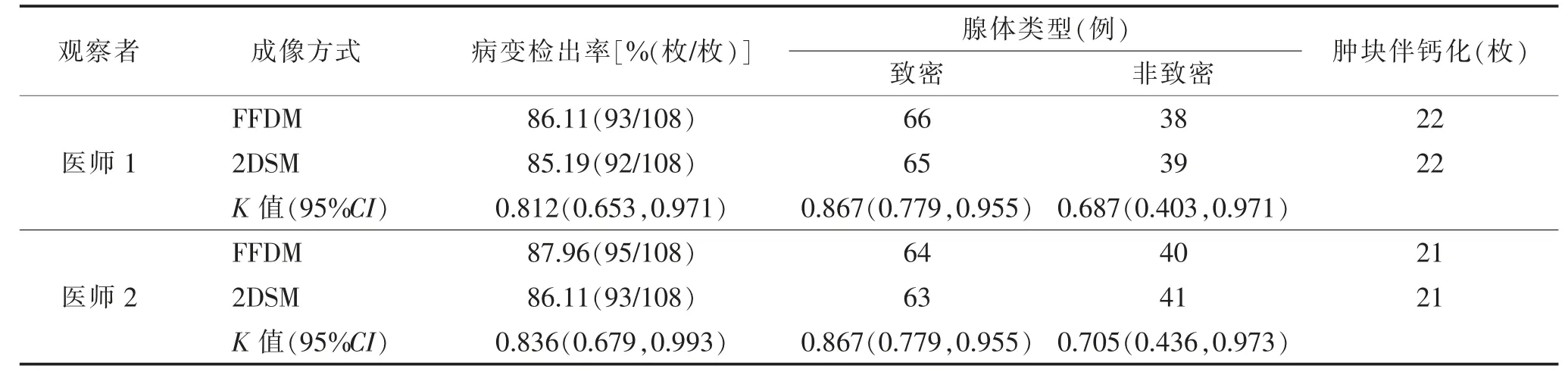
表3 2 位医师对FFDM 与2DSM 诊断的一致性检验
2.4 4 种检查方法对病变边缘征象的显示情况(表4,5)在乳腺良性肿块病变边缘征象的显示方面,2DSM+DBT、FFDM+DBT 较FFDM、2DSM 对边界清晰的病变及晕环征显示数量更多。
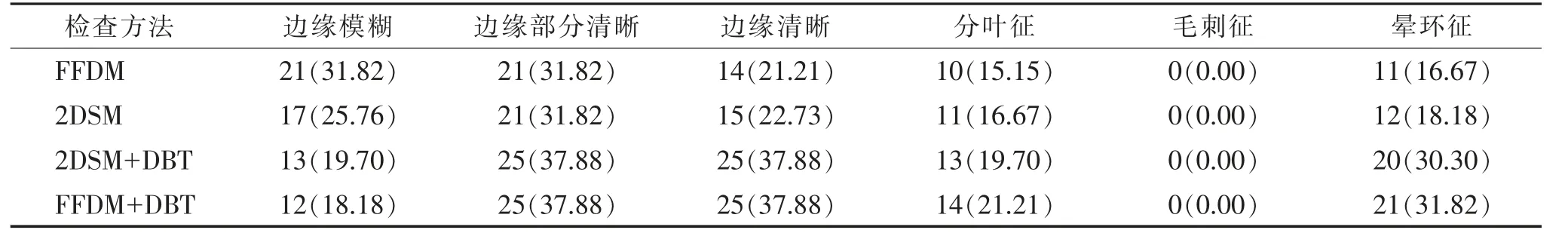
表4 4 种检查方法对66 枚乳腺良性肿块病变边缘征象的显示情况 枚(%)
在乳腺恶性肿块性病变的边缘征象显示方面,2DSM+DBT、FFDM+DBT 较FFDM、2DSM 对病灶分叶征及毛刺征的显示数量多(图1,2)。
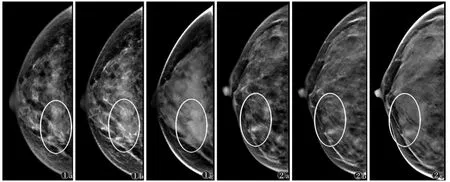
图1 女,38 岁,右乳浸润性导管癌(Ⅱ级)图1a~1c 分别为全数字化乳腺X 线摄影(FFDM)、合成乳腺X 线图像(2DSM)、数字乳腺断层合成摄影(DBT)头尾位图像,FFDM 图像及2DSM 图像示右侧乳腺内象限不规则形高密度肿块影,边缘模糊并可见分叶征,DBT 图像示右侧乳腺内象限见不规则形高密度肿块影,边缘清晰可见分叶征及毛刺征,肿块边界较FFDM、2DSM 所示更清晰 图2 女,45 岁,右乳囊肿 图2a~2c分别为FFDM、2DSM、DBT 头尾位图像,FFDM 及2DSM 图像示右侧乳腺内象限似见2 处卵圆形低密度肿块影,部分边缘遮蔽状,DBT 图像示右侧乳腺内象限2 枚卵圆形低密度肿块影,边界清晰,边缘光滑,DBT 显示病变更明确,肿块边界较FFDM、2DSM 所示更清晰
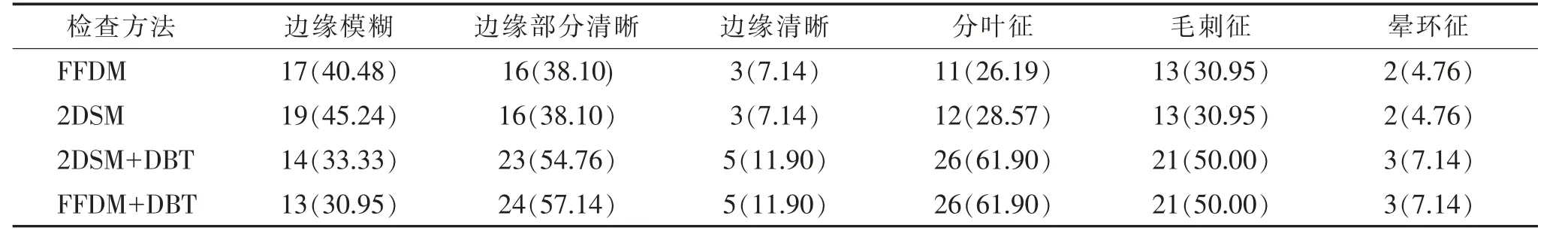
表5 4 种检查方法对42 枚乳腺恶性肿块病变边缘征象的显示情况 枚(%)
2.5 4 种检查方法对乳腺肿块性病变的诊断效能比较(表6)2DSM+DBT 诊断乳腺肿块性病变的AUC大于FFDM,差异有统计学意义(Z=4.020,P=0.000 1),而FFDM、2DSM、FFDM+DBT 与2DSM+DBT 诊断乳腺肿块性病变的AUC 差异均无统计学意义(均P>0.05)(图3)。
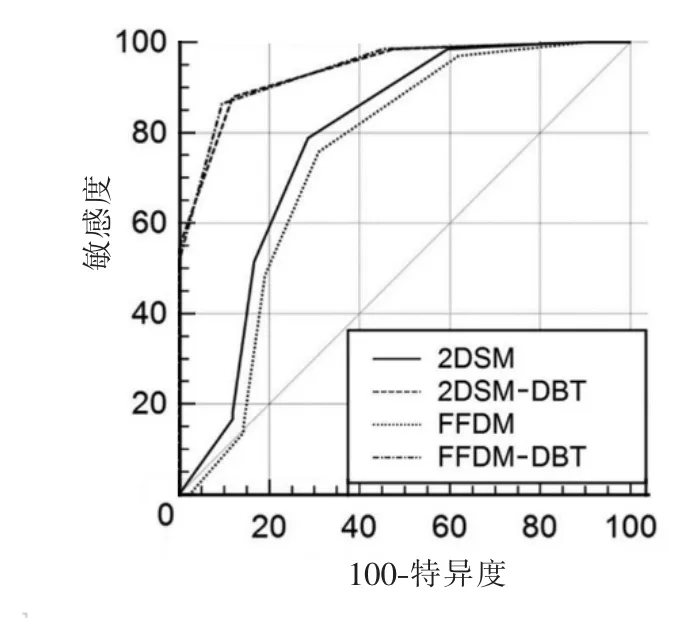
图3 4 种检查方法诊断乳腺肿块性病变的ROC 曲线
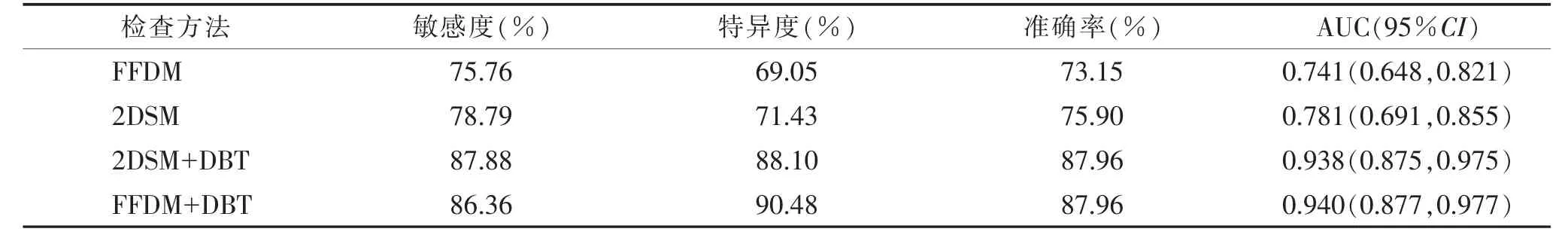
表6 4 种检查方法对乳腺肿块性病变的诊断效能
3 讨论
目前,DBT 检查尚不能单独应用于临床,需与FFDM 联合应用于乳腺疾病诊断中,多项研究已证实两者联合可提高对乳腺病变诊断的敏感性、特异性[5-6];在乳腺癌人群筛查时,尤其是对致密型乳腺患者,DBT 的应用显著提高了乳腺癌的检出率,并减少了乳腺癌筛查召回率[7-8],但DBT 联合FFDM 应用会增加乳腺腺体辐射剂量。本研究结果表明,对于乳腺同一种压迫体位条件下,DBT 的AGD 与FFDM 相近,其中乳腺内外侧斜位DBT 的AGD 较FFDM 稍高,尤其是在致密型乳腺中更明显,且两者联合应用增加了单侧乳腺的AGD,与其他学者研究[9-10]相符。乳腺对X 射线较敏感,虽然DBT 联合FFDM 应用的辐射剂量低于美国食品药品监督管理局的乳腺摄影质量标准规范(Mammography Quality Standards Act,MQSA)的要求[11],即乳腺每次曝光剂量不得超过3 mGy,但仍会增加对FFDM 与DBT 联合应用的顾虑。
由DBT 图像重建出的2DSM 图像无需额外的辐射暴露,随着对2DSM 的图像合成技术的不断改进,2DSM 图像质量大幅度提高[12]。有研究者对2DSM 与FFDM 进行比较分析,认为2DSM 与FFDM 对乳腺癌的平均检出率分别为84.6%和87.8%,且两者在判断乳腺密度、肿瘤大小和钙化方面的差异无统计学意义,2DSM 与FFDM 图像之间的BI-RADS 分类具有较好的一致性[13]。本研究中2 位医师对FFDM 与2DSM 在乳腺肿块性病变检出率、乳腺腺体类型及肿块伴钙化的诊断结果中一致性较好,因此,认为2DSM 与FFDM 图像在乳腺肿块性病变诊断中具有可比性,2DSM 与FFDM 的诊断性能相似,2DSM 有望替代FFDM 应用于影像诊断中。另外,本研究中对乳腺内肿块性病变细节的显示,FFDM 与2DSM 的诊断结果接近,FFDM+DBT 与2DSM+DBT 的诊断结果接近,且2DSM+DBT 对病变细节显示能力较FFDM突出,分析原因主要是DBT 能有效消除或降低周围正常乳腺腺体对病灶的遮盖及干扰,使腺体组织中病灶的细节特征更易显现,使乳腺肿块的BI-RADS 分类有更充分依据进行降级或升级,从而提高诊断准确率[14]。
本研究结果提示,2DSM 与FFDM、2DSM+DBT与FFDM+DBT 对乳腺肿块性病变的诊断效能相当,但2DSM+DBT 对乳腺肿块性病变的诊断效能明显高于FFDM,与其他研究结果[15-16]接近,原因是DBT对肿块形态及边缘的显示有独特优势,断层摄影的分层显示减少了乳腺腺体对肿块的遮挡,使肿块的形态及边缘特征更充分暴露,进一步增加诊断依据。本研究表明,2DSM+DBT 对乳腺内肿块性病变的显示能力较单独使用FFDM 更突出,因此,对因乳腺触及肿块或经超声检查发现乳腺内肿块而首次就诊的患者,直接行2DSM+DBT 检查,将会获取病灶更多的影像信息,且省时、省力、不增加患者的辐射剂量。
本研究局限性:为回顾性单中心研究,在GE Senographe Essential 全数字乳腺X 线机上操作,结果会受研究机构设备,以及诊断人员经验水平影响,且样本量较小,因此还需由多中心的大量数据充分验证2DSM+DBT 对乳腺内肿块性病变的显示能力是否优于单独使用FFDM,从而提供更好的临床依据。
总之,2DSM 与FFDM 对乳腺内肿块性病变的诊断效能相当,辐射剂量相近时,一次DBT 检查可同时获得2DSM+DBT 图像,且诊断效能更佳,因此,DBT 有望成为乳腺肿块性病变首次检查的主要成像方式,而无需额外行FFDM 检查。

