急性冠状动脉综合征患者抗血小板药物抵抗的影响因素分析
姚 懿 唐晓芳 宋 莹 姜 琳 乔树宾 袁晋青
(中国医学科学院 北京协和医学院 国家心血管病中心 阜外医院冠心病中心,北京 100037)
血栓形成是急性冠状动脉综合征发生、发展的始动原因,而血小板是血栓形成的最主要组成成分,因此抗血小板治疗是防治血栓形成、减少临床急性缺血事件的重要治疗策略[1-2]。然而,在临床的抗血小板治疗中,部分患者对抗血小板药物存在抵抗现象,易导致抗血小板疗效欠佳及发生临床不良缺血事件如心肌梗死、支架内血栓等[3-4]。因此,对于高危患者(例如支架内血栓史、复发心肌梗死等),建议使用血小板功能检测和基因检测来帮助发现可能存在抗血小板药物抵抗的患者,从而指导个体化抗血小板治疗[5-6]。然而,这些方法执行起来需额外抽血、耗费检测时间及额外花费,且并非所有医院具备相关检测设备。基于此,本研究旨在利用临床基线数据,探索分析与急性冠状动脉综合征患者抗血小板药物氯吡格雷抵抗相关的影响因素,以期帮助临床医师快速识别可能存在抗血小板药物抵抗的患者,从而指导个体化抗血小板治疗,以期改善临床预后。
1 对象与方法
1.1 研究对象
研究对象为2013年1月至2013年12月在中国医学科学院阜外医院接受经皮冠状动脉介入术(percutaneous coronary intervention,PCI)的急性冠状动脉综合征患者(acute coronary syndrome,ACS)。纳入标准:(1)介入术后双联抗血小板治疗:阿司匹林(100 mg/d)联合氯吡格雷(75 mg/d);(2)冠状动脉介入术后有血栓弹力图(thromboelastography,TEG)检测下的血小板功能检测结果。排除标准:(1)缺失临床基线数据,如缺失血小板计数、血清肌酐、血红蛋白、左心室射血分数、用药情况等;(2)血流动力学不稳定患者;(3)1年内发生过出血事件或近期有活动性出血患者;(4)使用了口服抗凝药物;(5)采用的是非阿司匹林加氯吡格雷抗血小板治疗策略。
1.2 资料收集
包括年龄、性别、体质量指数(body mass index,BMI)、高血压、高脂血症、糖尿病、吸烟、左室射血分数(left ventricular ejection fraction,LVEF)、血肌酐(serum creatinine,Scr)、血小板计数、血红蛋白(hemoglobin,Hb)、是否使用质子泵抑制剂(proton pump inhibitor,PPI)等。
1.3 血小板功能检测
血小板功能检测采用TEG测定二磷酸腺苷(adenosine diphosphate, ADP)诱导下的血小板反应性。即ADP诱导的血小板纤维蛋白凝块强度(ADP-induced platelet-fibrin clot strength,MAADP)。根据血小板功能检测专家共识[6]将MAADP> 47 mm 定义为存在氯吡格雷治疗下的药物抵抗。
1.4 统计学方法
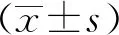
2 结果
2.1 研究对象基本特征
依据纳入排除标准,本研究共纳入2 511例接受PCI术的ACS患者。纳入患者平均年龄为(58.12±10.25)岁,其中, 男性患者1 919例(76.42%),合并糖尿病者708例(28.20%),合并高血压者1 605例(63.92%),合并高脂血症者1 684例(67.06%)。使用质子泵抑制剂者571例(22.7%),其中使用泮托拉唑者305例(53.4%),埃索美拉唑者231例(40.5%),使用雷贝拉唑、兰索拉唑、奥美拉唑者共35例(6.1%)。
2 511例ACS患者中不稳定型心绞痛患者1 849例(73.64%), 急性ST段抬高型心肌梗死患者480例(19.12%),急性非ST段抬高型心肌梗死患者182例(7.25%)。3组患者血小板反应性分别为(34.27±17.65) mm、(38.29±18.79) mm、(39.92±19.31) mm,3组差异有统计学意义(P<0.01);总人群血小板反应性为(35.45±18.10) mm。
2.2 抗血小板药物抵抗影响因素的单因素分析
依据血栓弹力图血小板功能检测结果,将MAADP>47 mm的患者归为抗血小板药物氯吡格雷抵抗组(病例组,781例), MAADP≤47 mm的患者归为非药物抵抗组(对照组,1 730例)。
781例氯吡格雷药物抵抗的患者在不稳定型心绞痛、 急性ST段抬高型心肌梗死以及急性非ST段抬高型心肌梗死3组患者中分别为502(27.1%)、194(40.4%)和85(46.7%)例,3组差异有统计学意义(P<0.01)。
单因素分析显示,高龄(>75 岁)、女性、合并高血压或合并糖尿病、有吸烟史、肾功能异常(Scr>133 μmol/L)、血小板计数增多(>300×109/L)和使用质子泵抑制剂的比例,两组间差异有统计学意义(P<0.05),提示这些因素可能与抗血小板药物抵抗相关,详见表1。
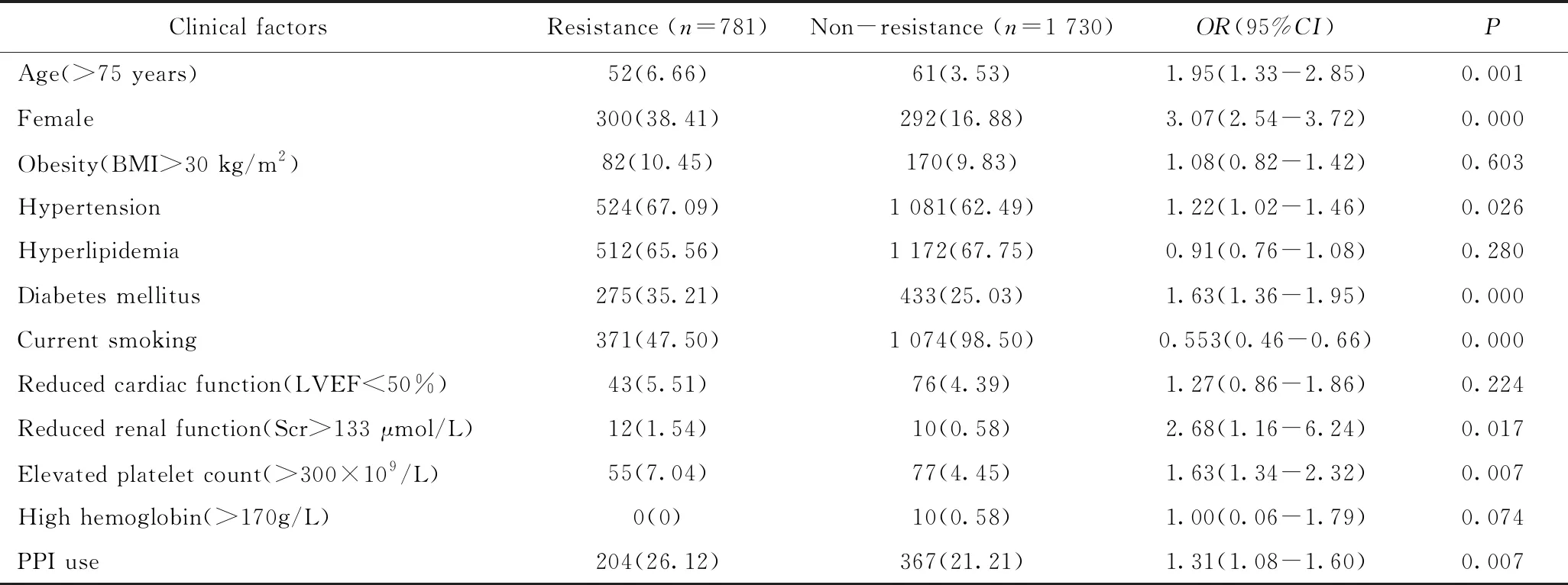
表1 抗血小板药物抵抗影响因素的单因素分析
2.3 抗血小板药物抵抗影响因素的多因素分析
在单因素分析中共有8个临床变量显示与抗血小板药物抵抗相关,纳入Logistic多因素回归模型中进行分析。研究结果显示,肾功能异常、 女性、合并糖尿病、血小板计数增多和质子泵抑制剂使用与抗血小板药物抵抗有关(P<0.05),其他变量与抗血小板药物抵抗无关(P>0.05)。详见表2。
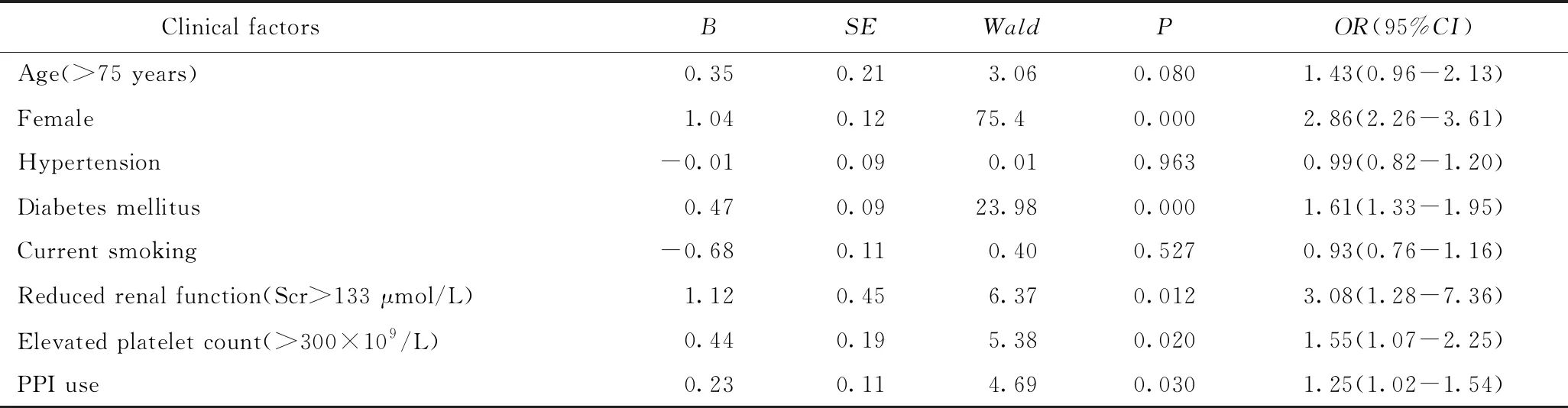
表2 抗血小板药物抵抗影响因素的多因素分析
3 讨论
已有诸多临床研究[7-9]表明,抗血小板药物抵抗与缺血性事件增多显著相关。在针对中国人群的研究中,Tang等[7]指出CYP2C19基因分型与血小板高反应性是接受氯吡格雷治疗患者支架置入术后1年不良心血管事件的独立和累加预测因子,且两者联合运用优于任何一项指标单独进行预测。Tang等[8]研究显示,携带CYP2C19功能缺失等位基因型*2和/或* 3的中国患者与更高的血小板反应性相关,血栓弹力图检测下的血小板高反应性(MAADP> 47 mm)是6个月时不良心血管事件的独立预测因子。Li等[9]研究显示,利用血小板反应性联合全球急性冠状动脉综合征注册(the Global Registry of Acute Coronary Events,GRACE)风险评分的预测能力优于GRACE评分单独使用,在接受PCI的非ST段抬高急性冠状动脉综合征(non-ST-segment elevation-acute coronary syndrome,NSTE-ACS)的中国患者中,治疗中较高的血小板反应性和较高的GRACE评分会增加发生不良心血管事件的风险,两者相结合可以更好地预测1年不良心血管事件。目前,为筛查可能存在抗血小板药物抵抗的患者,部分医院会采用血小板功能检测和基因检测方法以帮助识别此类患者,从而指导个体化治疗,如加大药物剂量、更换药效更强的新型抗血小板药物等[10-12]。然而临床实践显示,无论是血小板功能检测还是基因检测都存在一定的局限性,诸如两种检测都需额外抽血及花费、需配备相关专业检测人员、并非所有医院均配备检测设备等。基于此,本研究提出是否可以利用临床基线和常规指标筛选出与抗血小板药物抵抗相关的影响因素,以帮助临床医师快速识别出可能存在抗血小板药物抵抗的患者。
本研究首次大样本量的在接受PCI术的ACS患者中分析了与抗血小板药物氯吡格雷抵抗相关的影响因素。结果提示,心肌梗死患者具有更高的血小板反应性及抗血小板药物抵抗发生率。经单因素分析和进一步的多因素Logistic回归分析后,共筛选出5个临床因素即肾功能异常(Scr>133 μmol/L)、女性、合并糖尿病、血小板计数增多(> 300×109/L)和质子泵抑制剂的使用能独立预测氯吡格雷治疗下的药物抵抗。
与本研究结果一致, Htun等[13]和Jain等[14]同样在肾功能减低的患者中,发现抗血小板药物抵抗现象显著增加,分析认为可能有多种机制参与导致血小板功能的改变和对抗血小板药物敏感性降低,这些机制包括通过增加血小板反应蛋白的水平从而提高血小板转换率以及肾功能异常导致药物代谢受损而引起活性氯吡格雷代谢物的生物利用度减低。多项研究[15-16]均显示,性别是影响抗血小板药物疗效的重要因素,与男性患者相比,女性患者呈现出更多的抗血小板药物抵抗现象,研究者推测导致这一现象的原因可能与男女机体的激素种类、水平不同有关。在动物模型上进行的研究[17]同样也显示,与雄性小鼠的血小板相比,雌性小鼠的血小板对激动剂的反应性更高,更易引发血小板聚集。众所周知,糖尿病是公认的心脑血管疾病发生的高风险因素,已有研究[18-20]表明,糖尿病也是导致抗血小板药物抵抗的一个重要危险因素,研究推测其机制可能与糖尿病增加血管炎性反应和促发血小板激活、增强血小板活化相关。Jakl等[21]的研究显示,血小板计数高于400×109/L的患者,相较血小板计数正常的患者,对氯吡格雷药物抵抗的发生率显著增加(44.4%vs19.9%,P<0.05),这与本研究结果一致,该研究分析显示,增多的血小板可能与潜在的强有力的促血小板聚集作用相关。与先前文献[22-23]报道结果一致,本研究同样发现质子泵抑制剂的使用是抗血小板药物抵抗的独立预测因素之一,其机制在于:氯吡格雷是一种前体药物,自身无活性,进入人体内后,需经药物代谢酶肝细胞色素P450同工酶CPY3A4和CYP2C19分2步转化为有效的活性代谢物,从而发挥抗血小板作用。在冠状动脉粥样硬化性心脏病(以下简称冠心病)患者中,质子泵抑制剂多用于预防抗血小板药物如阿司匹林引发的消化道黏膜损伤,而质子泵抑制剂同样也主要通过CPY3A4和CYP2C19这两种同工酶在肝脏中进行代谢,因此氯吡格雷与质子泵抑制剂同时使用时,会因代谢竞争关系而发生药物相互作用,从而导致氯吡格雷药效减低,进而易发生抗血小板药物抵抗。
本研究的局限性:本研究是单中心研究,且只有一个研究队列,缺少验证队列,因此今后尚需多中心前瞻性的临床队列研究来验证本研究结果。
综上所述,肾功能异常、女性、合并糖尿病、血小板增多、使用质子泵抑制剂与抗血小板药物氯吡格雷抵抗密切相关,临床诊疗过程中需予以重点关注。本研究结果有助于临床医师快速识别出可能存在抗血小板药物抵抗的患者,从而指导个体化抗血小板治疗。

