改良腹腔镜子宫骶骨固定术对中重度子宫脱垂患者的疗效研究
艾小燕, 朱奕融, 柯灿灿, 余玉杰
江西省妇幼保健院妇科,南昌 330006
盆腔器官脱垂(pelvic organ prolapse,POP)是由于盆底肌肉及筋膜组织薄弱造成盆腔器官下降而引发的器官位置及功能异常,是中老年女性人群常见的妇科疾病,对患者的日常工作及生活造成巨大的影响[1,2]。由中盆腔缺陷所致的POP主要为子宫脱垂及阴道穹隆脱垂,目前,对于此类脱垂患者的首选治疗手段为腹腔镜子宫骶骨固定术(laparoscopic uterosacral fixation,LUC)。常规LUC手术成功率较高,但操作复杂、手术时间长、术后并发症多且复发率较高[3~5]。为提高LUC的疗效,笔者对常规LUC进行改良,简化手术步骤,在明显缩短手术时间的同时,还降低了术后并发症,提高了患者生活质量,取得显著的临床疗效。现报道如下。
1 资料与方法
1.1 一般资料
选择我院2017年5月至2019年12月期间收治的子宫脱垂患者120例为研究对象。纳入标准:符合子宫脱垂相关诊断标准[6],盆腔器官脱垂定量评分法(POP-Q)分期Ⅱ期~Ⅲ期,研究经院伦理会批准,患者及家属均知情并签署知情同意书。排除标准:合并妇科肿瘤,其他严重疾病,子宫及盆底修复等手术史,手术治疗及麻醉禁忌,无生育需求患者。根据患者不同手术方法将60例患者分为常规组和改良组,每组各60例。常规组年龄25~54岁,平均年龄(46.68±9.24)岁;产次2~5次,平均产次(2.43±0.75)次;体质量指数(BMI):(23.31±1.52)kg/m2;POP-Q分期:Ⅱ期24例,Ⅲ期36例。改良组年龄26~57岁,平均年龄(47.12±9.77)岁;产次2~5次,平均产次(2.50±0.81)次;BMI指数:(23.17±1.48)kg/m2;POP-Q分期:Ⅱ期垂28例,Ⅲ期32例。两组患者年龄、产次、BMI指数及POP-Q分期等临床资料比较差异无统计学意义(P>0.05)。具可比性。本研究经院伦理会批准,患者及家属均知情并签署知情同意书。
1.2 方法
1.2.1 术前准备 Tiloop聚丙烯网片(规格为15 cm×10 cm,德国),腹腔镜、电视摄像监视系统等手术器械及设备均为德国storze公司产品,所有患者术前3 d开始每日进行1次阴道擦洗,并每日涂抹雌三醇软膏2次,术前1 d口服复方聚乙二醇电解质散清洁肠道。手术均采用静脉全身麻醉联合气管插管,先取膀胱截石位,常规铺巾消毒,对合并宫颈延长者、阴道壁膨出者及中度以上压力性尿失禁行相应手术治疗后,改体位为头低脚高膀胱截石位行腹腔镜手术操作。
1.2.2 常规组 采用常规LUC,置镜入腹后建立CO2气腹,压力控制12~14 mmHg,腹腔镜下探查盆腔内病变情况,对合并子宫肌瘤、卵巢囊肿等行手术剔除和治疗后,将先前裁剪成Y字型的聚丙烯网片经Trockar放入腹腔,充分暴露子宫后壁后打开子宫膀胱窝腹膜及直肠旁腹膜,Y型网片放入子宫前壁峡部,一端采用0号不可吸收微乔线与子宫峡部、子宫后壁下段进行缝合,另一端于骶前筋膜进行缝合,完成后缝合腹膜包埋网片,清洗盆腔术毕。
1.2.3 改良组 采用改良腹腔镜子宫骶骨固定术(MLUC),建立CO2气腹并清除子宫肌瘤、卵巢囊肿等病变。然后消除气腹,小治疗巾覆盖腹部手术野。暴露宫颈并夹住宫颈向下牵拉,切开宫颈前唇粘膜,钝性分离宫颈膀胱间隙。如合并阴道前壁中度膨出,可同时切开阴道前壁黏膜,分离阴道前壁粘膜与膀胱间隙,上推膀胱,必要时行膀胱荷包缝合。充分游离宫颈侧壁间隙,暴露宫颈主韧带。切开宫颈后唇粘膜,分离暴露右侧子宫直肠反折腹膜,用手指向右侧盆壁分离侧盆壁腹膜。如合并阴道后壁中度膨出可同时切开阴道后壁黏膜,分离阴道后壁粘膜与直肠间隙。将网片剪成T型(短臂宽约2.5 cm,长约8 cm,长臂宽约4 cm,长约10 cm)。于宫颈环水平经穿刺针引导把网片置入宫颈主韧带内,网片短臂环状包绕宫颈一周,7号丝线于宫颈12点、6点缝合固定于宫颈(图1)。如合并阴道前后壁中度膨出,可将网片部分缝合固定于阴道前后壁筋膜。然后展平网片长臂,碘伏消毒网片长臂后用生理盐水冲洗干净,再用卵圆钳经侧盆壁腹膜导入腹腔。必要时可同时行阴道前后壁修补术。缝合阴道壁黏膜及宫颈阴道上部的切口,再次置镜入腹。暴露骶岬,找到第1骶椎椎体面无血管区,剪开骶岬前后腹膜,暴露骶前韧带。经阴道用卵圆钳将网片长臂经右侧盆壁后腹膜引出至骶岬处。调整网片松紧度,经阴道检查调整宫颈位置于处女膜缘内6~7 cm处。用普利灵不可吸收线将网片缝合固定于第1骶椎椎体面的骶前韧带上(图2),修剪多余网片。缝合后腹膜使网片完全腹膜化(图3)。
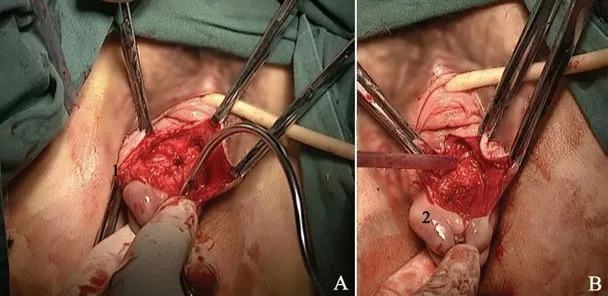
图1 宫颈部分网片置入过程A:截石位1.网片环抱宫颈B:截石位2.网片与宫颈缝合固定腹膜Fig.1 The process of inserting MESH into cervix A:lithomy position;1,MESH Encircle cervix;B:lithomy position;2,suture MESHand cervix
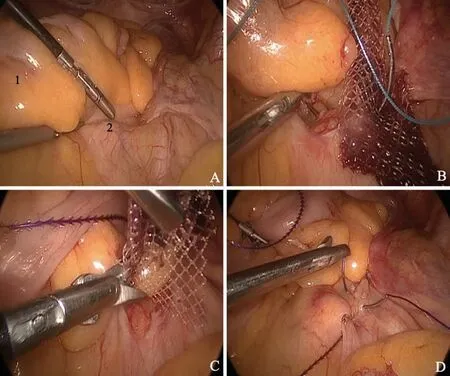
图2 盆腔部分网片置入过程A:腹腔内1.乙状结肠2.骶前区腹膜 B:网片与骶前筋膜固定C:剪去多余网片 D:缝合骶前腹膜Fig.2 The process of inserting MESH into pelvic cavityA:cavum abdominis; 1,sigmoid colon;2,peritoneum of sacrum;B:MESH and sacral fascia fixation;C:cut off the excess MESH;D:close thepresacral peritoneum

图3 网片完全腹膜化后,腹膜包埋网片Fig.3 MESH peritonealization
1.3 观察指标
①临床指标 比较两组手术时间、术中出血量、术后尿管留置时间及住院时间。②手术结局:术后6个月,采用POP-Q表[7]评价患者解剖学恢复情况,其中,治疗后子宫或阴道穹隆POP-Q分期0期~Ⅰ期即为客观治愈,Ⅱ期及以上为复发,随访36个月,记录两组脱垂复发情况。③术后并发症:记录两组患者术后尿潴留、感染、网片侵蚀等并发症发生情况。④生活质量:术前及术后6个月,采用盆底功能障碍性疾病症状问卷简表(PFDI-20)[8]对患者生活质量进行评价,该量表包括排尿困扰量(UDI-6)、盆腔器官脱垂困扰(POPDI-6)及结直肠肛门困扰(CRADI-8)三方面内容,评分越高,患者生活质量越差。⑤性生活质量:术前及术后6个月,采用女性性功能指数量表(FSFI)[9]对患者性功能进行评价,包括性欲、性唤起、性高潮、阴道润滑度、性满意度和性交疼痛等6个维度,总分36分,各维度得分=该维度总分×维度系数,其中性交疼痛评分越高表示性功能越差,其余各维度评分越高则表示性功能越好。
1.4 统计学方法
本研究中数据处理与分析均采用SPSS21.0统计学软件进行,手术指标、POPQ评分、生活质量及性功能评分等计量资料均以均数±标准差(±s)表示,两两比较采用t检验,脱垂治愈、复发、并发症等计数资料以例或率(%)表示,采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组临床指标情况
改良组手术时间、术中出血量、尿管留置时间及住院时间均显著少于常规组,差异有统计学意义(P<0.001,表1)。
表1 两组患者临床指标(±s)Tab.1 Comparison of clinical indicatorsbetween thetwo groups(Mean±SD)

表1 两组患者临床指标(±s)Tab.1 Comparison of clinical indicatorsbetween thetwo groups(Mean±SD)
组别Group常规组Conventional group改良组Improved group n 60手术时间(min)Operation time(min)83.22±12.52术中出血量(ml)Intraoperativehemorrhage(ml)67.36±16.21尿管留置时间(d)Catheter retention time(d)1.65±0.43住院时间(d)Length of stay(d)4.54±1.87 3.01±1.05 3.908<0.001 60 tP 53.86±10.33 9.907<0.001 35.43±11.30 8.851<0.001 1.07±0.36 5.665<0.001
2.2 两组术前及术后6个月POPQ评分情况
两组术后6个月Aa、Ba、D、Ap、Bp均较术前有显著改善(P<0.001);常规组术后TVL无明显变化(P>0.05),改良组术后TVL明显少于常规组(P<0.05,表2)。
表2 两组术前及术后6个月POPQ评分比较(±s,分)Tab.2 Comparison of POPQ scores before operation and six months after operation between the two groups(Mean±SD,scores)
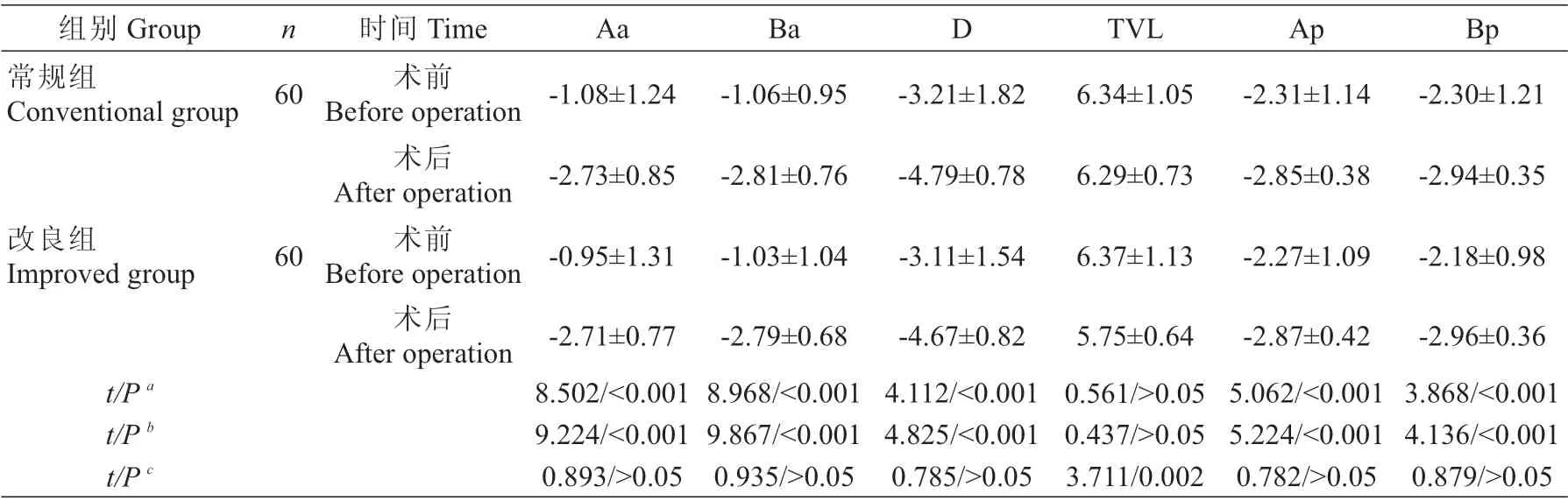
表2 两组术前及术后6个月POPQ评分比较(±s,分)Tab.2 Comparison of POPQ scores before operation and six months after operation between the two groups(Mean±SD,scores)
注:a常规组术前术后比较b改良组术前术后比较c两组术后比较Note:a comparison of before and after operation in conventional group;b comparison of before and after operation in improved group;c comparison of after operation in two groups
组别Group常规组Conventional group n D 60 Aa-1.08±1.24 Ba-1.06±0.95时间Time术前Beforeoperation术后After operation术前Beforeoperation术后After operation-3.21±1.82 TVL 6.34±1.05 Ap-2.31±1.14 Bp-2.30±1.21-2.73±0.85-2.81±0.76-4.79±0.78 6.29±0.73-2.85±0.38-2.94±0.35改良组Improved group 60-0.95±1.31-1.03±1.04-3.11±1.54-2.27±1.09-2.18±0.98-2.96±0.36 3.868/<0.001 4.136/<0.001 0.879/>0.05 t/P a t/P b t/P c-2.71±0.77 8.502/<0.001 9.224/<0.001 0.893/>0.05-2.79±0.68 8.968/<0.001 9.867/<0.001 0.935/>0.05-4.67±0.82 4.112/<0.001 4.825/<0.001 0.785/>0.05 6.37±1.13 5.75±0.64 0.561/>0.05 0.437/>0.05 3.711/0.002-2.87±0.42 5.062/<0.001 5.224/<0.001 0.782/>0.05
2.3 两组客观治愈情况
两组治愈率比较(改良组93.33%:常规组90.00%),差异无统计学意义(P>0.05,表3)。

表3 患者客观治愈率%(n)Tab.3 Comparison of objective cure rate between the two groups%(n)
2.4 两组临床并发症及复发情况
改良组术后尿潴留、感染各2例,总并发症发生率6.67%,常规组术后尿潴留6例,感染8例,网片侵蚀2例,总并发症发生率26.67%,改良组并发症发生率明显低于常规组,差异有统计学意义(P<0.05);两组36个月内复发率比较差异无统计学意义(P>0.05,表4)。

表4 患者临床预后结局%(n)Tab.4 Comparison of clinical outcomesbetween thetwo groups%(n)
2.5 术前及术后6个月生活质量评分情况
两组术后6个月PFDI-20、UDI-6、POPDI-6及CRADI-8评分较术前均显著降低(P<0.001);改良组术后6个月PFDI-20、UDI-6、POPDI-6及CRADI-8评分均低于常规组(P<0.05,表5)。
表5 患者术前及术后6个月生活质量评分(±s,分)Tab.5 Comparison of quality of life scores of two groups before operation and 6 monthsafter operation(Mean±SD,scores)
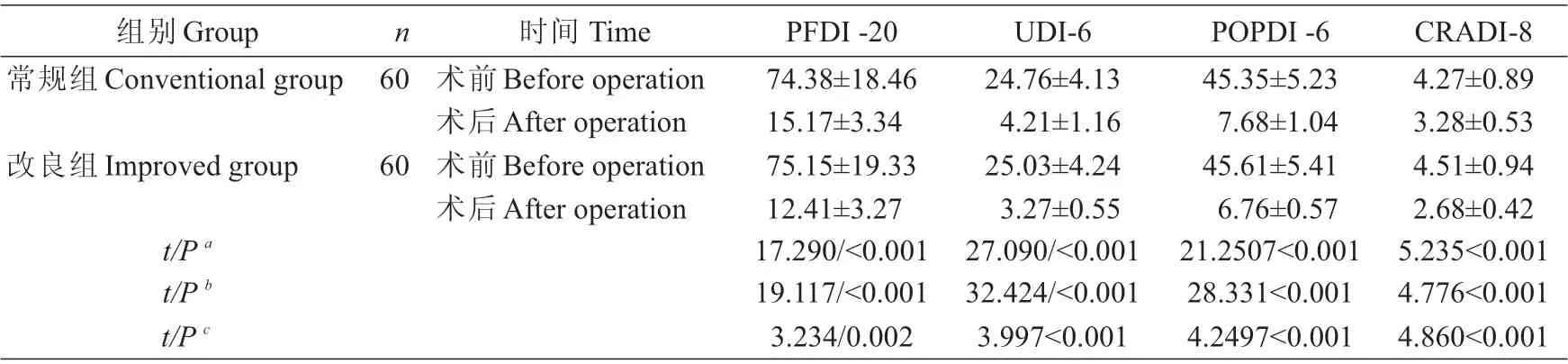
表5 患者术前及术后6个月生活质量评分(±s,分)Tab.5 Comparison of quality of life scores of two groups before operation and 6 monthsafter operation(Mean±SD,scores)
注:a常规组术前术后比较b改良组术前术后比较c两组术后比较Note:a comparison of before and after operation in conventional group;b comparison of before and after operation in improved group;c comparison of after operation in two groups
CRADI-8 4.27±0.89 3.28±0.53 4.51±0.94 2.68±0.42 5.235<0.001 4.776<0.001 4.860<0.001组别Group常规组Conventional group n 60改良组Improved group 60时间Time术前Beforeoperation术后After operation术前Beforeoperation术后After operation t/P a t/P b t/P c PFDI-20 74.38±18.46 15.17±3.34 75.15±19.33 12.41±3.27 17.290/<0.001 19.117/<0.001 3.234/0.002 UDI-6 24.76±4.13 4.21±1.16 25.03±4.24 3.27±0.55 27.090/<0.001 32.424/<0.001 3.997<0.001 POPDI-6 45.35±5.23 7.68±1.04 45.61±5.41 6.76±0.57 21.2507<0.001 28.331<0.001 4.2497<0.001
2.6 术前及术后6个月性功能评分情况
两组术后6个月性欲、性唤起、性高潮、阴道润滑度及性满意度评分均显著高于术前,性交疼痛评分低于术前(P<0.001);改良组术后6个月性欲、性唤起、性高潮、阴道润滑度及性满意度评分均高于常规组,性交疼痛评分低于常规组(P<0.05,表6)。
表6 患者术前及术后6个月性功能评分(±s,分)Tab.6 Comparison of sexual function scores of two groups before operation and 6 months after operation(Mean±SD,scores)
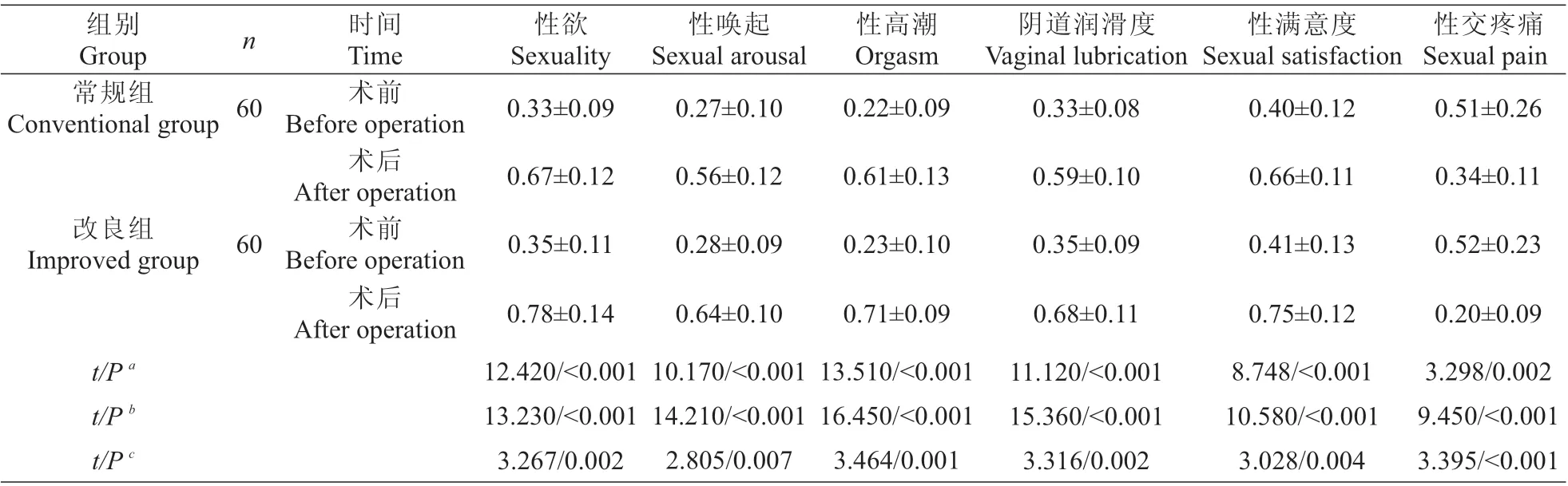
表6 患者术前及术后6个月性功能评分(±s,分)Tab.6 Comparison of sexual function scores of two groups before operation and 6 months after operation(Mean±SD,scores)
注:a常规组术前术后比较b改良组术前术后比较c两组术后比较Note:a comparison of beforeand after operation in conventional group;b comparison of beforeand after operation in improved group;c comparison of after operation in two groups
性交疼痛Sexual pain 0.51±0.26 0.34±0.11 0.52±0.23 0.20±0.09 3.298/0.002 9.450/<0.001 3.395/<0.001组别Group常规组Conventional group n 60改良组Improved group 60时间Time术前Beforeoperation术后After operation术前Beforeoperation术后After operation t/P a t/P b t/P c性欲Sexuality 0.33±0.09 0.67±0.12 0.35±0.11 0.78±0.14 12.420/<0.001 13.230/<0.001 3.267/0.002性唤起Sexual arousal 0.27±0.10 0.56±0.12 0.28±0.09 0.64±0.10 10.170/<0.001 14.210/<0.001 2.805/0.007性高潮Orgasm 0.22±0.09 0.61±0.13 0.23±0.10 0.71±0.09 13.510/<0.001 16.450/<0.001 3.464/0.001阴道润滑度Vaginal lubrication 0.33±0.08 0.59±0.10 0.35±0.09 0.68±0.11 11.120/<0.001 15.360/<0.001 3.316/0.002性满意度Sexual satisfaction 0.40±0.12 0.66±0.11 0.41±0.13 0.75±0.12 8.748/<0.001 10.580/<0.001 3.028/0.004
3 讨论
POP的手术方式包括封闭性手术和重建手术,其中,封闭性手术是一种非生理性恢复手术,患者术后会丧失性功能,因此,对于有性生活需求的患者,临床上通常不作为其治疗选择。重建手术是以恢复患者阴道解剖位置为目的的治疗手段,目前,对于以子宫脱垂、阴道穹隆脱垂等中盆腔缺陷患者的治疗,临床上主要有子宫或阴道骶骨固定术(SC)、高位宫骶韧带悬吊术(HUS)及骶棘韧带固定术(SSLF)等多种重建手术,由于SC手术效果相对较好,术后复发率相对较低,临床上得以广泛应用[10,11]。随着近年来腹腔镜技术的发展,LSC逐渐应用到子宫脱垂的修复手术中,相较于传统开腹SC手术,LUC术中在腹腔镜的辅助下术野清晰,解剖精准,同时,手术还具有创伤小、出血少及成功率高等特点,逐渐取代了传统开腹SC手术,成为POP患者的首选[12]。尽管如此,常规的LUC也存在诸多弊端,如,手术操作复杂,耗时较长、术后并发症仍然较高。因此,为进一步提高手术的疗效,本研究对常规LUC手术进行了改良。
常规LUC术中需打开膀胱及直肠子宫返折腹膜,将网片固定于子宫前壁峡部及子宫后壁下端需全部在腹腔镜下缝合,对缝合技术要求高,操作时间长。且必要时需游离部分阴道前、后壁,再将聚丙烯网片置入并缝合于游离出的阴道前、后壁,而由于阴道壁较薄的原因往往容易导致网片阴道暴露,造成术后复发,影响远期疗效[13]。本研究通过对常规LUC手术改良后,术中无需再打开膀胱及直肠子宫返折腹膜,而是经阴道直视下将网片缝合固定于宫颈阴道上部(即宫颈组织学内口水平以下),缝合难度大大降低,手术耗时大大缩短。同时改良后无需完全打开骶前至子宫直肠窝的直肠旁腹膜,而是将网片长臂用卵圆钳经阴道进入右侧盆壁腹膜导入腹腔再引出至骶岬处。因此,相较于常规LUC手术,改良后手术操作进一步简化,创伤减少。本研究结果显示,改良组手术时间、术中出血量、术后尿管留置时间及住院时间均少于常规组,术后6个月,改良组客观治愈率93.33%略高于常规组86.67%,但差异无统计学意义。结果提示,两组患者均获得较为满意疗效,但改良后明显减少手术创伤,缩短了手术时间、尿管留置时间及住院时间,更有利于患者康复。
研究表明,长时间的手术操作可提高POP患者尿潴留、感染、术后下肢静脉血栓形成等并发症的风险[14,15]。本研究中,两组术后均无下肢静脉血栓形成,而改良组术后尿潴留总发生率明显低于常规组。改良术式虽经阴道将网片导入腹腔,增加了感染的风险,但术中为防止感染的发生,在将网片导入腹腔前,我们用碘伏消毒网片,再用生理盐水将网片冲洗干净。本研究中,改良组术后感染总发生率明显低于常规组,可能与改良后手术时间缩短及组织损伤减少有关。目前,临床上对LUC术后患者性功能方面的相关研究报道较少。本研究对两组患者术后6个月时进行了生活质量及性功能评估,结果显示,改良组术后6个月生活质量及性功能的改善效果明显优于常规组。提示,改良后的LUC对提高POP患者生活质量及性功能具有显著的疗效。考虑可能是因为改良式手术经阴道将网片缝合固定于宫颈阴道上部(即宫颈组织学内口水平以下),较传统LUC手术位置更低(网片位置在宫颈组织学内口水平以上甚至更高水平),与正常盆腔解剖结构吻合度更高,更好地恢复阴道轴向和保持阴道长度,从而有利于器官功能的改善和生活质量的提高。文献报道显示,LUC术后可出现压力性尿失禁、阴道壁膨出[16,17]。因此,本研究术前详细检查了患者有无压力性尿失禁,对出现中度以上压力性尿失禁及阴道壁膨出患者在手术中一并进行手术治疗,并将脱垂器官回纳进行了咳嗽实验,本研究术后随访12个月均未发生压力性尿失禁及阴道壁膨出情况。但其远期是否出现压力性尿失禁及阴道壁膨出还有待进一步观察。
综上所述,腹腔镜子宫骶骨固定术是治疗中盆腔缺陷患者安全有效的手术方式,相较于常规LUC手术,改良后的LUC术操作更为简单,中出血量更少,手术时间及术后住院时间更短,术后并发症更少,对患者生活质量的改善更优,值得临床治疗中进一步应用和推广。但由于该研究病例数少、随访时间尚短,得出的结论可能存在偏颇,今后还需扩大病例数和延长随访时间进一步研究此术式。